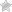Слезоотводящие пути: строение, функции и лечение
Рейтинг 5 из 5:
31
Слезоотводящая система глаза – это весьма непростой аппарат, предназначенный для отвода слезы, накопившейся в конъюнктивальном мешке.
Что такое слезоотводящие пути?
Слезоотводящие пути – система анатомических образований, благодаря которой слезной ручей движется в конъюнктивальном мешке и перемещается в носовую полость. Структурный элемент состоит из слезного озерца, слезного ручья, слезных точек и носослезного канальца. На дне озерца размещено слезное мясцо.
Поочередно опишем непосредственные составляющие рассматриваемой анатомической структуры:
- слезные точки (7,9) – места входа в канальцы. Место их локации – стык хрящевого и кожного отрезка века (тупой угол);
- вертикальная составляющая канальца. Простирается на 1,5 мм, потом сгибается, образуя угол 90 градусов и трансформируясь в горизонтальный участок;
- горизонтальная часть канальца. Имеет продолжительность в 10 мм и соприкасается со слезным мешком;
- слезный мешок (11). Размещен вне орбитальной зоны, в слезной ямке – костной выемке на месте пересечения слезного костного элемента и лобного отростка верхнего челюстного ряда. В нижней области структурный компонент переходит в носослезное канальце;
- носослезный проток (12). Выходит под нижней носовой раковиной и переходит в костный канал. Длина канальца – 14-20 мм. Выход протока – это округлое образование, находящееся в сантиметре от переднего края нижней пазухи носа.
Слезные канальцы выступают в качестве составляющей части придаточного аппарата органа зрения и выполняют следующие функции:
- защищают глаз от воздействия внешней среды;
- предупреждают высыхание наружного покрова глазного яблока и роговицы;
- отводят слезную жидкость.
Патологические процессы, сопровождающиеся поражением слезоотводящей системы, протекают на фоне проявлений следующих симптомов:
- недостаток или избыток выделяемой слезной жидкости;
- отек и краснота внутреннего края органа зрения;
- боль при давлении на слезный мешок;
- выделение патологической слизи при касании к слезному мешку;
- замедление Веста пробы.
Описанная клиническая картина обычно наблюдается, когда слезоотводящие пути имеют какие-либо аномалии в развитии, в числе которых:
- перемещение или увеличение количества слезных точек;
- сужение слезной точки;
- выворот слезной точки;
- непроходимость носослезного канальца;
- воспаление слезного канала;
- повреждение канальца и пр.
Диагностика
В случае подозрения на развитие патологий локальной области прибегают к назначению следующих диагностических процедур:
- Проведение пробы Ширмера (выявление объема продуцируемой слезы).
- Взятие носовой и канальцевой пробы с применением красящего пигмента. В процессе диагностики производится оценка проходимости слезных путей.
- Ультразвуковое исследование органа зрения и прилегающих структурных элементов.
Пораженные слезные канальцы лечат офтальмолог и ринолог даже при невыясненном происхождении болезни. Часто связное звено заболеваний определимо лишь посредством проведения тестовой консервативной терапии слезного пути или влияния на слизистую носовой полости.
Наличие патологии носовой полости не при любых обстоятельствах свидетельствует о риногенной природе поражения слезного канала.
Хирургическое вмешательство при поражении локальных структур предусматривает проведение операций на веках, слезном мешке, расширение или частичное удаление лобно-носового канала.
Большая часть хирургических манипуляций осуществляется офтальмологом методом наружного сечения в зоне слезного мешка. Иногда пациента оперирует ринолог.
В последнем случае создается доступ к слезноносовому канальцу и мешку.
5 из 5:
Источник: https://www.zrenimed.com/stroenie-glaza/slezootvodyashie-puti
4. Строение слезоотводящего аппарата, механизм слезоотведения и функции слезы
Слезоотводящие пути состоят из слезных точек, слезных канальцев, слезного мешка и носослезного протока.
Слезные точки (по одной на каждом веке) помещаются на вершинах возвышений — слезных сосочков, у медиального угла глазной щели по заднему ребру интермаргинального пространства.
Они обращены к глазному яблоку и плотно примыкают к нему в области слезного озера. Слезные точки переходят в вертикальную часть слезных канальцев, которые меняют в дальнейшем ход на горизонтальный.
Горизонтальная часть канальцев идет позади внутренней спайки век и впадает в слезный мешок на его латеральной стороне.
Слезный мешок — цилиндрическая полость 10 Х 3 мм, закрытая сверху.
Помещается в слезной ямке (костном углублении на стыке лобного отростка верхней челюсти со слезной костью), которая книзу переходит в костный носослезный канал.
Слезный мешок замурован в треугольном пространстве, образованном фасциями (3 стенки фасциального ложа — передняя, задняя, внутренняя). Слезный мешок переходит в носослезный канал, открывающийся под нижней носовой раковиной.
Длина Носослезного канала в среднем 17 мм, ширина 2 мм. Слизистая канала (как и мешка) выстлана цилиндрическим эпителием с бокаловидными клетками, продуцирующими слизь, подслизистая богата аденоидной тканью, наружные слои состоят из плотной волокнистой ткани.
По ходу слезных канальцев, слезного мешка и носослезных каналов имеются изгибы, сужения и клапанные складки. Они постоянны в устьях канальцев, в месте перехода мешка в носослезный канал, у выхода носослезного канала.
Механизм слезоотведения и функция слезы.
В нормальном состоянии для смачивания глазного яблока требуется незначительное количество слезы (0,4-1,0 мл в сутки), вырабатываемой добавочными железами (см. вопрос 3).
Слеза, поступающая из слезных желез благодаря мигательным движениям век и силам капиллярного натяжения, равномерно распределяется по поверхности глазного яблока, а затем скатывается сверху вниз в капиллярную щель между задним ребром века и глазным яблоком – слезный ручей, который впадает в углубление конъюктивальной полости у внутреннего угла глазной щели – слезное озеро. Отсюда она отводится в полость носа через слезоотводящие пути.
Основные факторы механизма слезоотведения:
А) активная присасывающая способность канальцев, в стенках которых заложены мышечные волокна
Б) сифонное действие слезоотводящей системы
В) давление на слезу сжатых век при замкнутой конъюктивальной полости
Г) мигательные движения век
Д) капиллярные силы
Е) присасывающее действие носового дыхания (за счет создания отрицательного давления в полости носа при дыхании)
Ж) изменение просвета мешка при сокращении орбикулярной мышцы и др.
Функции слезы: см. вопрос 3.
Источник: http://uchenie.net/4-stroenie-slezootvodyashhego-apparata-mexanizm-slezootvedeniya-i-funkcii-slezy/
Отделение патологии слезного аппарата – ФГБНУ “НИИГБ”
При необходимости применяют лакримальные имплантаты, в том числе, оригинальные запатентованные сотрудниками отделения, что позволяет повысить эффективность хирургического лечения при неблагоприятных анатомических вариантах строения слезного мешка, а также при лечении сочетанной патологии.
При проведении внутриносовых операций на слезоотводящих путях возможно одновременно выполнить пластику перегородки носа, а также операции на носовых раковинах и придаточных пазухах носа.
012345678900123456789001234567890012345678900123456789001234567890012345678900123456789001234567890
В зависимости от объема операции и индивидуальных особенностей пациента вмешательства проводят под местной анестезией, при необходимости комбинируя этот вид обезболивания с седацией или наркозом.
Сотрудники отделения – авторы многочисленных статей, монографий, учебников, национального руководства по офтальмологии, участники всероссийских и международных симпозиумов и конференций.
Приоритет в ряде направлений дакриохирургической помощи закреплен патентами на способы диагностики, консервативного и хирургического лечения патологии слезоотведения, а также патентами на полезные модели хирургических инструментов.
Ежегодно в отделении получают лечение более 2500 пациентов из различных регионов России, ближнего и дальнего зарубежья. Консультации больных с дакриологической патологией осуществляются по понедельникам и пятницам. Телефон отделения: +7(499) 245-33-05.
Одними из первых в стране сотрудники отделения начали исследования по проблеме синдрома сухого глаза. Разработан дифференцированный подход к лечению различных форм заболевания и методам его профилактики.
Ведутся клинические исследования по патологии слезной железы и офтальмологическим проявлениям тяжелых аутоиммунных, системных, гранулематозных и лимфопролиферативных заболеваний.
Ежегодно в отделении более 1500 пациентов с поражением глазной поверхности получают амбулаторную.
В отделении постоянно ведется поиск и разработка новых методов лечения этой патологии.
В терапии пациентов с синдромом сухого глаза применяется индивидуальный подход с применением современных методов лечения, соответствующих уровню мировых стандартов.
Тесное сотрудничество со специалистами других областей позволяет добиться высоких результатов терапии аутоиммунных заболеваний, имеющих офтальмологические проявления: поражения слезных желез, роговицы, конъюнктивы и сосудистого тракта.
Разработаны методы диагностики и комплексного лечения различных форм хронического блефарита, в том числе демодекозной этиологии. На основании длительного срока наблюдения доказана эффективность отечественных препаратов, не уступающих зарубежным аналогам.
Источник: https://niigb.ru/o-nas/otdelenie-patologii-sleznogo-apparata/
Строение и функции слезных органов ♥
Слезные органы являются частью придаточного аппарата глаза, защищающего глаза от внешних влияний и предохраняющего конъюнктиву и роговицу от высыхания. Слезные органы продуцируют и отводят слезную жидкость в полость носа; они состоят из слезной железы, добавочных мелких слезных железок и слезоотводящих путей.
Слезная жидкость, вырабатываемая слезными железами, имеет большое значение для нормальной функции глаза, так как увлажняет роговицу и конъюнктиву.
Идеальная гладкость и прозрачность роговицы, правильное преломление лучей света у ее передней поверхности обусловлены наряду с другими факторами наличием тонкого слоя слезной жидкости, покрывающей переднюю поверхность роговицы.
Слезная жидкость способствуют также очищению конъюнктивальной полости от микроорганизмов и инородных тел, предотвращают высыхание поверхности, обеспечивают ее питание.
Онтогенез
Орбитальная часть слезной железы закладывается у эмбриона в возрасте 8 нед. К моменту рождения слезная жидкость почти не выделяется, так как слезная железа еще недостаточно развита. У 90 % детей лишь ко 2-му месяцу жизни начинается активное слезоотделение.
Слезоотводящий аппарат формируется с 6-й недели эмбриональной жизни. Из глазничного угла носослезной борозды в соединительную ткань погружается эпителиальный тяж, который постепенно отшнуровывается от первоначального эпителиального покрова лица.
К 10-й неделе этот тяж достигает эпителия нижнего носового хода и на 11-й неделе превращается в выстланный эпителием канал, который сначала заканчивается слепо и через 5 мес открывается в носовую полость. Около 35 % детей рождаются с закрытым мембраной выходным отверстием носослезного протока.
Если в первые недели жизни ребенка эта мембрана не рассасывается, может развиться дакриоцистит новорожденных, требующий манипуляций для создания проходимости слезы по каналу в нос.
Слёзная железа
Слезная железа состоит из 2 частей: верхней, или глазничной (орбитальной), части и нижней, или вековой (пальпебральной), части. Они разделены широким сухожилием мышцы, поднимающей верхнее веко. Глазничная часть слезной железы расположена в ямке слезной железы лобной кости на латерально-верхней стенке глазницы. Сагиттальный размер ее 10-12 мм, фронтальный – 20-25 мм, толщина – 5 мм.
В норме орбитальная часть железы недоступна наружному осмотру. Она имеет 3-5 выводных канальцев, проходящих между дольками вековой части, открывающимися в верхнем своде конъюнктивы сбоку на расстоянии 4-5 мм от верхнего края тарзальной пластинки верхнего хряща века.
Вековая часть слезной железы значительно меньше глазничной, расположена ниже ее под верхним сводом конъюнктивы с темпоральной стороны. Размер вековой части 9-11 х 7-8 мм, толщина – 1-2 мм. Ряд выводных канальцев этой части слезной железы впадает в выводные канальцы орбитальной части, а 3-9 канальцев открываются самостоятельно.
Множественные выводные канальцы слезной железы создают подобие своеобразного “душа”, из отверстий которого слеза поступает в конъюнктавальную полость.
Слезная железа принадлежит к сложнотрубчатым серозным железам; структура ее подобна околоушной железе. Выводные канальцы большего калибра выстланы двухслойным цилиндрическим эпителием, а меньшего калибра – однослойным кубическим эпителием.
Помимо основной слезной железы, имеются мелкие добавочные трубчатые слезные железки: в своде конъюнктивы – конъюнктивальные железы Краузе и у верхнего края хряща век, в орбитальной части конъюнктивы – железы Вальдейера. В верхнем своде конъюнктивы насчитывается 8-30 добавочных железок, в нижнем – 2-4.
Слезную железу удерживают собственные связки, прикрепляющиеся к надкостнице верхней стенки орбиты. Железу укрепляют также связка Локвуда, подвешивающая глазное яблоко, и мышца, поднимающая верхнее веко. Снабжается кровью слезная железа от слезной артерии – ветви глазничной артерии. Отток крови происходит через слезную вену.
Слезная железа иннервируется веточками первой и второй ветви тройничного нерва, ветвями лицевого нерва и симпатическими волокнами от верхнего шейного узла. Основная роль в регуляции секреции слезной железы принадлежит парасимпатическим волокнам, входящим в состав лицевого нерва. Центр рефлекторного слезоотделения находится в продолговатом мозге.
Кроме того, имеется еще ряд вегетативных центров, раздражение которых усиливает слезоотделение.
Слёзоотводящие пути
Слезоотводящие пути начинаются слезным ручьем. Это капиллярная щель между задним ребром нижнего века и глазным яблоком. По ручью слеза стекает к слезному озеру, расположенному у медиального узла глазной щели. На дне слезного озера имеется небольшое возвышение – слезное мясцо.
В слезное озеро погружены нижняя и верхняя слезные точки. Они находятся на вершинах слезных сосочков и в норме имеют диаметр 0,25 мм.
От точек берут начало нижний и верхний слезные канальцы, которые сначала идут соответственно вверх и вниз на протяжении 1,5 мм, а затем, загибаясь под прямым углом, направляются к носу и впадают в слезный мешок, чаще (до 65 %) общим устьем.
На месте их впадения в мешок сверху образуется пазуха – синус Майера; имеются складки слизистой оболочки: снизу – клапан Гушке, сверху – клапан Розенмюллера. Длина слезных канальцев – 6-10 мм, просвет – 0,6 мм.
Слезный мешок располагается позади внутренней связки век в слезной ямке, образованной лобным отростком верхней челюсти и слезной костью.
Окруженный рыхлой клетчаткой и фасциальным футляром мешок на 1/3 подымается над внутренней связкой век своим сводом, а внизу переходит в носослезный проток. Длина слезного мешка 10-12 мм, ширина – 2-3 мм.
Стенки мешка состоят из эластических и вплетающихся в них мышечных волокон вековой части круговой мышцы глаза – мышцы Горнера, сокращение которой способствует присасыванию слезы.
Носослезный проток, верхняя часть которого заключена в костный носослезный канал, проходит в латеральной стенке носа. Слизистая оболочка слезного мешка и носослезно-го протока нежная, имеет характер аденоидной ткани, выстлана цилиндрическим, местами мерцательным эпителием.
В нижних отделах носослезного протока слизистая оболочка окружена густой венозной сетью по типу кавернозной ткани. Носослезный проток длиннее костного носос-лезного канала. У выхода в нос имеется складка слизистой оболочки – слезный клапан Гаснера (Hasner).
Открывается носослезный проток под передним концом нижней носовой раковины на расстоянии 30-35 мм от входа в полость носа в виде широкого или шелевидного отверстия. Иногда носослезный проток проходит в виде узкого канальца в слизистой оболочке носа и открывается в стороне от отверстия костного носос-лезного канала.
Два последних варианта строения носослезного протока могут стать причиной риногенных нарушений слезоотведения. Длина носослезного протока – от 10 до 24 мм, ширина – 3-4 мм.
Во время бодрствования человека за 16 ч добавочными слезными железками выделяется 0,5-1 мл слезы, т. е. столько, сколько требуется для увлажнения и очистки поверхности глаза; орбитальная и вековая части железы включаются в работу только при раздражении глаза, полости носа, при плаче и т. п. При сильном плаче может выделиться до 2 чайных ложек слез.
В основе нормального слезоотведения лежат следующие факторы:
- капиллярное засасывание жидкости в слезные точки и слезные канальцы;
- сокращение и расслабление круговой мышцы глаза и мышцы Горнера, создающих отрицательное капиллярное давление в слезоот-водящей трубке;
- наличие складок слизистой оболочки слезоотводящих путей, играющих роль гидравлических клапанов.
Слезная жидкость прозрачная или слегка опалесцирующая, со слабощелочной реакцией и средней относительной плотностью 1,008. Она содержит 97,8 % воды, остальную часть составляют белок, мочевина, сахар, натрий, калий, хлор, эпителиальные клетки, слизь, жир, бактериостатический фермент лизоцим.
Источник: https://eyesfor.me/home/anatomy-of-the-eye/auxiliary-apparatus/lacrimal-apparatus/lacrimal-organs.html
Слезоотводящие пути: слезные канальцы, слезный мешок, носослезный канал
Слезоотводящие пути состоят из слезного ручья (rivus lacrimalis), слезного озера (lacus lacrimalis), слезных канальцев (canalicu us lacrimalis), начинающихся слезными точками (punctum lacrimale), слезного мешка (saccus lacrimalis) и носослезного канала (ductus nasolacrimalis). На дне слезного озера расположено слезное мясцо (caruncula lacrimalis)
Слезные точки являются входным отверстием в слезный каналец. Они расположены на вершине тупого угла на стыке между внутренним отрезком хрящевой н кожной частей века. Слезный каналец состоит из двух частей: вертикальной и горизонтальной.
Вертикальная часть канальца имеет длину около 1,5 мм; загибаясь под прямым углом, она переходит в горизонтальную часть длиной около 10 мм, направляющуюся в сторону носа к слезному мешку.
Оба канальца, несколько конвергируя, впадают в слезный мешок раздельно или общим устьем, соединившись еще до впадения в мешок.
Слезный мешок расположен между передним и задним коленом lig. palpebrarum mediale. Он находится впереди тарзоорбитальной фасции, следовательно, лежит вне орбиты. Спереди и снаружи прикрыт фасцией, начинающейся от надкостницы у crista lacrimalis posterior и продолжаются до crista lacrimalis anterior.
В этой фасции заложено переднее колено внутренней связки век (lig. canthi internum), которая также прикрепляется к crista lacrimalis anterior и служит важным опознавательным пунктом, так как под ней лежит купол слезного мешка. Передняя стенка слезного мешка сращена с lig. canthi internum.
Слезный мешок лежит в так называемой слезной ямке.
Слезная ямка образована двумя костями — слезной костью и лобным отростком верхней челюсти — и ограничена передним и задним слезными гребешками (crista lacrimalis anterior ct posterior). Чаще всего обе кости участвуют поровну в образовании ямки, и шов между слезной костью и лобным отростком проходит как раз по середине ее.
Вверху слезная ямка имеет форму куполообразной ниши, в которой лежит верхушка слезного мешка. Внизу обе кости, образующие слезную ямку, сходятся — здесь начинается костный слезно-носовой канал.
В некоторых случаях от заднего слезного гребешка отходит костный выступ, который соединяется с передним слезным гребешком, образуя костную перемычку. В таких случаях костный слезно-носовой канал имеет как бы два входных отверстия.
Длина слезной ямки — от 11 до 20 мм, в среднем 16 мм, ширина — 3,5—10 мм, в среднем 8 мм.
Перепончатый носослезный канал является непосредственным продолжением слезного мешка, который, суживаясь в своем нижнем отделе, переходит в канал.
Верхняя часть нососленого канала лежит в костном канале, нижний конец окружен костной стенкой только с наружной стороны, с остальных сторон он прилежит к слизистой оболочки носовой полости. Длина перепончатой части слезно-носового канала 12—14 мм, диаметр 3—4 мм, длина костной части 10—12 мм.
Носослезный канал открывается под нижней носовой раковиной на границе передней и средней трети ее, отверстие его имеет круглую форму, оно отстоит от переднего конца нижней носовой раковнны на 10—12 мм, а от дна носовой полости – на 15—20 мм.
Источник: http://zrenue.com/anatomija-glaza/37-sleznye-organy/338-slezootvodjawie-puti-sleznye-kanalcy-sleznyj-meshok-sleznyj-kanal.html
Патология слезоотводящих путей
Кардинальным симптомом всех заболеваний слезоотводящих путей является слезотечение – периодическое или постоянное (синдром «влажного» глаза). Оно возникает вследствие замедления или полного прекращения оттока слезной жидкости по ним в полость носа. Происходит это в силу различных причин. По некоторым данным (Рождественский М.В., 1967), они следующие (в %):
- атонический выворот нижней слезной точки -33,0;
- сужение нижней слезной точки – 26,7;
- сужение и эверсия (выворот) нижней слезной точки – 17,3;
- эверсия (выворот нижней слезной точки) -16,1;
- комбинация патологии нижней слезной точки и канальцев – 12,8;
- рефлекторное слезотечение – 7,8;
- стриктура или заращение носослезного протока -3,6;
- заращение нижнего слезного канальца – 2,4;
- дакриоцистит – 2,4.
Для оценки функции слезоотведения используют две основные пробы – цветную слезно-носовую и канальцевую («насосную»). Первая характеризует «рабочее» состояние в целом всего слезоотводящего пути, а вторая – только верхнего его отдела, т.е. слезных точек, канальцев и слезного мешка.
Пассивная проходимость упомянутого пути оценивается с помощью осторожного зондирования слезных канальцев и промывной пробы. Последовательность необходимого в рассматриваемой ситуации исследования и возможные его итоговые результаты, обусловленные характером имеющейся патологии, представлены соответственно в алгоритме.
Что касается собственно форм патологии слезоотводящего пути, то их клиническая характеристика приводится ниже.
Дислокация нижней слезной точки (Dislocatio puncti lacrimalis) относительно места ее обычного положения встречается в четырех вариантах – кпереди, кзади, кнутри и кнаружи. Во всех случаях слезоотведение нарушается. Лечение хирургическое. Обычно производят треугольное расширение нижней слезной точки (здесь и далее см. табл.)
Выворот нижней слезной точки (Eversio puncti lacrimalis) приводит к тому, что она не погружается в слезное озеро и не контактирует со слезой. Такое ее положение является следствием разных причин – атонии нижнего века, его отвисания и выворота на почве, например, рубцовых изменений, реже – хронического язвенного блефарита. Лечение хирургическое.
Сужение нижней слезной точки (Strictura puncti lacrimalis) встречается достаточно часто. Как причина слезотечения легко устраняется хирургическим путем. Показано треугольное расширение точки.
Сужение слезных канальцев (Stictura s. stenosis canaliculi lacrimales), особенно нижнего, тоже приводит к затруднению слезоотведения различной степени выраженности. Клиническая симптоматика близка к той, что наблюдается при сужении слезных точек. Лечение хирургическое. Выбор вмешательства зависит от места сужения и его протяженности.
Рубцовое заращение слезных канальцев подтверждается результатами зондирования и промывания слезных путей через нижнюю и верхнюю слезные точки. Лечение хирургическое. И в этом случае выбор вмешательства определяется локализацией патологических изменений и их протяженностью.
Последовательность исследований пациентов с патологией слезоотведения
Постановка цветной слезно-носовой пробы с 1% раствором флюоресцеина натрия и оценка ее результатов
|
|
Показатели функциональных проб у пациентов с типичными формами патологии
слезоотводящих путей
| Формы патологии | Цветная слезно-носовая проба | Зондирование слезных канальцев | Промывание слезных путей | Канальцевая (“носовая”) проба |
| Сужение нижней слезной точки, ее дислокация или выворот** | ± | Слезный каналец свободный | Жидкость свободно проходит в нос | ±/- |
| Облитерация медиальной трети нижнего слезного канальца | – | Зонд упирается в препятствие | Жидкость через нижнюю слезную точку в нос не проходит (требуется проверка проходимости верхнего слезного канальца) | – |
| Облитерация общего устья слезных канальцев | – | Зонд доходит только до препятствия у входа в слезный мешок (нет ощущения касания кости) | Жидкость в нос не проходит ни через нижнюю, ни через верхнюю слезные точки | – |
| Хронический гнойный дакриоцистит без стенозирования просвета слезного мешка | – | Зонд доходит до кости | Жидкость в нос не проходит | + |
| То же самое, но сос тенозированием просвета слезного мешка | – | Зонд не доходит до кости | Жидкость в нос не проходит | -/± |
| Стеноз носослезного протока | – | Зонд доходит до кости | Жидкость проходит в нос под дапвлением и каплями | + |
Источник: http://www.eurolab.ua/eye-health/1608/1609/26010
Слезопродуцирующие органы и слезоотводящие пути; строение, механизм слезоотведения. Методы диагностики нарушения слезоотведения
Слезный аппарат состоит их слезопродуцирующей части (слезная железа, добавочные слезные железки конъюнктивы) и слезоотводящей части (слезные точки, слезные канальцы, слезный мешок, слезно-носовой канал).
Продукция слезной жидкости осуществляется слезной железой и мелкими добавочными железами Краузе и Вольфринга. Последние обеспечивают суточную потребность глаза в увлажняющей его жидкости.
Главная же слезная железа активно функционирует лишь в условиях эмоциональных всплесков (положительных и отрицательных), а также в ответ на раздражение чувствительных нервных окончаний в слизистой оболочке глаза или носа (рефлекторное слезоотделение).
Слезная железа лежит под верхненаружным краем орбиты в углублении лобной кости. Сухожилие мышцы, поднимающей верхнее веко, делит ее на большую глазничную и меньшую вековую части.
Выводные протоки глазничной доли железы (в количестве 3-5) проходят между дольками вековой железы, принимая попутно ряд ее многочисленых мелких протоков, и открываются в своде конъюнктивы на расстоянии нескольких миллиметров от верхнего края хряща. Кроме того, вековая часть железы имеет и самостоятельные протоки, количество которых от 3 до 9.
Слезная железа иннервируется секреторными волокнами лицевого нерва, которые, проделав сложный путь, достигают ее в составе слезного нерва, являющегося ветвью глазного нерва.
Слезная железа обеспечивает рефлекторное слезотечение в ответ на механическое раздражение, инородное тело, слезотечение обеспечивается при эмоциональном плаче, когда выделяется до 30 мл слезы в минуту.
Секрет слезной железы – слеза содержит 98% воды, около 0,1% белка, 0,8% минеральных солей, немного роданистого калия, эпителия, слизи, жира и лизоцима (антибиотик животного происхождения).
Слеза постоянно увлажняет роговицу, поддерживает ее оптические свойства, механически смывает пылинки, попадающие в глаз, играет трофическую роль.
Слезные органы выполняют важнейшую защитную функциюСлезоотводящие пути состоят из слезных канальцев, слезного мешка и носослезного протока.
Слезные канальцы начинаются слезными точками, которые находятся на вершине слезных сосочков обоих век и погружены в слезное озеро. Они ведут в вертикальную часть канальцев. Затем ход их меняется почти на горизонтальный. Далее они, постепенно сближаясь, открываются в слезный мешок позади внутренней спайки век каждый в отдельности или слившись предварительно в общее устье.
Слезный мешок расположен в костной, вытянутой по вертикали ямке между передним и задним коленами внутренней спайки век и охвачен мышечной петлей.
В целом можно принять, что слезоотводящий путь состоит из небольших мягких трубочек различной длины и формы с изменяющимся диаметром, которые стыкуются под определенными углами. Они соединяют конъюнктивальную полость с носовой, куда и происходит постоянный отток слезной жидкости.
Он обеспечивается за счет мигательных движений век, сифонного эффекта с капиллярным притяжением жидкости, заполняющей слезные пути, перистальтического изменения диаметра канальцев, присасывающей способности слезного мешка (вследствие чередования в нем положительного и отрицательного давления при мигании) и отрицательного давления, создающегося в полости носа при асппрационпом движении воздуха.
Методы диагностики нарушения слезоотведения. Используются такие методы как, Цветовая слезно-носовая проба, Зондирование, Промывание, Насосная (канальцевая) проба, Тесты Джонеса
Источник: http://ifreestore.net/5404/11/
Воспаление слезного канала
Слезные или слезоотводящие пути имеют сложное и довольно извилистое строение, где встречаются «тупики», то есть закрытые пространства, а также узкие участки.
Довольно часто на этом непростом «маршруте» образуются своеобразные пробки, которые нарушают естественный отток слезы.
Узкий носослезный канал не позволяет жидкости попасть в носовую полость, и в итоге она начинает скапливаться в слезном мешке, провоцируя тем самым застой слез, что создает оптимальные условия для развития патогенных микроорганизмов и начала воспалительного процесса.
В офтальмологии данную патологию называют дакриоциститом. Это опасное заболевание, которое без должной и своевременной терапии может привести к серьезным осложнениям, вплоть до менингита и абсцесса головного мозга.
Какие факторы провоцируют воспаление? Как распознать болезнь? Что делать при возникновении дакриоцистита? Давайте разберемся вместе.
Что вызывает глазную болезнь?
Причин для развития воспалительного процесса может быть множество. Условно их можно разделить на две основные группы: врожденные и приобретенные.
К числу первых относятся врожденные аномалии слезного аппарата (узость канала, наличие персистенции фетальной мембраны).
Ко второй группе офтальмологи относят:
- травмы носа или глаз;
- воспалительные процессы в пазухах носа;
- бактериальные и вирусные инфекции;
- гнойный конъюнктивит;
- попадание в глаза инородных частиц (пыли, реснички и т.п.).
У маленьких пациентов, то есть детей, чаще встречается врожденная аномалия. А вот у взрослых болезнь, как правило, развивается на фоне травм или различных заболеваний.
Стоит отметить, что женщины более подвержены данной патологии, чем мужчины, и обусловлено это некоторыми особенностями строения слезного аппарата, а также использованием декоративной косметики, которая тоже может спровоцировать развитие воспалительного процесса.
Каковы бы ни были причины глазной патологии, без грамотной терапии не обойтись, поэтому при появлении первых тревожных признаков нужно незамедлительно поспешить на прием к офтальмологу.
Симптоматика заболевания
Глазная патология может протекать в острой и хронической формах. В зависимости от вида болезни, клинические симптомы имеют различное проявление.
Однако и у острой, и у хронической формы есть общие признаки: обильное слезотечение, выделение гноя из пораженного глаза и отечность. Если вовремя не приступить к лечению, то воспалительный процесс может распространиться за пределы слезного мешка. В данной ситуации общая симптоматика усложнится резким отеком и возникновением сильных болезненных ощущений.
Что касается хронической формы заболевания, то помимо основных признаков могут проявляться и дополнительные: отек век, воспалительная реакция конъюнктивы, увеличение в размере слезного мешка.
Симптоматика острой формы глазной патологии имеет более яркое проявление:
- покраснение и отек мягких тканей в области воспаления;
- боли при моргании и пальпации;
- сужение либо полное замыкание глазной щели;
- повышение температуры тела;
- озноб;
- сильная головная боль.
Как лечить воспаление слезного канала?
Когда речь идет об органе зрения, то ни о каком самолечении речи даже не может быть. При появлении первых признаков болезни сразу же поспешите к врачу.
Только специалист сможет провести грамотную диагностику, адекватно оценить степень воспаления, исследовать пораженные участки, а уже после получения всех результатов обследования назначить соответствующее лечение.
Терапевтические методы зависят от многих факторов: формы и причин патологического процесса, а также возраста и самочувствия больного.
Вот основные методы лечения глазной патологии:
- промывание слезных каналов специальными дезинфицирующими растворами;
- использование лекарственных мазей и капель;
- массаж и теплые компрессы (можно только при хроническом дакриоцистите).
Касательно промывания слезных протоков антисептиками, то их делают несколько раз в сутки. Это может быть раствор Фурацилина, Борной кислоты и т.п. Процедура проводится только в амбулаторных условиях и только врачом-офтальмологом, который имеет для этого специальные навыки.
Также вместе с промываниями больному назначаются мази и капли, имеющие антибактериальное действие, например:
- Флоксал — антибактериальное средство, которое снимает воспаление. Лекарство применяется не более двух недель, по 1-2 капли дважды в день.
- Дексаметазон — антибактериальные капли, которые используются при инфекционных поражениях. Их применяют от 3 до 5 раз в сутки. Дозировка препарата и длительность лечения должны назначаться исключительно врачом.
- Левомицетин — гормональные капли, которые применяют при аллергии и воспалении зрительного органа. Лекарство закапывается в глазной мешок три раза в день.
- Ципрофлоксацин — антибактериальный препарат. Его используют при инфекционном поражении глаз, а также при хроническом воспалении слезного канала. Применяется лекарство через каждые 4 часа по 1-2 капли.
Стоит отметить, что все препараты имеют немало противопоказаний и ограничений, поэтому назначать их должен только врач-офтальмолог.
Если медикаментозная терапия не производит нужного эффекта, то пациенту могут назначить хирургическое лечение, включающее бужирование (очищение слезных протоков от скопившегося гнойного содержимого) и дакриоцистомию (операцию, с помощью которой врач формирует клапан в слезном канале, который предотвращает дальнейшее скопление гнойных масс).
При воспалении слезного канала также часто применяют народные средства, но только после врачебного одобрения. Например, можно использовать свежевыжатый сок алоэ, разведенный с физраствором в пропорции 1:1 — по 2 капли в пораженный глаз.
Также весьма эффективен при лечении дакриоцистита ромашковый отвар. Травяным лекарством можно промывать зону инфицирования или использовать вместо капель. Готовится целебная жидкость просто: залейте чайную ложку сухого сырья стаканом теплой воды и проварите жидкость на водяной бане в течение 10 минут. Затем остывший отвар процедите и используйте для лечения глаз.
В завершение еще раз хочется напомнить, что лечение глазной болезни будет быстрым и легким, если начать его своевременно. Поэтому при возникновении первых симптомов не затягивайте с походом к специалисту и ни в коем случае не занимайтесь самолечением.
Источник: http://ozrenii.com/story/vospalenie-sleznogo-kanala
Детский дакриоцистит – это не страшно и легко оперируется
Дакриоцистит – воспаление слезного мешка – встречается, преимущественно, в детском возрасте. Он составляет, в среднем, 10% от всех глазных заболеваний.
Обусловлена столь высокая распространенность особенностями эмбрионального развития слезоотводящих путей и еще некоторыми причинами.
Чтобы вовремя распознать проблему у ребенка и ориентироваться в дальнейшей тактике, родители должны хорошо разбираться в основных вопросах, касающихся дакриоцистита.
Причины детского дакриоцистита
Понять механизм развития этой патологии будет легче после небольшого рассказа об анатомическом строении глаза и его слезных проток.
Анатомические особенности слезоотводящих путей
Глазное яблоко у человека омывается слезной жидкостью. Роль ее трудно переоценить:
- она увлажняет слизистые оболочки не только глаза, но и носа;
- имеет дезинфицирующие свойства, удаляет микроорганизмы и сторонние тела;
- участвует в питании роговицы;
- содержит психотропные вещества, что обуславливает благотворное влияние на психику.
Слезная жидкость вырабатывается слезной железой, омывает конъюнктиву и через слезные протоки (верхний и нижний) выводится в слезной мешок. После этого, в норме, посредством носослезногопротока попадает в носовую полость.
Во время внутриутробного периода выходные отверстия носослезных каналов плода закрыты тонкой желатинообразной перегородкой. Такой способ предусмотрен природой для того, чтобы обезопасить попадание околоплодных вод через слезоотводящие пути в дыхательную систему развивающегося малыша.
После рождения эта пленка должна разорваться при крике и первых дыхательных движениях. Но у 3–5% новорожденных этого не происходит, и носослезный проток остается закрытым, иногда и с обеих сторон.
Начинается застой отделяемого в слезном мешке, развивается воспалительный процесс (дакриоцистит) – сначала серозный, потом – гнойный.
Другие причины дакриоцистита
Кроме изложенной выше основной причины, приводящей к дакриоциститу у детей, есть еще факторы, способствующие его развитию:
- сужение слезного мешка в месте его перехода в проток;
- дивертикулы, искривления по ходу канала (костных или мягких тканей)
- искривление носовой перегородки;
- травматические повреждения глаза или носа;
- хронические воспаления слизистой носа инфекционного характера.
Эти причины чаще всего провоцируют развитие дакриоцистита у старших деток.
Симптомы дакриоцистита
Воспаление слезного мешка у новорожденных имеет характерную клиническую картину, облегчающую диагностику болезни. Через несколько дней после рождения начинаются слизистые, потом гнойные выделения из одного или обеих (если имеет место двусторонняя патология) глаз.
Слизистая оболочка краснеет, особенно с внутренней стороны. До трех месяцев глазное яблоко увлажняется лишь конъюнктивальным секретом, а слезная жидкость начинает вырабатываться в конце второго месяца.
В связи с этим избыточное слезотечение при дакриоцистите у малышей после рождения не наблюдается.
Нередко врачи принимают первые проявления воспаления слезного мешка за конъюнктивит, назначают бактерицидные капли и мази. Только спустя время, при отсутствии результата от лечения, могут начаться поиски другой патологии.
Правильную диагностику облегчит простой способ: на внутренний угол глаза (место расположения слезного мешка) нажимают легонько мизинцем или ватной палочкой, при дакриоцистите появится слизисто-гнойный секрет из слезной точки (чаще нижней).
Но если ребенок в течение недели получал антибактериальную терапию, данный признак может быть неинформативным, поскольку отделяемое, скорее всего, будет скудным и чистым.
Если за помощью обращаются с ребенком после трех месяцев – появляется дополнительные симптомы в виде слезостояния (повышенная увлажненность глаза в спокойном состоянии) и слезотечения, усиливающихся при ветряной погоде. Иногда возможно выпячивание в зоне проекции слезного мешка (дакриоцеле).
Дакриоцистит может переходить в хронический процесс, тогда он характеризуется длительным (несколько месяцев), вялым течением с периодами обострений. Присутствует выделяемое (скудное или обильное) выраженное слезотечение.
Дакриоцистит может вызвать серьезные осложнения, несущие опасность как для самого органа зрения, так и для организма в целом. Речь идет о сращении слезных путей, гнойных язвах роговицы, распространении гнойного воспаления на соседние ткани с формированием абсцесса или флегмоны. Дальнейшее прогрессирование процесса чревато поражением мозговых оболочек (менингит, энцефалит).
Диагностика заболевания
Подтвердить или исключить диагноз дакриоцистита может лишь офтальмолог, применив специальные диагностические пробы.
1. Канальцевая проба.
В глаз ребенку закапывают цветной раствор – 2% колларгол и наблюдают: если есть проблемы со слезоотведением, то глаз не будет обесцвечиваться, или процесс займет слишком много времени (более 10 минут).
2. Носовая проба.
Используют закапывание того же колларгола, только теперь в носовой ход (под нижнюю раковину) вводят ватную турунду. Малыша в это время удерживают в вертикальном положении, чуть наклонив голову к переду.
При отсутствии закупорки носослезного канальца в течение 5 минут турунда окрасится, а глаз станет чистым. Замедленная проба (турунда окрашивается в течение 10 минут) предполагают сужение и частичную непроходимость.
Если же проба негативная – речь идет о полной закупорке.
Наиболее точные методы, после которого все сомнения рассеются – промывание и зондирование слезовыводящих путей. Делает их квалифицированный офтальмолог не только с диагностической, но и с лечебной целью.
Также проводят лабораторный анализ отделяемого – исследуют возбудителя и его чувствительность к антибиотикам.
Консервативное лечение
Детский дакриоцистит требует грамотного подхода к лечению, откладывать которое далеко не безопасно. Основные терапевтические мероприятия направлены на восстановление проходимости путей оттока слезной жидкости и снятие воспаления.
Массаж при дакриоцистите
В большинстве случаев лечение начинают с массажа. Впервые его должен сделать врач, объясняя маме ребенка все тонкости.
1. Перед началом процедуры следует вымыть руки.
2. Лучше проводить массаж до кормления, 5 раз в день.
3. Указательным пальцем от внутреннего угла глаза проводят от 5 до 10 вертикальных толчкообразных движений к крылу носа, прижимая к костям мягкие ткани. Нельзя массировать непосредственно слезной мешок.
4. После процедуры закапывают глазные капли назначенные врачом, но никак не грудное молоко или крепкий чай.
5. Если есть симптомы острого дакриоцистита с отеком и покраснением слезного мешка – массаж делать запрещено.
6. Неправильная техника массажа не только не принесет ожидаемого результата, но и грозит ухудшением состояния.
У новорожденных эта методика дает положительный результат всего в 30% случаев. И по мере взросления ребенка ее эффективность уменьшается. Если в течение двух недель желаемого эффекта достичь не удалось – следует подумать о более радикальных методах.
Медикаментозная терапия
Применение медикаментозных препаратов – одно из важных направлений в лечении дакриоцистита. Используют для этого антисептические и антибактериальные средства.
С целью дезинфекции назначают обычный отвар ромашки, раствор фурацилина, капелькиофтальмодек. Выяснив с помощью лабораторных исследований чувствительность патогенной микрофлоры в слезной жидкости, используют антибактериальные препараты.
Чаще всего при дакриоцистите высевают стафилококк (95% случаев), стрептококк и синегнойную палочку. Они положительно реагируют на лечение тобрексом, вигамоксом, флоксалом. Иногда назначают растворы левомицитина и гентамицина.
Если лечение состоит из нескольких препаратов, то надо придерживаться интервала между каждым закапыванием (четверть часа). Все фармакологические посредники должен приписывать исключительно врач.
Он также следит за динамикой состояния маленького пациента и принимает решения, касающиеся дальнейшей тактики. Отсутствие выздоровления после 10-14 дней консервативной терапии свидетельствует о необходимости хирургического вмешательства.
Хирургическое лечение дакриоцистита у детей
Оперативная методика – наиболее эффективная в лечении детского дакриоцистита. К сожалению, многие родители испытывают необоснованные страхи, касающиеся этого способа. В результате теряется драгоценное время, ведь основной процент выздоровлений дает операция, проведенная в возрасте 2–3 месяцев.
- Говоря о хирургическом лечении, имеют в виду, в основном, зондирование носослезного протока. Делают его в условиях стационара, но после процедуры ребенка можно сразу забирать домой. Суть методики в следующем:
- делают местное (у пациентов до 5 месяцев) или общее обезболивание;
- в носослезный проток через слезную точку вводят микроскопический зонд цилиндрической формы (зонд Боумена);
- им выталкивают желатиновую пробку, закупоривающую проход;
- промывают слезные ходы раствором антисептика для предупреждения инфекционных осложнений;
- в послеоперационном периоде назначают капли, содержащие антибиотик, противоотечныепрепараты;
- в течение 10 дней делают массаж, препятствующий застою слезной жидкости.
Вся операция длится около 5 минут, она не оставляет после себя никаких неприятных ощущений для малыша. Кроме того, результат видно сразу – выделения, беспокоящие всех, исчезают.
Раннее применение радикального способа не только дает лучший результат, но и легче переносится пациентами в психологическом и физическом плане.
У детей, достигших шестимесячного возраста, желатинообразная пленка утолщается, в ней появляются хрящевые элементы. Такую преграду тяжелее устранить с минимальными побочными эффектами.
После года может потребоваться более сложное оперативное вмешательство – дакриоцистопластика. В место закупорки вводят баллон, который с помощью давления жидкости, постепенно расширяют.
Детский дакриоцистит – диагноз достаточно неприятный. Он требует врачебного контроля и грамотного подхода к лечению.
Тем не менее, это совсем не повод для родителей падать в панику, ведь существуют эффективные способы лечения, позволяющие полностью избавиться от проблемы.
Самое результативное – зондирование слезного протока – малотравматическая процедура, при которой практически отсутствуют неприятные последствия.
Источник: http://r-optics.ru/information/detskij_dakriocistit_eto_ne_strashno-280