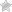Пахиметрия
Сегодня заболеваниями зрительных органов страдает более 50% населения нашей планеты. Виной тому стала и плохая экологическая ситуация, и злоупотребление современными гаджетами, и пренебрежение мерами профилактики по улучшению зрения.
Поэтому офтальмологи настоятельно рекомендуют каждому из нас регулярно обследоваться, тем более что сегодня для диагностики различных глазных заболеваний не требуется проводить много времени в кабинете врача.
Например, такой инструментальный метод исследования толщины роговой оболочки глаза, как пахиметрия, проводится в считанные минуты, при этом позволяет получить данные о состоянии роговицы, важные для установки диагноза и планирования лечения. Давайте узнаем о нем подробно.
Показания к проведению пахиметрии и виды диагностики
Данное обследование зрительных органов может быть оптическим и ультразвуковым. В первом случае диагностику проводят с использованием щелевой лампы, во втором — с помощью ультразвукового аппарата.
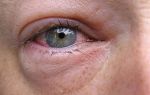
Определение толщины роговицы целесообразно проводить при отеках роговой оболочки глаза, глаукоме, а также при кератоконусе, дистрофии Фукса, кератоглобусе. Нередко такое обследование требуется для оценки состояния роговицы после оперативного вмешательства на ней.
Описание метода
Следует знать, что в норме толщина роговицы в центре глаза колеблется в пределах от 0,49 мм до 0,56 мм. В области лимба показатели немного больше — 0,7-0,9 мм.
При этом среднее значение толщины роговицы у женщин больше, чем у мужчин — составляет 0,551 мм и 0,542 мм соответственно. За сутки возможно изменение показателей в пределах 0,6 мм.
Однако если значение превышается, то это свидетельствует о нарушении роговой оболочки и необходимости дальнейшего исследования.
Оптическая пахиметрия относится к бесконтактным методам измерения толщины роговой оболочки глаза. Обследование проводят с использованием щелевой лампы (аналог микроскопа), на которую надевают специальную насадку, измеряющую роговицу на различных участках глаза.
Пациент располагается с одной стороны лампы, помещая подбородок на специальную подставку, врач садится с другой стороны и наблюдает за глазом. Насадка представляет собой две стеклянные пластинки, расположенные параллельно друг к другу.
Нижняя часть зафиксирована и является неподвижной, а верхняя вращается по вертикальной оси. Насадка устанавливается перпендикулярно оптической оси щелевой лампы.
Врач, смотря на исследуемый глаз пациента, направляет освещение в нужное место и путем вращения ручки пахиметра делает замеры показателей на специальной шкале.
Что касается проведения диагностики при помощи ультразвукового аппарата, то замеры толщины роговицы этим методом являются наиболее точными.
Пациента укладывают на кушетку возле прибора УЗИ, в исследуемый глаз вводят анестезию с использованием глазных капель и касаются роговицы насадкой аппарата. На мониторе автоматически производятся исчисления и выдаются результаты исследования.
После обследования больному закапывают антибактериальные капли. Это позволяет избежать развития возможных инфекционных процессов в глазу после контакта роговицы с насадкой аппарата.
Кому противопоказана пахиметрия?
Такой вид диагностики не проводят при алкогольном или наркотическом опьянении пациента, а также, если у исследуемого человека имеются психические отклонения в здоровье.
Кроме того, противопоказаниями к проведению ультразвуковой пахиметрии являются нарушения целостности роговой оболочки глаза вследствие травмы, а также гнойные процессы, проходящие в зрительных органах.
В таких случаях используют бесконтактный метод пахиметрии, то есть с использованием щелевой лампы.
Подводя итог, хотелось бы заметить, что этот вид исследования достаточно четко определяет наличие патологических процессов в глазу, поэтому помогает составить четкую схему лечения по устранению недуга.
Так что если вам назначили такой вид диагностики, то отказываться от него не нужно. Тем более что сама процедура пахиметрии абсолютно безболезненная и занимает 15 минут вашего времени.
Следовательно, бояться посещения офтальмолога, проводящего этот вид диагностики, не стоит.
Берегите зрение и не болейте!
Источник: http://ozrenii.com/story/pahimetriya
Пахиметрия роговицы
Что включает в себя пахиметрия роговицы?
Пахиметрия является широко используемым в офтальмологии диагностическим методом, позволяющим произвести измерение толщины роговой оболочки.
Помимо толщины с помощью данного метода можно оценить состояние роговицы, что может быть важно для уточнения диагноза и назначения лечения.
Пахиметрия является важным и необходимым предоперационным обследованием в лазерной хирургии с использованием эксимерного лазера, а также для выявления глаукомы.
Процедура проходит по следующей схеме: пациент ложится на кушетку, на исследуемый глаз делают местную анестезию (как правило, закапывают инокаин), когда анестезия подействует, специальным аппаратом касаются глаза с минимальным давлением на роговицу (чтобы не искажать результаты). Аппарат автоматически высчитывает толщину роговицы и выводит результаты исследования на монитор. После диагностики пациенту закапывают антибактериальные капли.
Значение пахиметрии в обследовании на глаукому:
Глаукома является распространённым заболеванием глаз, которым страдают миллионы людей. Глаукома считается коварным и необратимым состоянием глаза, которое может привести даже к полной слепоте, если не начать лечение на ранних стадиях.
Глаукома, как правило, возникает из-за постоянного или периодически повышающегося внутриглазного давления, при котором зрительный нерв и другие структуры глаза испытывают повышенную нагрузку, нарушается кровоснабжение глаза. В результате глазной нерв атрофируется, и зрительные сигналы перестают поступать в головной мозг.
Человек начинает хуже видеть, нарушается периферическое зрение, в результате чего ограничивается зона видимости, и в итоге может наступить слепота. Глаукома, как правило, развивается медленно и незаметно. Поэтому ко времени появления симптомов хроническое повреждение глаз может быть уже довольно значительным. Повышение внутриглазного давления (как правило, больше, чем 20-22 мм рт.ст.
) является первым признаком существования болезни. Однако встречаются редкие случаи глаукомы, при которых наблюдается нормальное глазное давление (глаукома низкого давления – в таких случаях немалую роль играют сосудистые факторы).
Исследования показали, что центральная толщина роговицы является важным показателем развития глаукомы.
Глаза с толщиной роговицы 550 мкм или меньше – склонны к развитию глаукомы в 3 раза больше, чем с толщиной роговицы больше, чем 590 мкм.
Многие офтальмологи считают, что сочетание повышенного внутриглазного давления (более чем 24mmHg) и тонкой роговицы (тоньше, чем 550 микрон) может быть основанием для начала антиглаукоматозного лечения.
Значение пахиметрии в рефракционной хирургии:
Измерение толщины роговицы имеет большое значение в современной офтальмодиагностике. Особенно важно иметь точные данные пахиметрии на этапе отбора пациентов для проведения рефракционных операций и оценки их результата. На сегодняшний день на рынке офтальмологического оборудования представлено несколько приборов, позволяющих измерять толщину роговицы.
Принципы их действия разнятся, как и получаемые данные. В связи с этим существует множество медицинских публикаций, посвященных оценке точности, повторяемости и сопоставимости результатов пахиметрии, проводимой различными методами.
На сегодняшний день большинство авторов сравнивают возможности использования для этих целей современных проекционных кератотопографов, оптических когерентных томографов для переднего отдела (ОКТ) и ультразвуковых пахиметров. Данные, получаемые с помощью перечисленных приборов, имеют высокую повторяемость, однако их значения разнятся.
Наиболее повторяемые показатели дает ультразвуковая пахиметрия, которая является стандартным этапом офтальмологического обследования пациентов перед рефракционными операциями.
В случаях, когда толщина роговицы недостаточна, пациенту обычно не назначают классический Ласик и Z-LASIK (а назначают ФРК). Также пахиметрия играет важную роль в определении толщины роговичного лоскута.
Источник: https://www.ophthalmica.gr/ru/tmimata/item/86-corneal-pachymetry.html
Пахиметрия глаза
Сегодня заболеваниями зрительных органов страдает более 50% населения нашей планеты. Виной тому стала и плохая экологическая ситуация, и злоупотребление современными гаджетами, и пренебрежение мерами профилактики по улучшению зрения.
Поэтому офтальмологи настоятельно рекомендуют каждому из нас регулярно обследоваться, тем более что сегодня для диагностики различных глазных заболеваний не требуется проводить много времени в кабинете врача.
Например, такой инструментальный метод исследования толщины роговой оболочки глаза, как пахиметрия, проводится в считанные минуты, при этом позволяет получить данные о состоянии роговицы, важные для установки диагноза и планирования лечения. Давайте узнаем о нем подробно.
Показания к проведению пахиметрии и виды диагностики
Данное обследование зрительных органов может быть оптическим и ультразвуковым. В первом случае диагностику проводят с использованием щелевой лампы, во втором — с помощью ультразвукового аппарата.
Определение толщины роговицы целесообразно проводить при отеках роговой оболочки глаза, глаукоме, а также при кератоконусе, дистрофии Фукса, кератоглобусе. Нередко такое обследование требуется для оценки состояния роговицы после оперативного вмешательства на ней.
Описание метода
Следует знать, что в норме толщина роговицы в центре глаза колеблется в пределах от 0,49 мм до 0,56 мм. В области лимба показатели немного больше — 0,7-0,9 мм.
При этом среднее значение толщины роговицы у женщин больше, чем у мужчин — составляет 0,551 мм и 0,542 мм соответственно. За сутки возможно изменение показателей в пределах 0,6 мм.
Однако если значение превышается, то это свидетельствует о нарушении роговой оболочки и необходимости дальнейшего исследования.
Оптическая пахиметрия относится к бесконтактным методам измерения толщины роговой оболочки глаза. Обследование проводят с использованием щелевой лампы (аналог микроскопа), на которую надевают специальную насадку, измеряющую роговицу на различных участках глаза.
Пациент располагается с одной стороны лампы, помещая подбородок на специальную подставку, врач садится с другой стороны и наблюдает за глазом. Насадка представляет собой две стеклянные пластинки, расположенные параллельно друг к другу.
Нижняя часть зафиксирована и является неподвижной, а верхняя вращается по вертикальной оси. Насадка устанавливается перпендикулярно оптической оси щелевой лампы.
Врач, смотря на исследуемый глаз пациента, направляет освещение в нужное место и путем вращения ручки пахиметра делает замеры показателей на специальной шкале.
Что касается проведения диагностики при помощи ультразвукового аппарата, то замеры толщины роговицы этим методом являются наиболее точными.
Пациента укладывают на кушетку возле прибора УЗИ, в исследуемый глаз вводят анестезию с использованием глазных капель и касаются роговицы насадкой аппарата. На мониторе автоматически производятся исчисления и выдаются результаты исследования.
После обследования больному закапывают антибактериальные капли. Это позволяет избежать развития возможных инфекционных процессов в глазу после контакта роговицы с насадкой аппарата.
Кому противопоказана пахиметрия?
Такой вид диагностики не проводят при алкогольном или наркотическом опьянении пациента, а также, если у исследуемого человека имеются психические отклонения в здоровье.
Кроме того, противопоказаниями к проведению ультразвуковой пахиметрии являются нарушения целостности роговой оболочки глаза вследствие травмы, а также гнойные процессы, проходящие в зрительных органах.
В таких случаях используют бесконтактный метод пахиметрии, то есть с использованием щелевой лампы.
Подводя итог, хотелось бы заметить, что этот вид исследования достаточно четко определяет наличие патологических процессов в глазу, поэтому помогает составить четкую схему лечения по устранению недуга.
Так что если вам назначили такой вид диагностики, то отказываться от него не нужно. Тем более что сама процедура пахиметрии абсолютно безболезненная и занимает 15 минут вашего времени.
Следовательно, бояться посещения офтальмолога, проводящего этот вид диагностики, не стоит.
Берегите зрение и не болейте!
Пахиметрия роговой оболочки – метод обследования, позволяющий установить точную толщину роговицы.
Также эта процедура дает возможность оценить общее состояние органов зрения, помогая специалисту поставить правильный диагноз и назначить соответствующее лечение.
Что такое пахиметрия?
Справка! Впервые пахиметрия была применена в середине XX века офтальмологами Джардини и Морисона.
В то время был известен только оптический контактный метод, а уже в восьмидесятые годы был разработан способ обследования при помощи ультразвука.
Замеры роговой оболочки могут выполняться разными методами, один из которых называется «методом параллельно расположенных вертикальных секций». В этом случае применяют лазеры фемтосекундного типа.
Альтернативный вариант – «метод наименьшей толщины».
В этом случае предполагается измерение расстояния от ближайшей задней точки роговой оболочки до максимально удаленной от нее передней точки.
Также может применяться метод, при котором замер производится от определенной зафиксированной точки, и результат будет зависеть от удаленности начальных координат.
Какая норма толщины роговицы?
У каждого человека толщина роговицы может варьироваться в зависимости от анатомических особенностей глаза.
Внимание! В норме этот параметр не должен выходить за рамки диапазона 0,44-0,56 миллиметров (хотя в зоне лимба показатель может составлять от 0,7 до 0,9 миллиметра).
По статистике толщина женской роговицы больше (0,551 миллиметра), чем у мужской половины населения (0,542 миллиметра).
Вне зависимости от пола и возраста обследуемого толщина в течение одного дня может уменьшаться или увеличиваться на 0,6 миллиметра.
Но если эти изменения намного больше – это может говорить о наличии офтальмологических патологий, для выявления которых пациенту необходимо пройти дополнительные обследования.
Когда необходимо проведение пахиметрии глаза?
Показаниями к исследованием методом пахиметрии могут служить следующие заболевания и патологические состояния:
кератоглобус; дистрофия Фукса; глаукома любой формы; развитие отеков роговой оболочки; кератоконус.
Нужно знать! Пахиметрия может также применяться для обследования пересаженной роговой оболочки: специалист видит, как меняется этот донорский элемент и насколько хорошо он приживается.
Нередко такой вид обследования выполняется в ходе подготовки к исправлению дефектов зрения с применением лазера.
Виды пахиметрии
Существует два вида данной процедуры: контактный и бесконтактный.
В первом случае для замеров толщины используют лазер, ультразвук или метод когерентной томографии – последний тип обследования на сегодняшний день считается самым современным и точным.
Контактная ультразвуковая пахиметрия – более точный метод, чем оптический способ. Происходит обследование в такой последовательности:
Пациент занимает лежачее положение на кушетке. В глаза обследуемого закапывают офтальмологические капли анестезирующего действия. Спустя несколько минут, когда анестезия начинает действовать, к глазному яблоку подводят измерительный прибор, который оказывает на роговицу небольшое давление.
Далее происходит расчет толщины роговицы в автоматическом режиме, а результаты выводятся на монитор. По окончании процедуры в глаза пациента закапывают препараты антибактериального назначения, чтобы исключить вероятность попадания возбудителей болезней в результате соприкосновения инструмента со слизистой оболочкой.
Обычно для этого используют ципромед или альбуцид.
Среди бесконтактных методов распространена методика, которая также задействует ультразвук, но в этом случае нет необходимости непосредственного контакта с глазным яблоком.
На глаз воздействуют направленные звуковые волны, которые имеют определенную частоту и скорость.
Зная эти показатели, можно рассчитать толщину роговицы, исходя из скорости и времени распространения издаваемых специальным инструментов волн при отражении от эпителия роговицы.
Еще один бесконтактный способ – оптический, в ходе применения которого используется офтальмологическая щелевая лампа со специальной насадкой.
Технически эта насадка представляет собой две стеклянные пластины, установленные параллельно друг другу. Нижняя пластина зафиксирована в неподвижном состоянии, а верхняя свободно вращается.
Обратите внимание! Офтальмолог устанавливает лампу в такое положение, чтобы на обследуемый глаз попадал направленный световой поток, и, ориентируясь на специальную шкалу и вращая свободно двигающуюся пластину оценивает, насколько сдвигается шкала.
В данном случае смещение на каждый градус говорит об одном миллиметре толщины роговой оболочки.
Противопоказания к обследованию
В некоторых ситуациях применение пахиметрии недопустимо:
при явных нарушениях целостности роговой оболочки не выполняется ультразвуковая контактная пахиметрия; также этот способ не подходит, если развивается любое офтальмологическое заболевание, при котором появляются гнойные выделения; обследование недопустимо, если пациент пьян или находится под действием наркотиков; пахиметрию не назначаю при наличии психиатрических заболеваний, при которых пациент может вести себя неадекватно и агрессивно.
Источник: http://lechi-glaz.ru/pahimetriya-glaza/
Что такое пахиметрия роговицы?
Пахиметрия является диагностическим методом, позволяющим произвести измерение толщины роговой оболочки, широко используемым в офтальмологии.
Помимо толщины с помощью данного метода можно оценить состояние роговицы, что может быть важно для уточнения диагноза и назначения лечения.
Различают две разновидности пахиметрии: оптическую (проводится с помощью щелевой лампы, бесконтактная) и ультразвуковую (проводится с помощью специализированного ультразвукового оборудования, контактный метод).
Когда необходимо проведение пахиметрии?
Пахиметрия роговицы – незаменимый диагностический метод при целом ряде заболеваний. Подобная диагностика показана при:
— кератоконусе;
— отёке роговицы;
— глаукоме;
— дистрофии Фукса;
— кератоглобусе.
Данный метод также хорошо показал себя в качестве постоперационной проверки состояния роговой оболочки после операции по её пересадке. Процедура пахиметрии входит в подготовку к различным типам лазерной коррекции зрения.
Когда проведение пахиметрии противопоказано?
Это быстрый и безопасный метод, однако и у пахиметрии имеются противопоказания. Так проведение любого типа пахиметрии запрещено, если:
— пациент находится в состоянии опьянения: алкогольного и/или наркотического;
— пациент имеет какое-либо психическое заболевание, сопровождающееся буйным неадекватным поведением, опасным как для офтальмолога, так и для самого пациента;
У контактного ультразвукового метода противопоказаний немного больше. Так, ультразвуковую пахиметрию делать запрещено, если нарушена целостность роговой оболочки и/или имеются какие-либо выраженные гнойные болезни глаз
Виды пахиметрии
В среднем толщина роговой оболочки в центре составляет от 0,49 до 0,56 миллиметра, возле лимба этот показатель увеличивается до 0,7–0,9 миллиметра.
У женщин роговица, как правило, немного толще, чем у мужчин: средний показатель составляет 0,551 и 0,542 миллиметра. В течение суток возможны незначительные изменения толщины.
Однако если норма превышается, это говорит о патологических процессах в роговице, требующих дальнейшего исследования.
- Оптическая пахиметрия. Данный метод является бесконтактным методом. Она проводится достаточно просто: на щелевую лампу (особый офтальмологический микроскоп) надевают измеряющую толщину роговицы насадку. Данная насадка имеет вид двух параллельных стеклянных пластинок, нижняя из которых неподвижно зафиксирована, а верхняя по вертикальной оси вращается. К оптической оси щелевой лампы насадку устанавливают строго перпендикулярно. Офтальмолог направляет в нужную зону исследуемого глаза световой поток, вращает ручку пахиметра и оценивает толщину роговой оболочки в соответствии со специальной шкалой. Поворот на 1º равен 1 миллиметру роговицы.
- Ультразвуковая пахиметрия. Данный метод является контактным методом. Точность данного метода выше, чем у оптического. Процедура проходит по следующей схеме: пациент ложится на кушетку, на исследуемый глаз делают местную анестезию (как правило, закапывают инокаин), когда анестезия подействует, специальным аппаратом касаются глаза с минимальным давлением на роговицу (чтобы не искажать результаты). Аппарат автоматически высчитывает толщину роговицы и выводит результаты исследования на монитор. После диагностики пациенту закапывают альбуцид, ципромед или другие антибактериальные капли.
Источник: http://zrachkoff.ru/zreniediag/chto-takoe-paximetriya-rogovicy
Пахиметрия роговицы
Ряд заболеваний и клинических ситуаций в офтальмологии требует обязательного измерения толщины роговичной оболочки, оценки равномерности этой толщины и однородности слоя. Такое диагностическое исследование носит название «пахиметрия» и в большинстве случаев назначается в комплексе с другими видами офтальмодиагностики (биомикроскопия, периметрия и мн.др.).
Виды пахиметрии
Фактически, существуют лишь два основных подхода к пахиметрической диагностике: один из них подразумевает применение щелевой лампы и является сугубо оптическим, бесконтактным; другой подход реализуется в рамках ультразвукового исследования (УЗИ глаза) и предполагает прикосновения ультразвукового датчика к роговице.
Показания к пахиметрии
Наиболее распространенные в офтальмологии случаи, когда толщина роговицы является критически важным показателем, а ее измерение – необходимой процедурой:
- любое болезненное состояние век, в т.ч. воспалительные процессы, отечность, аномалии развития, онкопатология, травматические повреждения;
- патология конъюнктивы (инфекции, аллергические реакции, сочетанные инфекционно-аллергические воспаления, кистозные образования и пр.);
- аномальное развитие и строение, воспалительные и дегенеративные процессы в роговой оболочке и склеральной ткани;
- любые патологические изменения и реакции со стороны радужной оболочки, аномальное ее развитие;
- офтальмотравмы, в том числе с наличием подлежащего удалению инородного тела;
- катаракта;
- глаукома;
- патологические изменения внутриглазных сред, обусловленные системными эндокринными расстройствами (прежде всего, сахарным диабетом);
- предоперационное обследование и контроль в период послеоперационной реабилитации;
- оценка динамики состояния пораженных структур в ходе терапии.
- кератоконус в различных стадиях (а также кератоглобус – близкий, но значительно более редкий вариант роговичной деформации);
- отек роговицы;
- глаукома;
- дистрофические изменения в роговичной ткани (напр., эндотелиальная дистрофия Фукса);
- необходимость достоверного послеоперационного контроля после трансплантации роговицы;
- подготовка к эксимер-лазерной коррекции зрения.
Противопоказания
Противопоказания к пахиметрии носят относительный характер и касаются, в основном, ультразвукового варианта исследования (оптическая пахиметрия, будучи бесконтактным методом, противопоказаний не имеет). УЗИ-пахиметрия противопоказана или нежелательна при инфекционно-воспалительных заболеваниях, особенно с гнойным компонентом, и при физическом повреждении роговицы с нарушением ее целостности.
Кроме того, никакие плановые офтальмологические процедуры не производятся лицам в наркотическом или алкогольном опьянении, а также при наличии признаков психической неадекватности.
Норма
Нормативная толщина роговичной оболочки во фронтальной части глаза определяется интервалом 0,49 – 0,54 мм, а в зоне лимба – 0,7 – 0,9 мм. Согласно статистике, у женщин усредненная толщина роговицы немного выше, чем у мужчин.
Необходимо заметить также, что толщина роговичного слоя – показатель непостоянный, он может варьировать в течение суток; лишь при существенном отклонении от нормативных диапазонов утолщение/истончение рассматривается как патология и нуждается, как минимум, в тщательном обследовании.
Как проводится
Щелевая лампа, – один из стандартных и традиционных офтальмологических источников света, – снабжается специальной насадкой, внутри которой находятся две параллельные пластины; одна закреплена неподвижно, другая может вращаться. Пациент садится к аппарату, где предусмотрены специальные опоры для лба и подбородка.
Луч света от щелевой лампы направляется в исследуемый глаз (пластины в измерительной насадке расположены перпендикулярно главной оптической оси). Немного проворачивая подвижную пластинку прецизионным механизмом, врач по смещению луча измеряет толщину роговицы; поворот на один градус соответствует 1 мм толщины слоя.
Ультразвуковой вариант пахиметрии является более точным методом, – его погрешность не превышает 10 микрон.
Процедура производится под местной капельной анестезией (для исключения возможного дискомфорта при соприкосновении датчика с поверхностью роговицы, хотя давление на глазное яблоко в любом случае будет минимальным).
Все необходимые промеры в реальном времени отображаются на экране, рассчитываются дополнительные показатели. После УЗИ-пахиметрии обычно назначают профилактические закапывания во избежание инфекции.
Источник: https://ophthalmocenter.ru/diagnostika-lechenie-glaz/diagnostika-zreniya/pakhimetriya-rogovisy.html
Диагностика глаукомы | Обследование | Тонометрия, пневмотонометрия, периметрия, офтальмоскопия, гониоскопия, пахиметрия глаза
При диагностике глаукомы применяются такие методы как: гониоскопия, тонометрия, периметрия, офтальмоскопия, пахиметрия.
Теперь рассмотрим более подробно каждый из них.
Гониоскопия глаза – это метод контактной диагностики в офтальмологии, позволяющий произвести точное обследование передней камеры глаза, которая располагается между роговицей (роговой оболочкой) и радужной оболочкой, а также угла передней камеры – что немаловажно для определения точного диагноза болезни глаукома – закрытоугольная или открытоугольная.
Также состояние дренажной системы глаза (дренаж глаукома) может быть определено при помощи данного способа обследования – гониоскопия.
Гониоскопия глаза дозволяет установить ширину угла передней камеры, а также состояние шлеммова канала и трабекулярной ткани. Угол передней камеры может быть узким, средним и широким.
На основе сведений исследования выделяют различные клинические формы глаукомы.
При закрытоугольной форме детали угла спрятаны от наблюдения, а при открытоугольной форме уже видны все детали угла передней камеры.
Угол передней камеры, определяемый при помощи гониоскопии.
Между оттоком и притоком внутриглазной жидкости имеется установленное равновесие. Если равновесие по каким-то причинам будет нарушено, то это приведёт к изменению величины внутриглазного давления.
При длительном и стойком увеличении внутриглазного давления появляются блоки (препятствия), приводящие к ухудшению сообщений между полостями глазного яблока или закупориванию дренажных каналов.
Эти препятствия могут быть временными (преходящими) или постоянными (органическими).
Тонометрия глаза – измерение давления внутри глаза. Давление образовывается находящейся в глазном яблоке внутриглазной жидкостью. Оценка «наполненности, упругости» глаза и производится в ходе процедуры тонометрии.
Принцип измерения основан на степени деформации глазного яблока при наружном воздействии на роговицу глаза, в зависимости от давления внутриглазной жидкости. Это главный способ диагностики болезни глаукома.
Поэтому после 40 лет, необходимо измерять внутриглазное давление каждый год.
Это исследование повсюду используется в офтальмологии и может реализовываться разнообразными способами. Результаты исследований внутриглазного давления зависят от способа, при помощи которого осуществляется исследование: сейчас, в больницах специалисты-офтальмологи пользуются 3-мя главными методами тонометрии глаза: пальцевым методом, по Маклакову и бесконтактной.
Приблизительный метод тонометрии глаза. Офтальмолог, при помощи собственных подушечек пальцев (пальпаторно), через веко определяет и устанавливает уровень напряженности глазного яблока. Этот метод используется в послеоперационном периоде, поскольку глаз нельзя подвергать измерению с помощью инструментов.
Смысл тонометрии по Маклакову содержится в том, что в глаз предварительно закапывают анестетик и после на него ставят специальный грузик, намоченный краской. Далее на бумаге делают отпечаток, и с помощью специальной линейки, по нему вымеряют, какое количество краски было удалено с его поверхности при соприкосновении.
Этот принцип основан на том, что чем ниже внутриглазное давление (мягче глаз), тем больше площадь соприкосновения между цилиндром и роговицей, соответственно большее количество краски остается на самом глазу. Это наиболее точный способ, нежели пневмотонометрия или пальцевая тонометрия.
Этот метод не всегда может быть применен (например, в случае воспалительных заболеваний глаз и в послеоперационный период).
Бесконтактная тонометрия глаза (пневмотонометрия)
Пневмотонометрия глаза для измерения внутриглазного давления проводится на аппаратном (компьютерном) оборудовании. Принцип этого измерения основан на степени и скорости видоизменения конфигурации роговицы, в ответ на давление, создаваемое потоком воздуха.
В этом случае непосредственный контакт с глазом отсутствует, поэтому при таком виде измерения внутриглазного давления исключены инфекционные осложнения и последующие болезненные состояния.
Процесс данного исследования проводится быстро, в течении нескольких секунд.
Как проводится бесконтактная тонометрия глаза?
Человек фиксирует свою голову в специальном аппарате. После, фиксируя взгляд и широко открыв глаза, глядит на светлую точку.
Аппарат направляет прерывистый поток воздуха (человек чувствует это как хлопки), под его воздействием меняется форма роговицы глаза (образовывается давление на глаз, но без непосредственного контакта).
Далее компьютерное оборудование по изменению роговицы, показывает специалисту цифры внутриглазного давления.
Этот способ хорошо переносится человеком, не имеет осложнений, но в точности измерения уступает тонометрии по Маклакову.
Видео: Какие витамины для улучшения зрения содержатся в продуктах?
Периметрия – это метод исследования поля зрения на сферической поверхности с целью установления его границ и обнаружения в нем недостатков (скотом). Обследование на глаукому осуществляют с помощью особых приборов — периметров. Этот прибор имеет вид полусферы или дуги.
Наиболее часто применяется периметр типа Ферстера. Он представляет из себя дугу в 180°, окрашенную внутри черной матовой краской. На наружную поверхность нанесены деления в градусах — от 0° в центральной части до 90° на периферии.
Диск с делениями сзади дуги дозволяет устанавливать её в положение любого из меридианов поля зрения. Освещенность составляет 75 Люкс. Используют белые предметы в виде бумажных кружков, приклеенных на конец черных матовых палочек.
Белыми предметами с 3 миллиметровым диаметром пользуются для установления внешних границ поля зрения. Диаметром 1 миллиметр — для обнаружения изменения внутри этих границ. Разноцветные предметы диаметром 5 миллиметров (синий, зеленый и красный) применяются для цветной периметрии.
Эти предметы закрепляются на концах палочек серого цвета при коэффициенте отражения 0,2. Освещенность дуги должна составлять более 160 Люкс.
Пациент размещает голову на подбородник и одним глазом (другой закрыт) фиксирует белую точку в середине дуги. Объект перемещают по дуге от периферии к середине (центру) со скоростью ориентировочно 2 см в секунду.
Обследуемый говорит о возникновении объекта, а специалист проводящий исследование отмечает, какому делению дуги соответствует в это время положение самого объекта.
Для данного меридиана, это и есть наружная граница поля зрения.
Определение границ поля зрения осуществляют через каждые 45° (по 8 меридианов) или через 30° (по 12 меридианов). Подобным образом осуществляют и цветовую периметрию.
Для обнаружения скотом используют объекты диаметром 1 миллиметров и медленно передвигают его по дуге во всевозможных меридианах, особенно тщательно в парацентральных и центральных участках поля зрения, где наиболее часто замечаются скотомы. Итоги обследования переносят на специальную схему полей зрения.
Компьютерная периметрия глаза проводится на автоматизированном периметре с использованием компьютерных программ (автоматическая периметрия), на скрининговых и пороговых стратегиях.
Обследование на глаукому проводится в определенных участках поля зрения и повторно перепроверяется.
Результаты исследования сохраняются в памяти устройства, и с помощью специальной программы осуществляется статистический анализ.
Обследование на глаукому при помощи компьютерной периметрии является наиболее точным способом для получения достоверного результата. У этой компьютерной аппаратуры есть возможность применить разнообразные настройки, для обследования различных областей зрения.
Нормальные результаты периметрии (периметрия норма)
На белый цвет нормальные границы поля зрения в среднем составляют: вверх 55°, вверх снаружи 65°, снаружи 90°, вниз снаружи 90°, вниз 70°, вниз внутрь 45°, внутрь 55°, сверху внутри 50°. Средние границы полей зрения на цвета, следующие: снаружи — на синий 70°, на красный 50°, на зеленый 30°; внутри — 50°, 40° и 30°, сверху — 50°, 40° и 30°, снизу — 50°, 40° и 30° соответственно.
Офтальмоскопия глазного дна – способ исследования глазного дна (осмотр глазного дна – зрительного нерва, сетчатки и её сосудов, сосудистой оболочки) основанный на отражении лучей света от глазного дна. Проще говоря, это осмотр глаза изнутри.
Прибор, с помощью которого проводят исследование, называется офтальмоскоп.
Доктор направляет световой луч (исходящий прямо из лампы прибора или отражаемый от иного источника света) в глаз обследуемого (сквозь зрачок на сетчатку) и в различных положениях осматривает разные отделы глазного дна: макулу, диск зрительного нерва, периферию, сосуды сетчатки. Так же есть возможность обнаружить помутнения хрусталика и стекловидного тела.
Проведение этого исследования может осуществляться как с широким (после закапывания специальных капель: ирифрина, мидриацила, офтальмоскопия под мидриазом) так и с обычным суженным зрачком.
К такому способу прибегают, в том случае, когда необходим детальный осмотр глазного дна (подозрения на разрывы, миопия высокой степени, дистрофию или отслойку сетчатки) или не просматриваются периферические отделы сетчатки. Но специалист не всегда может увидеть все отделы сетчатки, даже с применением капель расширяющих зрачок.
В этом случае применяют дополнительное приспособление – линзу Гольдмана (линзы для офтальмоскопии). Эта линза позволяет врачу-офтальмологу увидеть все отделы сетчатки. Подобную картину видит доктор в глазу у пациента (обследование глазного дна).
Фото – офтальмоскопия глазного дна.
Офтальмоскопия глаза входит в типовой осмотр специалиста-офтальмолога и представляет собой один из наиболее информативных способов определения состояния зрения. Часто результатами офтальмоскопии используют и другие врачи.
Например, кардиологи и терапевты при таких болезнях, как атеросклероз или гипертоническая болезнь, должны знать о состоянии сосудов на глазном дне. Это помогает сделать заключение о степени выраженности терапевтического заболевания по описанию сосудов глазного дна.
Состояние вен, артерий и диска зрительного нерва дают необходимую информацию врачам-неврологам, поскольку они подвержены изменениям при повышении внутричерепного давления, шейном остеохондрозе, инсультах и других неврологических заболеваниях.
Для прогноза прохождения родов, офтальмоскопия глаза также даёт необходимую информацию акушерам-гинекологам, о том насколько высок риск отслоения сетчатки при родах естественным путем. Вследствие этого всем будущим мамам обязательно нужно посетить врача-офтальмолога.
При сахарном диабете (больные сахарным диабетом) состояние сосудов глазного дна дает полезную информацию эндокринологам о стадии и выраженности процесса заболевания во всем организме.
Вследствие этого посещение врача-офтальмолога для диабетиков обязательное мероприятие, поскольку глазные проявления (катаракта, диабетическая ретинопатия) наиболее часто наблюдающиеся осложнения при этой болезни (последствия сахарного диабета).
Вероятна и противоположная ситуация: врач-офтальмолог, увидев изменения диска зрительного нерва или сосудов, может порекомендовать человеку, посетить кардиолога или невролога, потому что причина патологических изменений на глазном дне может быть и не в органах зрения.
При глаукоме – это инструментальный способ офтальмологической диагностики, с помощью которого можно замерить толщину роговицы (роговой оболочки глаза).
Это офтальмологическое обследование позволяет получить ценные сведения о состоянии роговой оболочки глаза для правильной установки диагноза, планирования лечения (в т.ч. и операций на глаза).
Исследование бывает 2-х видов:
Ультразвуковое – контактный способ, с помощью ультразвукового аппарата.
Оптическое – бесконтактная, с помощью щелевой лампы.
Как работает данный метод?
В нормальном состоянии толщина роговицы в центре глаза колеблется в пределах 0,49-0,56 миллиметров. В области лимба толщина немного больше от 0,7 до 0,9 миллиметров.
Средний показатель толщины роговицы у мужчин меньше чем у женщин и равен 0,542 мм и 0,551 мм соответственно. В течение 24-х часов допустимо изменение толщины в пределах 0,6 миллиметров.
Но если этот показатель превышается, то это подтверждает существование нарушения роговой оболочки и необходимости дальнейшего проведения исследования.
Оптическая пахиметрия – это бесконтактный метод замера толщины роговицы. На щелевую лампу (подобие микроскопа в офтальмологии) одевается особенная насадка, которая и вымеряет толщину в разных участках роговицы.
Больной присаживается с одной стороны лампы, устанавливая подбородок и лоб на специальные приспособления, а медик с другой стороны, в которую и будет следить за глазом.
Насадка представляет собой 2 стеклянные пластинки, идущие параллельно друг другу. При этом верхняя насадка вращается по вертикальной оси, а нижняя зафиксирована и является неподвижной.
Оптическая ось щелевой лампы имеет свое определенное направление, но при этом насадка устанавливается перпендикулярно этой оси.
Доктор, глядя на изучаемый глаз больного, наводит освещение в нужное место и путем вращения ручки пахиметра, на специальной шкале делает измерения показателей толщины роговицы. Один градус при повороте пластины насадки соответствует одному миллиметру на роговице.
Ультразвуковая пахиметрия относится к контактным методам исследования. Её результаты измерения более точные (точность в 10 мк), по сравнению с пахиметрией оптической.
Человек ложится на кушетку подле аппарата УЗИ.
Проводится местная анестезия исследуемого глаза (закапывают инокаин) и прикасаются к нему насадкой прибора, стараясь при этом как можно слабее давить и сжимать роговицу (поскольку это может немного искажать итоги исследования).
На мониторе в автоматическом режиме проделываются вычисления и выдаются итоги обследования. После ультразвуковой пахиметрии закапывают антибактериальные капли (Ципромед, Альбуцид и т.п.).
Наиболее достоверные сведения о заболевании дает совокупное применение вышеперечисленных методов.
Аппликаторная пленка ПолиМедЭл – способствует восстановлению зрения при заболевании глаукома за счет снижения внутриглазного давления. Помогает также при болезнях глаз: воспалительные, катаракта, близорукость (миопия), травмах, утомлении глаз, возрастном снижении остроты зрения, от морщин вокруг глаз.
Видео – Пленка Полимедэл отзывы. Инструкция применения при глаукоме.
Купить аппликатор ПолиМедЭл
Витамины для зрения и препараты для глаз.
Чтобы узнать, где и как дешевле приобрести витамины для глаз, о которых рассказывается в видео
Источник: http://www.vsemblago.ru/indexZ_Eyes_and_vision_diagnosis_of_glaucoma.html