Может ли удаление катаракты вызывать позднюю ВМД
В связи со вновь открывшимися фактами, автор исследования, доктор Барбара Кляйн, представитель факультета офтальмологии при Академии Медицины и Здравоохранения Университета г. Мэдисон (штат Висконсин США), предположила, что иногда процедуру экстракции катаракты целесообразно отложить или вовсе отказаться от таковой.
Рабочая группа под руководством доктора Кляйн обнаружила, что риск развития поздней возрастной макулярной дистрофии спустя 5 и более лет после операции по удалению катаракты был выше, чем в первое пятилетие после выполнения вмешательства. Возможная связь между катарактой и ранней ВМД была сразу исключена. Генетические факторы риска тоже не могли оказывать существенного влияния.
Итоги исследования основывались на анализе запротоколированных данных 20-летнего регулярного обследования жителей города Бивер Дэм штата Висконсин.
Около 5000 жителей приняли участие в первоначальном исследовании, проходившем в 1988 -1990 гг., и включившем в себя подробные описания их зрения и состояния здоровья в целом.
Как пояснил главный исследователь, д-р Рональд Кляйн, многие участники и до сих пор участвуют в данном исследовании.
Отмечалось, что 3619 пациентов прошли отбор для последующего анализа. У всех них имелись выраженные признаки ранней или поздней возрастной макулярной дегенерации хотя бы на одном глазу, кроме того, ранее у них была диагностирована катаракта, или уже проведена ее экстракция. Примерно 90% участников эксперимента имели генетическую предрасположенность к катаракте.
В ходе работы было выяснено, что отсутствие катаракты либо катарактального хирургического вмешательства на степень возможности заболеть ранней ВМД практически не влияет.
Но проведенная ранее операция катаракты была в прямой взаимосвязи с заболеваемостью поздней ВМД.
И судя по итоговым результатам исследования, риск возникновения поздней ВМД у пациентов, перенесших операцию экстракции катаракты, почти вдвое выше, чем у пациентов, которым подобную операцию не проводили.
Авторы отмечают, что генетический фактор риска или корректировка иных значимых факторов на степень вероятности поздней ВМД существенного влияния не оказывали. И все же риск развития поздней ВМД спустя 5 и более лет после операции только увеличивался.
Конечно, эта тема нуждается в более детальных исследованиях, но авторы считают, что если у пациента сохранена достаточная острота зрения, то операцию экстракции катаракты желательно отложить, чтобы не спровоцировать развитие поздней формы ВМД.
Источник: http://proglaza.ru/eyesnews/388-udalenie-katarakty-i-vmd.html
Осложненная катаракта – симптомы и лечение
Осложненная катаракта глаза является тяжелым заболеванием, которое сопровождается помутнением хрусталика. Многие эндокринные патологии и некоторые глазные болезни, включая и травматическую катаракту, могут спровоцировать развитие подобной формы заболевания.
Для осложненной катаракты характерно наличие специфических внешних, а также внутренних факторов, что и отличает ее от возрастной ядерной или корковой разновидностей катаракт.
Как правило, осложненная катаракта является односторонней, однако в некоторых случаях она развивается на обоих глазах. При этом, патология развивается не симметрично даже в случае двустороннего поражения. Подобная разновидность катаракты может возникать у людей всех возрастных категорий.
Стоит сразу отметить, что осложненное заболевание способно привести к значительному ухудшению остроты зрения и нередко становится причиной образования бельм.
Многие люди, с осложненной катарактой, из-за снижения зрения, испытывают мощнейший стресс, ведь человек больше не может продолжать профессиональную деятельность, вести привычный образ жизни, путешествовать, возникают затруднения и с обслуживанием себя в быту. При этом, стресс и затяжная депрессия усугубляют течение болезни.
Причины осложненной катаракты
Проведение биомикроскопии выявляет чашеобразную форму осложненной катаракты. Цвет патологического инфильтрата, обычно серый, что обусловлено значительным количеством кристаллов кальция, вакуолей, а также холестерина. Сама область помутнения отдаленно напоминает пемзу.
При проведении исследования хрусталика, становится заметно, что области помутнения двигаются в обратном направлении движению глазного яблока. Помутнение начинается в задней части хрусталика и развивается лишь в случае, когда глаз уже имеет какое-либо повреждение, со скоплением продуктов интоксикации.
Именно они, попадая в вместе с жидкостью в хрусталик, задерживаются в узком пространстве позади естественной линзы и дают начало заболеванию.
Скопление инфильтрата может быть обусловлено и внешними, и внутренними причинами. В первую очередь стоит рассмотреть внутренние причины возникновения осложненного заболевания. Принято выделять целый ряд заболеваний, и хронических в том числе, которые становятся предрасполагающими факторами развития осложненной катаракты, это:
- Хронические воспаления увеального тракта.
- Склеродермия.
- Сахарный диабет.
- Микседема.
- Гипертония.
- Хронические иридоциклиты.
- Злокачественные опухоли глаз.
- Хориоретинит.
- Глаукома.
- Внутриутробные патологии развития глаз.
- Нарушения обмена веществ.
- Патологии иммунной системы, аутоиммунные заболевания.
В той же степени многочисленны и внешние факторы, приводящие к развитию осложненной катаракты. К наиболее распространенным из них, можно отнести:
- Травматические повреждения глаз.
- Генетическую предрасположенность.
- Дефицит йода.
- Истощение, вследствие неправильного питания.
Стоит отметить, что и возрастные изменения организма, также относят к предрасполагающим факторам возникновения заболевания. У женщин осложненная катаракта встречается значительно чаще, чем у мужчин, и протекает намного тяжелее и агрессивнее.
Иногда осложненная катаракта может развиться после замены хрусталика в случае хирургического лечения прогрессирующей близорукости, что обусловлено повреждением тканей с нарушением кровотока при проведении операции.
Нужно различать осложненную и возрастную катаракты. Эти два заболевания имеют разную этиологию, да и скорость прогрессирования у них разная.
Разновидности осложненной катаракты
В своем развитии, осложненная катаракта, так же, как и возрастная, проходит 4 стадии. Для каждой стадии характерны свои специфические проявления. Так в начальной форме заболевания появляются факторы, способствующие скоплению в глазу инфильтрата. При этом, обычно, не наблюдается каких-то серьезных изменений качества зрения, правда больные могут временами отмечать легкую затуманенность.
Но даже на первом этапе развития, можно заподозрить наличие осложненной катаракты, так как всегда присутствуют предрасполагающие к ней факторы. Поэтому люди, с глаукомой, сахарным диабетом или получившие в недалеком прошлом травму глаза, должны как можно чаще проходить офтальмологические обследования, чтобы диагностировать осложненную катаракту на раннем ее этапе.
Второй этап развития болезни – это, незрелая катаракта, при котором отмечаются серьезные помутнения хрусталика, сопровождающиеся значительным снижением зрительной способности.
Третий этап заболевания – зрелая катаракта, с наличием полного набора всех симптомов развития болезни.
При этом, наслоение инфильтрата, который вызвал помутнение хрусталика становится видно даже без применения специальных средств исследования глазного дна. Зрелая катаракта определяется невооруженным взглядом.
Она выглядит как бельмо или инородный предмет серого оттенка, затрагивающий область радужки. При зрелой катаракте, цвет глаз человек меняется, становясь молочным.
Последним этапом развития данного заболевания становится перезрелая катаракта. Нередко на этом этапе, больные теряет способность видеть пораженным глазом полностью.
В зависимости от местоположения инфильтрата и иных характеристик помутнений, осложненная катаракта бывает набухающей или заднекапсулярной.
Случаи набухающей катаракты встречаются реже заднекапсулярной и отличаются увеличенным оводненным хрусталиком. Процессы инфильтрации в этом случае протекают не выраженно и хрусталик достаточно долгое время сохраняет свою прозрачность. Вариант течения набухающей осложненной катаракты сопровождается увеличением объема хрусталика и значительным уменьшением глубины передней капсулы.
При заднекапсулярной катаракте, которая особенно часто встречается в осложненной форме заболевания, помутнение охватывает именно заднюю стенку хрусталика. В этом варианте течения, симптомы болезни проявляются сильнее.
Сразу стоит отметить, что в случае осложненной катаракты, имеет место множественная этиология, отчего заболевание протекает по-разному. Это является причиной позднего ее выявления, уже в стадии зрелости со всеми присущими симптомами. Весте с тем, скорость развития заболевания, даже имеющего схожую этиологию, у разных людей может различаться кардинально.
Симптомы осложненной катаракты
Клинические проявления и симптомы осложненной катаракты могут существенно различаться в соответствии с причинами развития болезни. Но существует и ряд характерных признаков осложненной формы заболевания, это:
- Молочный оттенок пораженного зрачка, что объясняется образованием сгустка инфильтрата, схожего по виду с пемзой.Помутнение зрения, вследствие увеличивающегося количества инфильтрата, локализованного в области роговицы. Причем, по мере прогрессирования патологии, степень помутнение увеличивается, нередко заканчиваясь полной потерей зрения.
- Двоение видимых объектов. Этот симптом может наблюдаться далеко не в каждом случае, так как становится следствием разрушения хрусталика с расслоением сетчатки под воздействием кристаллизующихся солей кальция.
- Прочие проблемы со зрением. Основная масса пациентов с осложненной катарактой может отмечать некоторые зрительные проблемы уже на ранних стадиях. К примеру, пропадает способность читать текст с нормальным шрифтом, кроме того, происходит ухудшение зрения при недостаточной освещенности.
Особенно распространенной причиной возникновения осложненной катаракты, является сахарный диабет, вызывающий, как правило, двустороннее поражение глаз.
Осмотр глазного дна при этом, легко выявляет области помутнения, расположенные в передней и задней областях хрусталика. Нередко, диабетическая, осложненная катаракта быстро прогрессирует и сопровождается утолщением эпителиальной стенки радужки.
Именно поражение пигментного эпителия радужки приводит к полному изменению ее цвета и прозрачности.
Диагностика осложненной катаракты
При диагностике осложненной катаракты, квалифицированный врач-офтальмолог, в первую очередь проводит осмотр пораженного глаза при ярком дневном освещении.
При выявлении признаков помутнения хрусталика и/или расслоения сетчатки выполняется более глубокое исследование с применением щелевой лампы.
Биомикроскопия дает направленное освещение и необходимое увеличение, что дает возможность лучшей визуализации очага повреждения и его специфики.
Необходимо отметить, что лучше всего диагностируется зрелая катаракта. В начальной стадии осложненной катаракты и незначительной области помутнения, постановка точного диагноза требует проведения дифференциальной диагностики с глаукомой, отслоением сетчатки, вследствие травмы и некоторыми другими патологиями.
Лечение
В случае, когда осложненная катаракта диагностируется на ранней стадии, может быть назначена консервативная терапия с применением глазных капель, способствующих нормализации кровоснабжения и улучшения процессов метаболизма.
В дополнение рекомендуется ношение контактных линз и щадящий режим для глаз, предполагающий работу и чтение только при ярком освещении.
Но, в большинстве случаев, особенно, если степень помутнения хрусталика велика, показано оперативное лечение.
Существует достаточно много методик хирургического лечения катаракты. Иногда показана коррекция окружающих тканей роговицы и хрусталика, а в других случаях проводят полное удаление хрусталика, поврежденного помутнением, с его заменой на искусственный аналог – интраокулярную линзу.
Необходимо знать, что после хирургической коррекции прилежащих к хрусталику тканей при осложненной катаракте, без лечения заболевания ее вызвавшего, зрение далеко не всегда восстанавливается полностью. При неблагоприятном исходе оперативного вмешательства, возможна повторная инфильтрация и новое развитие помутнений.
После хирургической замены хрусталика на интраокулярную линзу и прохождения необходимой послеоперационной реабилитации, в большинстве случаев, зрение восстанавливается полностью.
Оперативное вмешательство считается самым эффективным способом избавления от осложненной катаракты и единственным способом восстановить зрение.
Случаи возникновения послеоперационных осложнений в этом случае, довольно редки, ведь большинство методик замены хрусталика малотравматичны и предполагают применение специального лазера. Осложненная катаракта, лечение которой проводили с помощью современных методов хирургии, обычно не рецидивирует.
Источник: http://catarakta.ru/vidy-katarakty/449-oslozhnennaya-katarakta.html
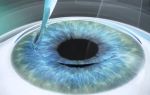
Операция и удаление катаракты
Операция по поводу катаракты в Москве – одно из самых распространенных офтальмохирургических вмешательств. На сегодняшний день золотым стандартом хирургического лечения признана факоэмульсификация катаракты
Удаление катаракты
Хирургическое лечение катаракты имеет многовековые исторические корни. Еще в Вавилоне и Древнем Египте практиковалось удаление помутневшего хрусталика, а в Древнем Риме были даже написаны руководства по данной процедуре.
С течением времени методики удаления катаракты постоянно совершенствовались. Сегодня ведущим методом по праву считается ультразвуковая факоэмульсификация хрусталика. Факоэмульсификация позволяет восстановить утраченное зрение быстро, надежно и безболезненно.
Факоэмульсификация катаракты
Как выполняется факоэмульсификация
Через минимальный разрез в глаз вводится зонд с наконечником от ультразвукового прибора. Под действием ультразвука вещество хрусталика переводится в эмульсию, которая удаляется наружу. Затем в капсулу хрусталика помещается гибкая искусственная линза (ИОЛ). Операционный разрез самогерметизируется и не требует наложения швов.
Вся операция занимает 15 – 20 минут.
Что чувствует пациент во время операции
Операционный процесс
Перед факоэмульсификацией хрусталика проводится местная анестезия. Обычно достаточно закапать в глаз анестезирующие капли, чтобы обеспечить комфортное и безболезненное проведение операции.
Иногда обезболивающий препарат вводят в виде инъекции в нижнее веко. Местная анестезия полностью избавляет от болевых ощущений.
При этом пациент все время находится в сознании и поддерживает контакт с врачом.
В операционной пациент ложится на кушетку, его веки и бровь обрабатывают антисептиком. Чтобы исключить процесс моргания, веки фиксируют специальным расширителем. Во время операции врач обычно просит оперируемого смотреть на свет.
Важно неукоснительно соблюдать все требования хирурга, но разговаривать при этом ни в коем случае нельзя. Все вопросы необходимо задать врачу до начала хирургического вмешательства.
Прямо на операционной кушетке пациент имеет возможность оценить эффективность операции: зрение возвращается мгновенно. Для полного восстановления зрения должно пройти около месяца.
Что происходит сразу после операции
Когда операция окончена, на глаз накладывают защитную повязку. Когда завершится действие анестезии, могут появиться неприятные ощущения в глазу. Для того, чтобы их снять, применяются капли, которые назначит врач.
Как правило, после небольшого отдыха и получения рекомендаций от врача пациент может отправляться домой в сопровождении кого-либо из близких.
От чего зависит результат операции
Возможность восстановление зрения после проведения факоэмфльсификации определяется не только профессионализмом врача-офтальмолога и наличием современной аппаратуры. Первостепенное значение имеет исходное состояние здоровья глаза.
Помутневший хрусталик не позволяет до операции увидеть глазное дно, поэтому о состоянии сетчатки и зрительного нерва врач-офтальмолог судит только на основании дополнительных исследований. Хотя они и дают ценную информацию, стопроцентно точный прогноз на этих данных построить нельзя.
Поэтому операцию по поводу катаракты необходимо проводить своевременно, не дожидаясь полного помутнения хрусталика.
Если катаракта на обоих глазах
Очень часто катаракта поражает оба глаза. Но одновременное проведение операции на правом и левом глазу не проводится. Обычно первым оперируют тот глаз, у которого хуже сохранена зрительная функция. К следующей операции приступают не ранее, чем три недели после первой операции. Этот срок индивидуален и зависит от протекания восстановительного процесса у каждого конкретного пациента.
Источник: http://katarakta.ru/operacija-i-udalenie
Офтальмолог отвечает на вопросы о катаракте
Совсем нередко мы встречаем пожилых людей, зрачок которых не черный, как мы привыкли видеть всегда, а белый, будто сахарный.
В юности это казалось чем-то неясным и настораживающим, а потом удивляться перестаем… Обычно пациенты пугаются, когда слышат диагноз «катаракта», считают, что теперь неизбежно ослепнут.
Чтобы разрушить это устоявшееся представление, мы обратились к врачу-офтальмологу Светлане Юрьевне Киреевой, которая любезно согласилась ответить на наиболее часто задаваемые вопросы о катаракте, её лечении и хирургической операции.
Далеко не все теряют зрение от катаракты, а даже если такое случается, то современная хирургия способна вернуть человека к полноценной жизни…
Доктор, мне 45 лет, а уже поставили диагноз «начальная катаракта». Что это за заболевание и с чем связано его появление у меня?
Катаракта – заболевание глаза, связанное с помутнением хрусталика (katarrhaktes – в переводе с греческого языка означает «водопад»). Хотя многим пациентам кажется, что плёнка появляется снаружи глаза, но на самом деле «туман» находится внутри.
Напомню, что хрусталик – это прозрачная двояковыпуклая биологическая линза, не имеющая ни сосудов, ни нервных окончаний, которая и позволяет человеку хорошо видеть. С возрастом по мере гибели старых клеток хрусталика они накапливаются в его капсуле и приводят к появлению помутнения, которое по понятным причинам делает изображение расплывчатым.
Ни один человек не застрахован от развития катаракты. На образование катаракты могут влиять абсолютно разные факторы: вредные условия труда, неправильное питание, отсутствие витаминов. Часто развитие катаракты является осложнением целого ряда заболеваний, как общего характера, так и глазной патологии.
Может она развиваться у пациентов с сахарным диабетом, после травматического повреждения глаза, при некоторых воспалительных заболеваниях органа зрения.
Так что же, моя катаракта связана со старением?
Конечно, говорить о старении в 45 лет довольно преждевременно, но Вы правы, у Вас возрастная катаракта, которую раньше называли «старческой». В последние десятилетия катаракта «помолодела», то есть стала встречаться в более раннем возрасте, хотя, возможно, это связано и с усовершенствованием методов диагностики.
Кроме возрастной катаракты выделяют: врождённую, травматическую, лучевую, катаракту при отравлениях, осложнённую (в результате перенесённых каких-либо глазных заболеваний или связанную с общими заболеваниями, такими как сахарный диабет, заболевания щитовидной железы и т.п.).
Чаще всего приходится сталкиваться с возрастной катарактой, поэтому в этой беседе речь будет идти именно о ней.
А как обычно протекает это заболевание?
В развитии возрастной катаракты выделяют несколько стадий. Как правило, начальная стадия не очень мешает жить пациенту, но могут появиться жалобы на появление летающих мушек, двоение, или даже «троение», что объясняется неравномерными помутнениями вещества хрусталика.
Стадия незрелой катаракты проявляется снижением остроты зрения как вблизи, так и вдаль. На этой стадии в результате увеличения хрусталика может развиться глаукома, поэтому при посещении окулиста ни в коем случае не отказывайтесь от измерения внутриглазного давления. Третья стадия – зрелая катаракта.
Пациент теряет предметное зрение, но сохраняется светоощущение и способность определять местонахождение источника света. Основное отличие от глаукомы в том, что зрение, утраченное из-за катаракты можно восстановить путём операции, а при глаукоме слепота необратима, т.к. гибнет зрительный нерв.
Довольно редко, но встречаются пациенты и с четвёртой стадией катаракты – перезрелая катаракта.
Вещество хрусталика полностью распадается и разжижается, после многих лет слепоты некоторые пациенты начинают вновь слабо видеть, но ни в коем случае нельзя отказываться от операции и ждать четвёртой стадии, так как при перезрелой катаракте существует опасность развития тяжёлых осложнений, вплоть до потери глаза как органа.
Доктор! Со мной происходит что-то непонятное. У меня всегда была близорукость, но за последние годы она выросла на 4-5 диоптрий, приходится часто менять очки. С чем это связано?
Скорее всего, это связано с развитием у Вас ядерной катаракты.
При этой форме возрастной катаракты помутнения особенно выражены в центре хрусталика, что усиливает светопреломление, поэтому Вы и вынуждены менять очки.
При другом виде катаракты помутнения в основном располагаются по периферии хрусталика – корковая катаракта. В этом случае у пациентов довольно долго сохраняется нормальное центральное зрение.
Несколько месяцев меня беспокоит затуманивание зрения, иногда двоение, какие-то плавающие точки. Врач говорит – катаракта. Расскажите, пожалуйста, поподробнее, как проявляется катаракта.
Я назову основные признаки катаракты, но хотелось бы отметить, что такие же симптомы могут быть и при других, подчас более грозных заболеваниях, чем катаракта, например, при отслойке сетчатки, кровоизлиянии в стекловидное тело и т.п., поэтому не ставьте себе диагноз сами, при малейших признаках ухудшения зрения обратитесь к специалисту-офтальмологу, который поставит диагноз и определит дальнейшую тактику.
• Постепенное ухудшение зрения на одном или обоих глазах в виде появления «целлофановой пленки», «запотелого стекла» перед глазами
• Ощущение бликов, вспышек, особенно в ночное время
• Повышенная светочувствительность, но без боли
• Нечёткость изображения, которая не поддаётся исправлению очками
• Появление или увеличение степени близорукости
• Появление ореолов вокруг источников света, двоение, троение
• Неправильное восприятие цветов
А каким образом обследуют на катаракту, это займет много времени?
Обследование совсем несложное, помутнения хрусталика обнаруживаются доктором при осмотре глаз при помощи щелевой лампы (офтальмологический микроскоп).
Однако перед этим всегда проверят остроту зрения, поля зрения, внутриглазное давление, и, конечно, не обойтись без осмотра глазного дна с широким зрачком при помощи офтальмоскопа.
Вообще диагностировать возрастную катаракту может любой окулист, особых знаний и высококлассного оснащения кабинета для этого не требуется.
Доктор! Мне 52 года, работаю учительницей. На профосмотре сказали, что у меня начальная катаракта, сколько я смогу ещё работать? При моей-то профессии без хорошего зрения никак.
Прогнозировать скорость созревания катаракты невозможно, это очень индивидуально. Будем надеяться, что в Вашем случае, катаракта долго будет оставаться начальной.
Именно на начальной стадии для профилактики Вы можете применять антикатарактальные капли, содержащие комплексы витаминов, биогенные стимуляторы, неорганические соли, рибофлавин, глютаминовую кислоту, аскорбиновую кислоту и др.
Когда лекарства не в состоянии помочь в достаточной мере, единственным эффективным лечением катаракты является хирургическое – удаление (экстракция) мутного хрусталика.
На начальных стадиях катаракты, при дистрофиях сетчатки, да и людям без патологии глаз полезно принимать препараты на основе экстракта черники. Дело в том, что черника содержит антоцианозиды – сложные природные вещества, укрепляющее стенки капилляров, которых вокруг глаза особенно много.
Из отечественных лекарств этой группы самым известным и недорогим по сравнению с импортными аналогами является Миртикам. Препарат содержит комплекс биологически активных веществ, микроэлементы, витамины (С, РР, В1, А), органические кислоты, углеводы и многое другое.
Но основным фармакологическим действием обладают именно антоцианозиды, оказывающие противовоспалительное и антиоксидантное действие, ускоряющие восстановление обесцвеченного родопсина – светочувствительного пигмента сетчатки глаза.
В отличии от других черничных препаратов, у Миртикама имеется огромное преимущество: он содержит гомеопатические добавки. Микроскопические дозы экстрактов следующих растений: Очанка лекарственная, Желтый жасмин, Цимицифуга рацемоза. Гомеопатические добавки пробуждают защитные силы Вашего организма.
После приема Миртикама пропадают головные боли, головокружение, пошатывание при ходьбе, мелькание мушек перед глазами, нечеткость зрения. Курс лечения составляет один месяц (Вам потребуется три флакона Миртикама), желательно проходить не менее трех таких курсов лечения в год.
Я – инженер, приходится много работать с компьютером и литературой. В последнее время моя катаракта мешает работе, но врач говорит, что она ещё незрелая и оперировать рано. Что же делать?
Раньше считалось, что катаракта должна достичь определенной плотности, или «созреть», чтобы её можно было удалить. Однако при современной хирургической технике оперировать можно на любой стадии, хотя минимальные стандарты все равно сохраняются. При незначительном понижении зрения операция не делается.
Показанием к операции является снижение остроты зрения, приводящее к ограничению трудоспособности и дискомфорту в обычной жизни, т.е. человеку тяжело читать мелкий шрифт на этикетках, ярлыках, инструкциях; газетный шрифт разбирает с трудом; плохо различает ступеньки, края тротуара; некомфортно смотреть телевизор, водить машину днём или ночью.
Так что Вы можете посоветоваться с врачом в другой клинике и, возможно, Вам уже можно сделать операцию.
Доктор! Мне 67 лет. На левом глазу зрелая катаракта, да и правый «сдаёт», говорят надо оперировать сначала левый, потом правый. Неопасно ли это в таком возрасте?
Прекрасно понимаю Ваши опасения, но как говорится, игра стоит свеч. Думаю, что раз Вам предлагают операцию, значит, Ваш окулист провёл всё необходимое обследование и может прогнозировать восстановление зрения после операции.
Ведь если нет грубых нарушений сетчатки и заболеваний зрительного нерва, то при удачно проведённой операции видеть Вы будете 80-90%, то есть 8-9 строчку в таблице для проверки зрения.
Конечно, как и при любом хирургическом вмешательстве, существует риск развития инфекции и кровотечений. Однако в современной хирургии катаракты эти осложнения возникают крайне редко.
При благоприятном течении послеоперационного периода второй глаз обычно предлагают прооперировать через 2-3 месяца после первого. Думаю, если позволяет Ваше общее состояние, т.е. терапевт, кардиолог и другие врачи дадут «добро», идите на операцию.
Мне предстоит операция по удалению катаракты, что-то слышал про ультразвуковой метод операции. Расскажите, пожалуйста, в двух словах.
Видимо, речь идёт об ультразвуковой факоэмульсификации. На сегодняшний день это самый современный и безопасный метод удаления катаракты, позволяющий убрать её в любой стадии развития, не дожидаясь созревания.
Под местной анестезией в оболочке глаза делается прокол шириной несколько миллиметров, через прокол внутрь глаза вводится ультразвуковой наконечник, который разрушает помутневший хрусталик, после отсасывания образовавшихся фрагментов помутневшего хрусталика, внутрь глаза устанавливается искусственный хрусталик из полимерного материала.
Отверстие прокола столь мало, что швы не требуются. Длительность всей процедуры от 15 до 40 минут, пациент выписывается из стационара уже на следующий день после операции и наблюдается амбулаторно.
А как вести себя после операции?
Отмечу основные моменты, но Ваш врач даст Вам рекомендации, учитывая то, как прошла операция.
• капать капли, которые рекомендовал врач при выписке
• придти на контрольный осмотр в назначенное время
• первые дни не спать на стороне оперированного глаза
• не поднимать тяжелые вещи (более 5 кг) в течение хотя бы трёх месяцев
• не выполнять работу на даче или приусадебном участке вниз головой, хотя бы 2-3 месяца
• при выраженной светобоязни использовать солнцезащитные очки
• гулять, читать и смотреть телевизор можно
• первые три месяца не подвергайте оперированный глаз перепаду температур (баня, сауна)
• скорее всего, придётся подобрать очки для чтения (а может и для дали), так как искусственный хрусталик не обладает способностью аккомодировать, то есть менять свою форму для рассматривания предметов вдали и вблизи
Год назад мне поставили искусственный хрусталик, зрение было хорошим, но вот в последнее время стал замечать затуманивание и снижение зрения. Врач говорит – вторичная катаракта. Как же так, ведь мне её удалили?
Да, есть такое понятие «вторичная катаракта».
Её развитие связано с помутнением оставшейся задней капсулы хрусталика (заднюю капсулу хрусталика оставляют хирурги специально, чтобы была опора для искусственного хрусталика).
Она легко лечится с помощью лазера. Эта безболезненная операция проводится амбулаторно в лазерном отделении клиники в течение нескольких минут, после чего острота зрения вновь улучшается.
В заключении хотелось бы сказать, что и врачи-хирурги, и пациенты любят операцию по удалению катаракты, т.к. результат её – восстановление зрения – можно оценить уже на операционном столе, а на следующие сутки пациент вновь смотрит на мир в ярких красках.
Возникшие вопросы направляйте автору статьи по электронному адресу kirjusha@rambler.ru
Источник: http://MirtikaM.ru/page/oftalmolog-otvechaet-na-voprosy-o-katarakte
Новости и исследования в медицине: новые технологии, методы лечения, профилактики и реабилитации
- 04 Июля в 1:58 112Хотите жить? Посещайте одного врачаБританские ученые впервые установили связь между риском преждевременной смерти и наблюдением у одного и того же врача.Интересное
- 03 Июля в 1:37 326Будет ли создана вакцина от вируса герпеса?Герпесвирус более сложный и изменчивый, чем большинство возбудителей инфекций, и разработка вакцины от герпеса — задача нетривиальная.Исследования
- 02 Июля в 1:51 424Кухонные полотенца и губки – рассадник инфекцийМиллионы хозяек тешат себя мыслью: «Моя кухня идеально чистая, а значит, здоровью домочадцев ничто не грозит». Но на днях ученые вновь напомнили о риске многоразовых кухонных полотенец – источника потенциально опасных кишечных инфекций.Разное
- 02 Июля в 2:00 340Как пассивное курение влияет на здоровье детей: вред табачного дымаПассивное курение — вдыхание воздуха с токсинами табачного дыма — является источником более чем 7000 летучих субстанций, среди которых 70 канцерогенов, способных вызвать рак у ребенка.Педиатрия
- 30 Июня в 2:00 795Опасность солнечных лучей и ожогов: как защититься от рака кожи?Выходя летом на улицу, не забудьте надеть рубашку и шляпу, обильно смазав незащищенные участки кожи солнцезащитным кремом. Врачи утверждают, что опасность солнечных ожогов особенно велика в молодом активном возрасте.Онкология
- 29 Июня в 2:10 877Алкоголь и противозачаточные таблетки: что нужно знатьСпиртные напитки влияют на многие лекарства, но противозачаточные таблетки не входят в их число. Женщина может спокойно выпить бокал вина, не переживая о побочных эффектах лекарства и надежности контрацепции.Интересное
- 29 Июня в 2:00 838Лечение диабета без инъекций: таблетки инсулина на подходеБольные сахарным диабетом I типа вынуждены каждый день получать дозу инсулина в форме инъекций. В будущем болезненные уколы не понадобятся: ученые разрабатывают долгожданные таблетки инсулина.Сахарный диабет
- 28 Июня в 8:54 941Анализ крови на аутизм: диагностирование на шаг ближеАмериканские ученые приблизились к созданию анализа крови для определения аутизма. Результаты нового исследования помогут диагностировать расстройства аутистического спектра (РАС) у детей раннего возраста, своевременно начиная терапию.Педиатрия
- 28 Июня в 8:34 915Радиоэмболизация при раке печениРадиоэмболизация – это малоинвазивная процедура для лечения опухолей печени, при которой радиоактивные вещества доставляют непосредственно через сосуды. Назначают при неоперабельном раке, противопоказаниях к хирургическому удалению.Онкология
- 28 Июня в 2:20 7743D картирование суставов поможет в диагностике артритаГруппа инженеров, врачей и рентгенологов Кембриджского университета (Великобритания) разработала оригинальный алгоритм диагностики и мониторинга заболеваний суставов — 3D картирование межсуставного пространства на основе компьютерной томограф…Наука и технологии
- 26 Июня в 1:58 1153Можно ли вылечить рак свободными радикалами?Окислительный стресс — это явление, возникающее на клеточном уровне, когда ранее здоровые клетки деградируют и погибают под действием свободных радикалов. Ученые уверены: окислительный стресс поможет вылечить рак.Онкология
- 25 Июня в 2:10 1057Сколько нужно кофе, чтобы защитить сердце?Немецкие ученые выяснили, что четырех чашек кофе в день достаточно для защиты от заболеваний сердца благодаря воздействию кофеина на клеточный протеин р27. Этот неожиданный плюс дополняет перечень полезных свойств напитка, среди которых — профилактик…Сердце и сосуды
Источник: http://medbe.ru/news/meditsina/khirurgicheskoe-lechenie-katarakty-ne-svyazano-s-vozrastnoy-degeneratsiey-makuly/
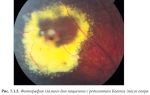
Макулодистрофия
Возрастная макулярная дегенерация (ВМД), или макулодистрофия – это болезнь, поражающая центральную, самую важную область сетчатки – макулу, играющую ключевую роль в обеспечении зрения.
Возрастная макулярная дегенерация является ведущей причиной необратимой потери зрения и слепоты среди населения развитых стран мира в возрасте 50 лет и старше. Так как люди в этой группе представляют все большую долю населения, потеря зрения от дегенерации макулы является растущей проблемой.
По данным ВОЗ, доля населения старшей возрастной группы в экономически развитых странах составляет около 20%, а к 2050г. возрастет, вероятно, до 33%.
Соответственно, в связи с ожидаемым увеличением продолжительности жизни, неуклонным ростом атеросклероза и сопутствующей патологии проблема ВМД остается наиболее актуальной.
К тому же в последние годы наметилась отчетливая тенденция к «омоложению» данного заболевания.
Причиной снижения зрения является дегенерация макулы, самой важной зоны сетчатки глаза, ответственной за резкость и остроту центрального зрения, необходимого для чтения или вождения автомобиля, периферическое зрение при этом практически не страдает. Социально–медицинская значимость этого заболевания обусловлена именно быстрой потерей центрального зрения и утратой общей работоспособности. Степень тяжести процесса и потери центрального зрения зависит от формы ВМД.
Сухая и влажная формы ВМД
Интенсивный обмен веществ в сетчатке приводит к образованию свободных радикалов и других активных форм кислорода, которые могут вызывать развитие дегенеративных процессов при недостаточной работе антиокислительной системы (АОС). Тогда в сетчатке, особенно в макуле и парамакулярной области, под действием кислорода и света образуются нерасщепляемые полимерные структуры – друзы, основным компонентом которых является липофусцин.
С отложением друз происходит атрофия прилегающих слоев сетчатки и отмечается рост патологических новообразованных сосудов в пигментном эпителии сетчатки. В дальнейшем происходят процессы рубцевания, сопровождающиеся потерей большого количества фоторецепторов сетчатки.
Офтальмологи выделяют два варианта течения данного заболевания – сухая (неэкссудативная, атрофическая) и влажная (экссудативная, неоваскулярная) форма ВМД.
Сухая форма ВМД встречается чаще, чем влажная и выявляется в 85% всех случаев ВМД. В макулярной области диагностируется желтоватые пятна, известные как друзы.
Постепенная потеря центрального зрения ограничивает возможности пациентов различать мелкие детали, но она не столь сурова как при влажной форме.
Однако сухая форма ВМД через несколько лет может медленно прогрессировать до поздней стадии географической атрофии (ГА) – постепенная деградации клеток сетчатки, которая также может привести к серьезной потере зрения.
На сегодняшний день не существует радикального лечения сухой формы ВМД, хотя некоторые сейчас находятся в клинических испытаниях.
Огромное количество клинических исследований доказало, что определенные питательные вещества, такие как бета-каротин (витамин А), витамины С и Е может помочь предотвратить или замедлить прогрессирование сухая дегенерация желтого пятна.
Исследования показывают, что прием больших доз некоторых пищевых добавок и витаминов для глаз может снизить риск развития ранней стадии ВМД на 25%. Глазные врачи также рекомендуют пациентам с сухой формой ВМД носить солнцезащитные очки с защитой от УФ.
Влажная форма ВМД представлена примерно в 10-15% случаев. Болезнь быстро развивается и часто приводит к значительной потере центрального зрения., сухие AMD переходит к более передовым и повреждение формы болезни глаз.
При влажной форме ВМД начинается процесс роста новых кровеносных сосудов (неоваскуляризация). Стенка таких сосудов неполноценна и пропускает клетки крови и жидкость, которые накапливаются в пространстве под сетчаткой.
Эта утечка вызывает постоянное повреждение светочувствительных клеток сетчатки, которые погибают и создают слепые пятна в центральном зрении.
Хориоидальная неоваскуляризация (ХНВ), лежит в основе процесса развития влажной формы ВМД. Аномальный рост сосудов, является ошибочным способом организма создать новую сеть кровеносных сосудов, чтобы обеспечить поступление необходимого количества питательных веществ и кислорода к сетчатке глаза. Вместо этого процесса образуются рубцы, что приводит к серьезной потере центрального зрения.
Причины и факторы риска развития ВМД
Несмотря на многочисленные исследования, посвященные ВМД, причины этого заболевания остаются до настоящего времени окончательно не выясненными. ВМД относится к многофакторным заболеваниям.
Возраст – главная причина. Заболеваемость резко увеличивается с возрастом.
Среди людей среднего возраста эта болезнь встречается у 2%, в возрасте от 65 до 75 лет диагностируется у 20%, а в группе от 75 до 84 лет признаки ВМД находят у каждого третьего.
Значительная часть населения имеет врожденную предрасположенность к ВМД, носуществует ряд факторов, которые либо способствуют возникновению болезни, либо предупреждают её.
Доказан ряд факторов риска, которые отрицательно сказываются на природных защитных механизмах и поэтому способствуют развитию ВМД, наиболее значимыми являются:
- Раса – наибольшее распространение ВМД наблюдается у европеоидной расы
- Наследственность – семейный анамнез является важным фактором риска у 20% больных ВМД. Установлено трехкратное возрастание риска развития ВМД, если заболевание встречается у родственников в первом поколении
- Сердечно-сосудистые заболевания – существенная роль в развитии ВМД. Установлено, что при атеросклерозе риск поражения макулярной области возрастает в 3 раза, а при наличии гипертонической болезни – в 7 раз.
- Курение сигарет – единственный фактор риска, значимость которого подтверждалась во всех исследованиях. Прекращение курения снижает риск развития ВМД.
- Прямое воздействие солнечных лучей
- Питание – риск ВМД выше у людей, которые употребляют в пищу больше насыщенных жиров и холестерина, а также при повышенной массе тела.
- Светлая радужка
- Катаракта, особенно ядерная, является фактором риска развития ВМД. Хирургическое удаление катаракты может способствовать прогрессированию заболевания у пациентов с уже имеющимися изменениями в макулярной зоне.
Симптомы ВМД
Возрастная макулярная дегенерация обычно вызывает медленную, безболезненную и необратимую потерю зрения. В редких случаях, потеря зрения может быть резкой.
Ранними признаками потери зрения от ВМД являются:
- появление темных пятен в центральном зрении
- нечеткость изображения
- искажение предметов
- ухудшения восприятия цвета
- резкое ухудшение зрения при плохой освещенности и в темноте
Самым элементарным тестом для определения проявлений ВМД служит тест Амслера. Сетка Амслера состоит из пересекающихся прямых линий с центральной черной точкой посередине. Пациенты с проявлениями ВМД могут видеть, что некоторые линии выглядят размытыми или волнистыми, а в поле зрения появляются темные пятна.
Врач-офтальмолог может различить проявления данного заболевания еще до развития изменений в зрении пациента и направить его на дополнительные обследования.
Диагностика ВМД
Диагностика ВМД базируется на данных анамнеза, жалобах пациента, оценке зрительных функций и данных осмотра сетчатки различными методами.
В настоящее время одним из самых информативных методов при выявлении патологии сетчатки признана флюоресцентная ангиография глазного дна (ФАГД).
Для проведения ФАГД применяют различные модели фотокамер и специальные контрастные вещества –флюоресцеин или индоцианин зеленый, которые вводят в вену пациента, а затем выполняют серию снимков глазного дна.
Стереоскопические снимки также могут быть использованы как исходные для динамического наблюдения за рядом пациентов с выраженной сухой фомой ВМД и за пациентами в процессе лечения.
Для тонкой оценки изменений в сетчатке и макуле применяют OКT (оптическая когерентная томография), что позволяет выявлять структурные изменения на самых ранних стадиях дегенерации сетчатки.
Лечение сухой и влажной форм ВМД
Несмотря на огромные успехи в усовершенствовании методов диагностики ВМД, ее лечение остается достаточно сложной проблемой. В терапии сухих форм ВМД и при высоком риске развития заболевания с целью нормализации обменных процессов в сетчатке рекомендуют проводить курсы антиоксидантной терапии.
По данным исследования AREDS, полезный эффект от приема антиоксидантов был достигнут у тех участников, у которых была промежуточная или поздняя стадия ВМД хотя бы на одном глазу. Комбинированная терапия антиоксидантами, цинком и медью за 5 лет снизила частоту развития поздней стадии ВМД на 25%, а риск потери остроты зрения на 3 и более строчек на 19%.
Следует помнить, что заместительная терапия для профилактики и лечения сухой формы ВМД не может быть курсовой, ее использование возможно только на постоянной основе. Она должна применяться у лиц старше 50 лет, а при наличии факторов риска (курение, избыточный вес, отягощенный анамнез, экстракция катаракты), то и ранее.
Лечение влажной формы ВМД направлено на подавление роста аномальных сосудов. На сегодняшний день существует ряд препаратов и методик, зарегистрированных в России, позволяющих остановить или уменьшить проявления аномальной неоваскуляризации, что позволило улучшить зрения у значительного числа людей с влажной формой ВМД.
Для получения дополнительной информации, читайте нашу статью «Лечение возрстной маулярной дегенерации».
Источник: https://www.vseozrenii.ru/glaznye-bolezni/makulodistrofiya/