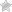Как лечить стафилому глаза?
Стафилома – это патологический процесс, в результате которого происходит патологическое выпячивание задней поверхности склеры. Развитие такого заболевания приводит к тому, что у больного существенно снижается качество зрения и сужаются зрительные поля.
Следует отметить, что данная патология может возникать как самостоятельное заболевание крайне редко. Чаще всего развитие этого патологического процесса обусловлено миопией. Именно поэтому и присутствует высокий риск полной потери зрения.
Миопическая стафилома диагностируется чаще всего в возрасте 20-40 лет и довольно часто осложняется другими офтальмологическими заболеваниями. Такое течение клинической картины и приводит к инвалидизации в трудоспособном возрасте.
Клиническая картина характеризуется снижением остроты зрения, общим ухудшением самочувствия и другими неспецифическими симптомами, поэтому для точной постановки диагноза требуется проведение ряда инструментальных исследований. Диагностикой и лечением занимается врач-офтальмолог.
Прогноз в данном случае носит только индивидуальный характер, так как все будет зависеть от формы недуга, стадии, на которой было начато лечение и от общих клинических показателей пациента, включая его возраст.
Этиология
В основе развития данной клинической картины лежит развитие миопии. При развитии такого заболевания происходит разрыхление коллагеновых волокон склеры, из-за чего в заднем полюсе увеличивается количество протеаз.
Чрезмерное количество протеаз приводит к атрофии адгезивных связей в эластических волокнах, что и является основной причиной формирования стафиломы.
Однако следует отметить и то, что клиническое проявление данного офтальмологического заболевания проявляется только у больных с миопией высокой степени.
К предрасполагающим факторам для развития такого патологического процесса следует отнести:
- наличие хронических офтальмологических заболеваний.
- генетическая предрасположенность.
- длительная работа, при которой требуется напряжение зрения.
- астигматизм.
- косоглазие.
- малоподвижный образ жизни.
- несоблюдение рекомендаций врача относительно использования очков или контактных линз.
В более редких случаях установить причину стафиломы глазного яблока не представляется возможным.
Классификация
В данном случае выделяют только две формы развития этой патологии – ложная и истинная. Установить, какая именно форма имеет место в конкретном клиническом случае, может только квалифицированный врач-офтальмолог.
Истинная стафилома
Практически всегда истинная стафилома роговицы является следствием ложной формы этого заболевания. Ее клиническая картина характеризуется следующим образом:
- происходит сильное растяжение склеры около зрительного нерва;
- поражается вся окружность диска зрительного нерва, что приводит к развитию стафиломы диска зрительного нерва.
Такая форма заболевания характеризуется крайне негативными прогнозами. Даже при условии, что специфическое лечение будет начато своевременно, нет гарантии того, что зрение удастся сохранить в полной мере.
Ложная стафилома
В этом случае развитие патологического процесса проходит медленно, поэтому на ранних стадиях он практически не диагностируется. Исключение составляют те случаи, когда человек систематически, на регулярной основе проходит осмотр у офтальмолога.
Клиническая картина развития такой формы патологического процесса будет характеризоваться следующим образом:
- из-за дегенерации сетчатки постепенно начинают разрушаться ткани.
- начинается дистрофия сосудистой поверхности с вовлечением в патологический процесс диска зрительного нерва.
- последний этап приводит к развитию истинной формы заболевания.
Чаще всего полная клиническая картина с существенным ухудшением зрения проявляется уже в пожилом возрасте. Именно из-за этого фактора лечение не будет столь эффективным, как у молодых людей.
Симптоматика
Как уже было сказано, стафилома сетчатки длительное время может протекать без каких-либо симптомов. По мере усугубления патологического процесса возможно проявление следующего симптоматического комплекса:
- существенное ухудшение зрения;
- повышенная утомляемость даже после длительного и продолжительного отдыха;
- ощущение тяжести в глазах;
- сужение поля зрения на одном зрительном органе;
- альбинотический цвет глазного дна;
- симптоматика геморрагической отслойки сетчатки глаза.
Следует отметить, что в данном случае возможно как одностороннее, так и двухстороннее поражение зрительного органа. Ввиду того, что симптоматика носит неспецифический характер, установить точный диагноз может только врач-офтальмолог путем проведения необходимых диагностических мероприятий.
Диагностика
В первую очередь проводится физикальный осмотр пациента, в ходе которого клиницист должен установить следующие факторы:
- как давно начали проявляться первые клинические признаки.
- особенности клинической картины, с какой интенсивностью проявляются симптоматики.
- были ли в семейном анамнезе типичные заболевания.
- есть ли хронические офтальмологические заболевания.
- принимает ли в настоящий момент пациент какие-либо препараты без назначения врача, если да, то какие именно.
Кроме этого, проводятся следующие диагностические мероприятия:
- тесты для определения остроты зрения;
- тонометрия;
- биомикроскопия с использованием щелевой лампы;
- исследование рефракции глаза;
- УЗИ глаза с измерением передней и задней оси;
- компьютерная периметрия;
- оптическая когерентная томография;
- электроретинография.
Согласно результатам исследования и принимая во внимание данные, которые были собраны в ходе первичного осмотра, врач может определить форму патологического процесса и, следовательно, назначить наиболее эффективное лечение.
Лечение
В данном случае используется только комплексный подход, так как терапевтические мероприятия должны быть направлены, в первую очередь, на устранение первопричины, то есть миопии.
https://www.youtube.com/watch?v=4WhiKQOURO8
Медикаментозная часть лечения может включать в себя следующие препараты:
- для укрепления склеральной оболочки.
- для улучшения гемодинамики глаза.
- для стабилизации обменных процессов в сетчатке и сосудистой оболочке.
- гемостатические.
- рассасывающие.
- десенсибилизирующие.
Кроме этого, назначаются физиотерапевтические процедуры, а именно:
- магнитофорез;
- электрофорез;
- лазерная стимуляция.
Для того чтобы снизить скорость прогрессирования патологического процесса, врач может назначить ортокератологические линзы.
Что касается хирургического вмешательства, то в данном случае все действия будут направлены на предотвращение еще большего растяжения склеральной оболочки. Методика проведения хирургического вмешательства определяется в индивидуальном порядке.
Коварность этого патологического процесса состоит в том, что даже при условии своевременного начала терапевтических мероприятий прогноз вряд ли будет положительным, так как наблюдается прогрессирование миопии.
Возможные осложнения
При отсутствии лечения существенно повышается риск развития таких осложнений:
- катаракта.
- открытоугольная глаукома.
- отслоение сетчатой поверхности.
- полная потеря зрения.
Профилактика
Если говорить о врожденной форме заболевания, то каких-либо методов профилактики не существует. В целом относительно данного патологического процесса можно соблюдать только общие рекомендации:
- соблюдение правил гигиены зрения;
- профилактика офтальмологических заболеваний;
- укрепление иммунной системы;
- рабочее место должно иметь качественное и правильное освещение;
- при длительной работе за компьютером следует использовать специальные защитные средства — капли или очки;
- в профилактических целях следует посещать офтальмолога не реже одного раза в несколько месяцев, а при наличии генетической предрасположенности к таким заболеваниям желательно даже чаще.
Кроме этого, следует помнить, что самолечение или игнорирование симптомов, может только усугубить течение патологического процесса и привести к тому, что заболевание устранить уже будет невозможно. Поэтому нужно своевременно обращаться за квалифицированной медицинской помощью.
Источник: https://brulant.ru/health/stafiloma/
Стафиломы глазного яблока: роговицы и склеры
Термин «стафилома» в дословном переводе с греческого означает «выпячивание» и употребляется исключительно в офтальмологии (в отличие от более универсальных синонимов «грыжа» и «аневризма»).
Соответственно, так называют выпячивание, выбухание какой-либо ткани или оболочки глазного яблока, – от диска зрительного нерва до роговицы, – которое практически всегда является следствием (и свидетельством) грубого органического перерождения и деструктивных внутриглазных процессов.
Стафилома роговицы формируется, как правило, на фоне кератомаляции (патологическое иссушение роговицы вплоть до физического ее распада, обычно вследствие дефицита витаминов группы А) или в результате тяжелого язвенного кератита (воспаления роговой оболочки) на поздних его стадиях.
Клиническая картина в подобных случаях поистине тяжела и включает, в частности, прободение роговицы с выпадением радужки, истечением жидкости из передней капсулы глаза (т.е.
из герметичного, в норме, пространства между роговицей, радужкой и передней хрусталиковой капсулой), а также «припаивание» дегенерированной радужной ткани к периметру прободения.
Передняя камера, таким образом, попросту перестает существовать, в результате чего грубо нарушается гидродинамика глаза, прежде всего в части дренирования (отвода) внутриглазной жидкости. Различают полную и частичную стафилому роговицы, – в зависимости от масштабов выпячивания, – а также «дольчатую» ее разновидность, когда стафилома приобретает неравномерно-бугристую форму.
Внутреннее пространство роговичной стафиломы, бывшее некогда передней глазной камерой, переполняется внутриглазной жидкостью и под давлением может расшириться настолько, что стафилома затруднит или сделает невозможным смыкание век.
При отсутствии каких-либо ответных мер медицинского характера внешняя поверхность стафиломы высыхает, зачастую покрывается язвами, напоминает распадающуюся дерму и в конце концов становится рассадником инфекции и причиной эндофтальмита – тотального гнойного воспаления оболочек и структур глазного яблока.
В некоторых случаях прободное отверстие остается сквозным, приобретая характер незаживающей фистулы.
Разумеется, в таких условиях говорить о сколько-нибудь сохранном зрении, увы, не приходится. Полная стафилома, как правило, оставляет только смутное различение света и тьмы, затем из-за дренажного застоя быстро развивается вторичная глаукома и зрительные функции утрачиваются окончательно.
Очевидно, что столь катастрофичные и деструктивные изменения требуют неотложного медицинского вмешательства, практически всегда хирургического, после чего, – если позволяет остаточная клиническая картина, – обычно осуществляется трансплантация роговичной ткани.
Стафилома склеры также чаще всего развивается в результате тяжелого воспалительного процесса, – в данном случае склерита. При вовлечении глубинных склеральных слоев и распаде волокон ткань рубцуется и под давлением внутриглазных сред растягивается кнаружи.
По мере растяжения выпячиваемый участок склеры истончается, приобретая синеватый оттенок, – от светлого до глубокого темного, – в зависимости от степени растяжения/истончения, поскольку изнутри начинает просвечивать сосудистая оболочка.
Локализация выпячивания может быть различной.
В качестве трех наиболее распространенных форм выделяют лимбальную (околороговичную), цилиарную (ресничную) и экваториальную (срединную) стафиломы склеры.
Лечение
В случае ранней диагностики и немедленного оказания медицинской помощи иногда пытаются обойтись консервативным лечением: обычно это ангиопротекторы и стимуляторы внутриглазной микроциркуляции в форме глазных капель.
Однако, как и в случае со стафиломой роговицы, гораздо чаще приходится прибегать к офтальмохирургическому вмешательству в различных его вариантах, – по конкретным показаниям: иссечение склеральной стафиломы (операция Камо), резекция, склеропластика (образовавшийся дефект закрывается лоскутом-трансплантатом необходимого размера).
Источник: https://ophthalmocenter.ru/bolezni-glaz/stafilomy-glaza.html
Стафилома ♥
— выпячивание истонченной роговицы или склеры.
Стафилома роговицы образуется на фоне грубых деструктивных изменений, возникающих в исходе язвенного кератита или кератомаляции.
Чаще всего это наблюдается при прободении роговицы, когда радужка, увлекаемая жидкостью, вытекающей из передней камеры глаза, спаивается с краями прободного отверстия либо западает в него. Передняя камера глаза исчезает, в результате чего возникает препятствие оттоку внутриглазной жидкости. Повышенное внутриглазное давление способствует образованию стафиломы.
При выпячивании всей роговицы образуется полная стафилома, при выпячивании роговицы на ограниченном участке — частичная. Возможно образование ряда дополнительных выпячиваний, когда роговица становится бугристой (дольчатая стафилома).
Стенка стафиломы образована рубцовой соединительной тканью. Поверхность, как правило, неровная, пронизана новообразованными, достаточно крупными, извитыми сосудами, имеет серовато-белую или темно-серую окраску. Полость заполнена внутриглазной жидкостью. Стафилома может настолько выступать из глазной щели, что смыкание век становится невозможным.
При длительном существовании такой стафиломы ее поверхность становится сухой, постепенно приобретает вид кожи, нередко изъязвляется, что может привести к развитию эндофтальмита.
Возможно прободение стафиломы, сопровождающееся вытеканием из нее внутриглазной жидкости. После заживления прободного отверстия полость восстанавливается. Иногда прободное отверстие не закрывается и образуется стойкая фистула. Стафилома роговицы приводит к значительному снижению остроты зрения.
При неполной стафиломе обычно сохраняется только светоощущение. При развитии вторичной глаукомы без своевременного оперативного лечения, как правило, наступает полная слепота.
Стафилома роговицы может наблюдаться и при кератоконусе — пороке развития, при котором роговица имеет форму конуса. При этом центральная часть роговицы под влиянием даже нормального внутриглазного давления постепенно выпячивается и истончается.
Выраженные изменения формы роговицы возникают только в развитой стадии заболевания, чаще всего в возрасте 9—20 лет.
Острота зрения в этом случае значительно снижается из-за близорукости и неправильного астигматизма, в дальнейшем за счет помутнения вершины кератоконуса.
Лечение
- при полной стафиломе роговицы оперативное. Производят пересадку роговицы; в тех случаях, когда нельзя рассчитывать на успешный исход кератопластики, показана энуклеация глаза.
- при стафиломе роговицы, обусловленной кератоконусом, наиболее эффективна коррекция с помощью контактных линз, которая не только улучшает остроту зрения, но и нередко препятствует дальнейшему выпячиванию роговицы. При прогрессировании процесса и помутнении вершины конуса производят частичную сквозную кератопластику.
Стафилома склеры – истончение склеры в переднем отрезке глаза с просвечиванием сосудистого тракта (ресничного тела или сосудистой оболочки).
Эктазия склеры – выпячивание склеры в области заднего полюса глаза (задняя стафиломы) при высокой прогрессирующий миопии.
Стафилома склеры в большинстве случаев возникает после перенесенного склерита.
В участке воспаления на месте распадающихся волокон склеры формируется рубцовая ткань, которая под влиянием внутриглазного давления может растягиваться, образуя стафилому.
При стафиломе роговицы в процесс иногда вовлекается и соседняя часть склеры, что в сочетании с повышенным внутриглазным давлением может также приводить к развитию стафиломы склеры.
В зависимости от локализации различают
- лимбальную стафилому склеры, прилегающую к роговице,
- ресничную (цилиарную), располагающуюся в области ресничного тела,
- экваториальную, образующуюся в области экватора глазного яблока.
- интеркаллярную (промежуточную) – располагается соответственно корню радужки и внутреннему лимбу
- стафилома заднего отдела склеры может наблюдаться при близорукости высокой степени, что обусловлено изменением структурных и биомеханических свойств склеры, приводящим к ее постепенному растяжению.
Вследствие того, что через тонкую склеру просвечивает сосудистая оболочка глаза стафилома склеры имеет голубую или темную окраску.
Лечения обычно не требуется. Лишь в крайне редких случаях прогрессирующего растяжения можно произвести пластическую операцию.
Источник: https://eyesfor.me/glossary-of-terms/s/staphyloma.html
Стафилома роговицы
Стафилома представляет собой особое выпячивание через роговицу или склеру. Чаще всего причиной появления стафиломы роговицы являются существенные деструктивные изменения. Разрушение тканей может происходить в результате кератомаляции или язвенного кератита.
Развитие и строение
Механизм формирования стафиломы роговицы имеет несколько этапов. Сначала происходит прободение роговицы. После этого радужная оболочка под давлением внутриглазной жидкости из передней камеры глаза, выпячивается и спаивается с краями прободного отверстия.
Иногда происходит просто западение радужной оболочки в патологическое отверстие. Результатом подобных трансформаций становится исчезновение передней камеры глазного яблока и нарушение циркуляции внутриглазной жидкости. Возникшая гипертензия еще больше увеличивает риск развития стафиломы.
Крайней степенью выпячивания (вся роговица подвергается патологическому процессу) является полная стафилома. Если же выпячивание роговицы произошло лишь на ограниченном участке, то стафилома частичная. Иногда возникает гроздьевидное выпячивание роговицы на нескольких ограниченных участках.
В таком случае стафилома называется дольчатой.
Капсула стафиломы представлена соединительнотканными клетками рубцового происхождения. Поверхность оболочки обычно не ровная и покрыта большим количеством измененных сосудов, которые достаточно крупные и извитые, имеют сероватую окраску. В полости стафиломы содержится жидкость из передней камеры глазного яблока.
Иногда стафилома роговицы становится таких больших размеров, что препятствует смыканию век. При длительном существовании подобного новообразования поверхность его становится сухой и со временем приобретает вид кожного покрова.
Иногда на этом фоне присоединяется изъязвление, что может стать причиной развития эндофтальмита.
Среди осложнений стафиломы роговицы можно назвать ее прободение, при котором происходит вытекание внутриглазной жидкости. Если прободное отверстие затянулось, то полость стафиломы вновь заполняется водянистой влагой. В ряде случаев прободное отверстие сохраняется открытым, что приводит к формированию стойкой фистулы.
Симптомы
При стафиломе, особенно значительных размеров, отмечается прогрессирующее снижение остроты зрения. Если стафилома неполная, то сохраняется лишь светоощущение. Если на фоне стафиломы роговицы возникла вторичная глаукома, то без своевременной операции наступает полная слепота пациента.
Стафилома роговицы может возникать и в исходе кератоконуса. Последний является врожденной патологией, при которой форма роговицы изменяется и приобретает форму конуса.
Центральная часть роговичного слоя постепенно истончается и выпячивается, что происходит даже на фоне нормального внутриглазного давления. Обычно подобные изменения наблюдается в возрасте 10-20 лет, то есть на поздних стадиях деградации.
Снижению остроты зрения способствует также выраженная миопия или неправильный астигматизм. В дальнейшем присоединяется помутнение вершины кератоконуса, что усугубляет ситуацию.
Источник: http://mcoz.kz/index.php/spetsialistam/zabolevaniya/143-stafiloma-rogovitsy
Помутнение роговицы как осложнение лазерной коррекции
Рейтинг: 4 / 5
При проведении лазерного кератомилеза (ЛАСИК) очень важную роль играет толщина роговичного лоскута, так как именно этот параметр определяет биомеханические свойства роговицы в дальнейшем. При этом главное найти золотую середину.
При формировании очень тонкого лоскута с применением фемтосекундного лазера (толщина менее 110 нм) заживление роговицы будет значительно быстрее. Также при суббоуменном ЛАСИК болевой синдром практически отсутствует, а риск послеоперационной эктазии роговицы сведен к минимуму. При этом отмечается высокая острота зрения после операции.
Однако, при формировании тонкого лоскута нарушаются биомеханические свойства роговицы в послеоперационном периоде.
В большинстве случаев помутнение роговицы связано с влиянием внешних факторов: ожог, травма, инфекция, в том числе и вирусная, язвенный дефект или послеоперационное осложнение. Одним из факторов риска является длительное непрерывное ношение контактных линз, так как при этом возрастает риск инфицирования роговицы.
Виды помутнений
Интенсивность и размер помутнения роговицы может различаться: бельмо, облачко, пятно. Облачко представляет собой ограниченное помутнение, которое с трудом удается выявить при осмотре. Если такие серые помутнения сформировались в области макулы, то острота зрения несколько снижается.
Пятнами называют ограниченные и довольно интенсивные помутнения в центральной или периферической области. При центральной локализации пятна значительно снижают остроту зрения. Бельмо формируется в результате рубцовых изменений. Оно может занимать только часть роговицы или всю ее поверхность.
Симптомы
При помутнении роговицы возникает фотофобия, покраснение глаз, слезотечение. Его почти во всех случаях можно определить без использования специальных методик. Бельмо обычно окрашено в белый цвет, иногда оно представлено локальным рубцом.
Снижение остроты зрения напрямую зависит от области поражения роговицы. Помутнения способствуют искажению зрения и формированию астигматизма. Если поражается оптическая часть роговичной оболочки, то степень снижения зрения более значительная.
По сути помутнения представляют собой воспалительную инфильтрацию с элементами дегенерации и дистрофии. При рубцевании поврежденных тканей формируется бельмо.
Обычно помутнения окрашены в серый или белый веет, имеют блестящую поверхность, иногда в этой зоне можно выявить признаки васкуляризации (сосудистое бельмо). При центральном плотном бельме у пациента зрение падает вплоть до светоощущения.
При язвенном дефекте роговицы образуется плотное бельмо, которое имеет сращения с радужкой. В этом случае обычно формируется вторичная глаукома. При повышении внутриглазного давления происходит истончение и растягивание бельма. Оно приобретает вид стафиломы (эктазированное бельмо).
Лечение
При наличии остаточных воспалительных явлений в области бельма, нужно провести противовоспалительную и рассасывающую терапию. Для этого используют глюкокортикостероиды в форме капель и мазей.
Чтобы улучшить рассасывание воспалительного инфильтрата закапывают 1-2% этилморфина гидрохлорид. Препарат этот можно вводить в конъюнктиву (через день по одной дозе 2% раствора). Для местных инстилляций используют также лидазу, йодид калия. В конъюнктивальный мешок можно закладывать желтую ртутную мазь (1-2%).
Протеолитические ферменты также можно вводить в конъюнктиву (курс терапии составляет 10 дней).
Чтобы сделать рубцовую ткань менее грубой, можно назначить электрофорез с применением гидрокортизона. Для рассасывания рубцов используют ультразвук, электрофорез с лидазой, алоэ, йодидом калия.
Курсы физиотерапии повторяют каждые два месяца, при этом производят смену лекарства, используемого для электрофореза.
Можно улучшить состояние роговицы путем назначения биогенных стимуляторов, которые вводят подкожно. При специфическом процессе, ставшим причиной помутнения роговицы (туберкулез, сифилис и т.д.), следует направить усилия на лечение основного заболевания. При вторичной глаукоме полезными оказываются инстилляции раствора пилокарпина, тимолола, прием диакарба перорально.
При грубом бельме консервативные методики лечения оказываются неэффективными. При наличии показаний таким пациентам проводят хирургическое удаление.
Обычно оно включает сквозную пересадку роговицы, при которой удаляется часть роговицы (вся ее толща), взамен которой пересаживается донорский трансплантат (вместе с эндотелиальной выстилкой).
Также можно заменить только внутренний слой роговицы с эндотелием.
Следует еще раз отметить, что помутнение роговицы представляет собой серьезное заболевание, в связи с чем при наличии симптомов, следует незамедлительно обратиться к врачу.
При этом важно выбрать качественную и надежную клинику, в которой окажут квалифицированную помощь.
Ниже приведен рейтинг офтальмологических больниц, в которых могут провести обследование и назначить лечение при помутнении роговицы.
Источник: http://moslasik.ru/poleznoe/229-pomutnenie-rogovizy-kak-oslozhnenie-lk
Помутнение роговицы глаза у человека
Помутнение роговицы – это достаточно неприятное заболевание, которое развивается из-за воздействия различных факторов. Это может быть результат травмы, инфекции, операции. Иногда к этому заболеванию приводит и постоянное использование контактных линз.
В любом случае при развитии признаков данной патологии следует сразу обратиться к офтальмологу — это позволит избежать отрицательных последствий.
Проявление помутнения роговицы могут быть разными, причем каждая из разновидностей болезни имеет определенные особенности:
-
Облачко – помутнение роговицы, имеющее ограниченную площадь. Оно отличается сероватым оттенком и едва заметно во время осмотра. В случае развития помутнения в центральной области острота зрения уменьшается незначительно.
-
Пятно – устойчивое ограниченное помутнение роговицы, которое отличается более выраженной интенсивностью. Оно может находиться в центральной или периферической зоне. Если помутнение находится в центральной части, острота зрения снижается значительно.
-
Бельмо – устойчивое помутнение роговицы, которое связано с появлением рубца на ее поверхности. Данная патология может занимать всю роговицу или ее конкретный участок. Такое помутнение имеет белый или серый оттенок и блестящую поверхность. Если оно находится в центре и имеет плотную структуру, зрение снижается до светоощущения.
Причины появления
К развитию помутнения могут приводить различные факторы:
-
Повреждения роговицы — вначале наблюдается нарушение ее поверхностного слоя, после чего присоединяется бактериальная инфекция, которая разъедает роговицу и приводит к формированию язвы. С течением времени язва может преобразоваться в рубец – бельмо.
-
Вирусная инфекция — обыкновенный вирусный конъюнктивит может вызвать данное заболевание в том случае, если имеет место воспаление роговицы.
-
Операции — изнутри роговицу выстилают эндотелиальные клетки, которые не могут восстановиться после повреждения. С возрастом количество данных клеток уменьшается.
Хирургическое вмешательство может привести к тому, что изначальная нехватка эндотелиальных клеток декомпенсирует роговицу. В результате этого процесса наблюдается диффузная дистрофия роговицы или ее полное помутнение.
Симптомы заболевания
Для поражения роговицы характерны следующие проявления:
- Покраснение глаз.
- Слезотечение.
- Светобоязнь.
Помутнение роговицы почти всегда можно увидеть невооруженным глазом. Бельмо имеет белый оттенок, оно представляет собой локальный рубец или полное помутнение роговицы.
На снижение остроты зрения влияет площадь раневой поверхности. Подобные изменения могут располагаться в центральной части глаза либо на его периферии, что приводит к искажению зрения и развитию астигматизма. Зрение ухудшается намного сильнее, если затронута центральная часть роговицы.
Обычно помутнения имеют блестящую плотную поверхность и белый либо сероватый оттенок. Нередко в них присутствует васкуляризация. Если бельмо находится в центральной части, зрение снижается до светоощущения. Язвы роговицы заживают с формированием бельма, которое срастается с радужкой.
Подобные процессы обычно сопровождаются развитием вторичной глаукомы. Наличие повышенного внутриглазного давления приводит к растягиванию и истончению бельма – оно приобретает вид стафиломы роговицы. Такая патология называется эктазированное бельмо.
Методы лечения помутнения роговицы глаза
Если в районе бельма присутствует остаточная воспалительная инфильтрация, показано местное лечение, целью которого является устранение воспаления и рассасывание помутнения. Для этого используют кортикостероидные препараты в каплях:
- кортизон;
- преднизолон;
- гидрокортизон;
- дексаметазон.
Также могут быть назначены средства в мазях – в частности, преднизолоновая или гидрокортизоновая мазь.
Чтобы ускорить рассасывание, используют закапывания 1-2 % раствора этилморфина гидрохлорида. Помимо этого, данный препарат можно использовать в виде подконъюнктивальных инъекций. Для местного применения назначают инстилляции раствора лидазы и калия йодида.
В конъюнктивальный мешок может быть введена 1-2 % желтая ртутная мазь. Помимо этого, ускорить рассасывание помутнения способны и протеолитические ферменты. Такие препараты вводятся под конъюнктиву глаза. Курс такого лечения составляет 10 инъекций.
Чтобы уменьшить выраженность рубцовых помутнений роговицы, применяют электрофорез с гидрокортизоном. Кроме того, рассасыванию помутнений способствуют следующие процедуры:
- ультразвук;
- электрофорез с лидазой;
- электрофорез с алоэ;
- электрофорез со стекловидным телом;
- электрофорез с раствором йодида калия.
Лечение нужно повторять каждые два месяца. При этом лекарственные средства рекомендуется каждый раз менять.
Если помутнение роговицы является следствием определенного специфического процесса, то необходимо лечить основную болезнь. Если патология сопровождается развитием вторичной глаукомы, могут быть назначены инстилляции растворами тимолола, пилокарпина.
Если у пациента выявлено грубое бельмо, лекарственная терапия не принесет ощутимых результатов. Таким людям показано оперативное вмешательство. Оно заключается в сквозной пересадке роговицы, в ходе которой удаляют ее часть на всю глубину.
После этого пересаживают донорскую роговицу с эндотелием. Помимо этого, может быть сделана пересадка – в данном случае заменяют исключительно внутренний слой роговицы, причем эндотелий сохраняется.
Профилактика
Сегодня нет метода лечения помутнения роговицы, который бы давал стопроцентные результаты. Поэтому необходимо принимать определенные меры для того, чтобы отсрочить его развитие. К профилактическим мероприятиям относится следующее:
-
Отказ от курения. Эта пагубная привычка негативно влияет на состояние здоровья, поэтому отказ от нее существенно повысит ваши шансы избежать развития данной патологии.
-
Ношение солнцезащитных очков. Считается, что на развитие помутнения роговицы оказывает воздействие ультрафиолетовое излучение. Потому эффективным методом профилактики считается использование солнцезащитных очков и шляп в солнечную погоду.
-
Рациональное питание. Особенно полезно употреблять фрукты и зеленые листовые овощи – капусту и шпинат. Также стоит включить в свой рацион продукты, содержащие витамины Си Е, которые являются мощными антиоксидантами.
Наряду с этим рекомендуется ограничить употребление жирной пищи, которая является провоцирующим фактором развития помутнения роговицы.
-
Своевременное лечение заболеваний глаз. Такие патологии, как глаукома, катаракта, диабетическая ретинопатия, увеличивают риск развития помутнения роговицы. Поэтому при появлении их признаков нужно обратиться к врачу.
Помутнение роговицы – это достаточно опасная патология, которая может существенно снижать остроту зрения и ухудшать качество жизни человека. Поэтому так важно при появлении ее симптомов немедленно проконсультироваться с квалифицированным специалистом – только врачу под силу поставить точный диагноз и подобрать эффективную терапию.
Источник: http://www.help-eyes.ru/zabolevanie/pomutnenie-rogovicy
Способ хирургического лечения врожденных стафилом роговицы
Предлагаемое изобретение относится к офтальмологии и предназначено для хирургического лечения врожденной стафиломы роговицы.
Врожденные стафиломы роговицы – это наиболее тяжелый порок развития, поражающий практически все структуры переднего сегмента глаза. Точных данных о ее распространенности нет. Отсутствие своевременного и должного лечения приводит обычно к необратимым и тяжелым зрительным последствиям. Подобный диагноз всегда означает экстренную ситуацию, требующую неотложных мер.
Стафилома характеризуется очень быстрым ростом, ущемляется в глазной щели и препятствует смыканию век. Из-за проблем с омовением слезой присоединяется микробная флора. Единственным способом лечения врожденных стафилом роговицы является сквозная лимбокератопластика, показания к которой являются срочными и абсолютными.
Ближайшим аналогом предлагаемого способа является способ хирургического лечения врожденной стафиломы роговицы путем сквозной лимбокератопластики (Leff S.R., Shields, Augsbiurger J.J. Congenital corneal staphyloma: clinical, radiological and pathological correlation // Br. J. Ophthalmol. – 1986. – Vol.70, № 6. – p.427-430).
Под наркозом производят обработку операционного поля раствором йодопирола. Накладывают блефаростат на веки, уздечный шов-держалку на верхнюю и нижнюю прямые мышцы. Делают окаймляющий несквозной надрез по основанию стафиломы, в области лимба.
Через перфорационное отверстие в стафиломе на 15 часах роговичными ножницами – право, – лево удаляют патологическую ткань. Кадаверную нативную роговицу, деэпителизируемую непосредственно перед операцией, адаптируют в ложе реципиента 8-ю узловыми швами 8.00 и непрерывным обвивным швом 10.00.
Переднюю камеру восстанавливают стерильным физиологическим раствором+воздух. Однако частота несостоятельных трансплантатов при данном виде хирургического вмешательства составляет от 75% до 90%. К недостаткам этого способа лечения относится вмешательство в цилиарной зоне, что приводит к частым послеоперационным осложнениям.
Одним из наиболее опасных, грозящим анатомической гибелью глаза является цилиохориидальная отслойка (ЦХО), отслойка сетчатки и субатрофия глазного яблока.
Задачей изобретения является разработка такого способа хирургического лечения врожденных стафилом роговицы, который позволил бы снизить частоту осложнений и повысить эффективность результатов операции.
Техническим результатом предлагаемого изобретения является предупреждение воспалительных осложнений всего глаза и обеспечение прозрачности роговичного трансплантата.
Технический результат достигается за счет сохранности цилиарной зоны и иридо-хрусталиковой диафрагмы с помощью диатермокоагуляции в зоне основания лимба, а также окаймляющей диатермокоагуляции сосудов в самой стафиломе.
Диатермокоагуляция в зоне основания лимба, а также окаймляющая диатермокоагуляция в самой стафиломе позволяют предупредить геморрагические осложнения, так как формируется ступенька в ткани реципиента, к которой фиксируется донорская ткань, при этом цилиарная зона остается интактной, что позволяет снизить количество послеоперационных осложнений. Способ осуществляется следующим образом: под наркозом производят обработку операционного поля раствором йодопирола. Накладывают блефаростат на веки, уздечный шов-держалку на верхнюю и нижнюю прямые мышцы. Производят диатермокоагуляцию сосудов по основанию лимба. В собственной ткани стафиломы на 1 мм кнутри от лимба осуществляют дополнительную окаймляющую диатермокоагуляцию сосудов, парацентез на 15 часах, через который иссекают стафилому и производят пересадку кадаверной нативной роговицы. Данный способ можно обозначить как сквозную ступенчатую лимбокератопластику.
Пример 1. Больной В., 5 мес, ИБ №1128, диагноз: OD – врожденная стафилома роговицы, тотальное васкуляризированное (Y ст. по Mohan), помутнение, сращенное с радужкой, ксероз. Острота зрения – правильная светопроекция. OS – без патологии.
Произведена сквозная ступенчатая лимбокератопластика. Под наркозом произвели обработку операционного поля раствором йодопирола. Наложили блефаростат на веки и уздечный шов-держалку на верхнюю и нижнюю прямые мышцы. Произвели диатермокоагуляцию сосудов в ложе реципиента.
В собственной ткани стафиломы на 1 мм кнутри от лимба осуществили дополнительную окаймляющую диатермокоагуляцию сосудов, парацентез на 15 часах, через который иссекли стафилому и произвели пересадку кадаверной нативной роговицы. Донорскую роговицу адаптировали в ложе реципиента 8-ю узловыми швами 8.00 и непрерывным обвивным швом 10.00.
Переднюю камеру восстановили стерильным физиологическим раствором+воздух.
Клинический осмотр глаза проводили ежедневно в течение 2-х недель, затем еженедельно в течение года. Отмечен хороший анатомический, биологический и органосохранный результат. Последний осмотр через год после операции. Трансплантат прозрачный. Достигнут хороший биологический и функциональный результат.
Пример 2. Б. А., 3 мес, ИБ 1598, диагноз: OD – врожденная стафилома роговицы, тотальное васкуляризированное (Y ст. по Mohan), помутнение, сращенное с радужкой, ксероз. Острота зрения – правильная светопроекция. OS – без патологии.
Произведена сквозная ступенчатая лимбокератопластика. Под наркозом произвели обработку операционного поля раствором йодопирола. Наложили блефаростат на веки и уздечный шов-держалку на верхнюю и нижнюю прямые мышцы. Произвели диатермокоагуляцию сосудов по основанию лимба.
В собственной ткани стафиломы на 1 мм кнутри от лимба осуществили дополнительную окаймляющую диатермокоагуляцию сосудов, парацентез на 15 часах, через который иссекли стафилому и произвели пересадку кадаверной нативной роговицы. Донорскую роговицу адаптировали в ложе реципиента 8-ю узловыми швами 8.00 и непрерывным обвивным швом 10.00.
Переднюю камеру восстановили стерильным физиологическим раствором+воздух.
Клинический осмотр глаза проводили ежедневно в течение 2-х недель, затем еженедельно до настоящего времени. Последний осмотр – через 3 месяца после операции. Трансплантат прозрачный.
Таким образом, предложенный способ позволяет добиться значительного снижения частоты послеоперационных осложнений у детей с врожденными стафиломами роговицы и повысить биологические, функциональные и органосохранные результаты кератопластики у данной категории пациентов.
Способ хирургического лечения врожденных стафилом роговицы, включающий иссечение стафиломы и пересадку кадаверной нативной роговицы, отличающийся тем, что перед иссечением стафиломы производят диатермокоагуляцию сосудов по основанию лимба, в собственной ткани стафиломы на 1 мм кнутри от лимба осуществляют дополнительную окаймляющую диатермокоагуляцию сосудов и парацентез на 15 ч, через который иссекают стафилому.
Источник: http://www.FindPatent.ru/patent/247/2470618.html
Стафилома роговой оболочки
Стафилома – это патологическое выпячивание задней поверхности склеры. Клинически проявляется снижением остроты зрения и сужением поля зрения. На глазном дне выявляют диффузную атрофию пигментного эпителия сетчатой оболочки, возможно наличие периферической витреохориоретинальной дистрофии или тракции сетчатки.
Для диагностики используют наружный осмотр, исследуют остроту зрения и характер зрения, проводят тонометрию, биомикроскопию. Из дополнительных методов применяют УЗИ глазного яблока, компьютерную периметрию, электроретинографию.
Лечение стафиломы консервативное (препараты и физиопроцедуры для улучшения кровоснабжения сетчатки, укрепления склеры и расслабления аккомодации глаза) и хирургическое (направлено на укрепление задней поверхности склеры).
Стафилома (staphyloma; греч. staphylē – виноградная гроздь + -ōma) – выраженная деформация склеры с патологическим пролапсом и удлинением оси глаза. Стафилома склеры возникает при миопии высокой степени.
Близорукость является самым распространённым заболеванием и основной причиной слепоты в развитых странах. В России 15% населения страдает аномалиями рефракции, 3% из них имеет осложнённую форму с выраженными изменениями на глазном дне.
Миопическая стафилома развивается в возрасте от 20 до 40 лет. Часто сопровождается другими патологическими изменениями в структуре глаза и является причиной инвалидности в молодом трудоспособном возрасте.
Реабилитация пациентов с миопией высокой степени и предотвращение развития осложнений до сих пор остаются важными проблемами в современной офтальмологии.
Склеральная оболочка является наружной непрозрачной капсулой глазного яблока и содержит в своей структуре клеточные элементы, которые погружены в основное вещество, состоящее из гликозаминогликанов, белка, полисахаридных комплексов. На 70% склера состоит из белка коллагена, его пучки – фибриллы образуют особое сплетение с эластическими волокнами.
Благодаря такому строению склеральная оболочка выполняет свои основные функции – поддержание прочности и упругости глазного яблока. При развитии миопии высокой степени происходит разрыхление коллагеновых волокон склеры.
В заднем полюсе увеличивается количество протеаз, которые разрушают адгезивные связи в эластических волокнах и приводят к формированию стафиломы.
Клинически стафилома проявляется при развитии осложнений у пациента с миопией высокой степени. Чаще всего наблюдается значительное снижение остроты зрения, быстрая утомляемость, чувство тяжести в глазах. Возможно сужение поля зрения на одном глазу.
При осмотре врач-офтальмолог может обнаружить на глазном дне обширную стафилому (белый очаг атрофии в виде кольца на заднем полюсе), диффузную атрофию пигментного эпителия, «альбинотический» цвет глазного дна, наличие периферической витреохориоретинальной дистрофии или тракции. Поражение чаще двухстороннее.
Из осложнений миопической стафиломы выделяют возникновение дистрофии сетчатки, формирование геморрагической отслойки сетчатой оболочки, деструкции стекловидного тела, развитие катаракты, открытоугольной глаукомы.
Диагностика стафиломы начинается со сбора анамнестических сведений. Затем врач-офтальмолог выполняет наружный осмотр, исследует остроту зрения и характер зрения, проводит тонометрию. Биомикроскопия с использованием щелевой лампы является основным методом диагностики стафиломы. Обязательно выполняют исследование рефракции глаза с применением циклоплегии.
Из дополнительных методов применяют УЗИ глаза с измерением передне-задней оси и компьютерную периметрию (для выявления парацентральных дефектов поля зрения). Для диагностики состояния макулярной области используют оптическую когерентную томографию. Электроретинография помогает выявить функциональные нарушения в сетчатке и сосудистой оболочке глазного яблока.
Лечение миопической стафиломы комплексное, включает в себя как хирургические, так и консервативные методики. Первоочередной задачей терапевтических мероприятий является снижение прогрессирования близорукости.
Консервативная терапия стафиломы включает в себя применение препаратов, влияющих на расслабление аккомодации, способствующих укреплению склеральной оболочки, улучшающих гемодинамику глаза, обменные процессы в сетчатке и сосудистой оболочках глаза и повышающих зрительные функции.
При развитии кровоизлияний в сетчатую оболочку необходимо применение гемостатических, рассасывающих и десенсибилизирующих средств. Также показано физиотерапевтическое лечение. Назначают электрофорез, лазерную стимуляцию либо магнитофорез.
Для снижения скорости прогрессирования миопии могут использоваться жесткие ортокератологические линзы. Хирургическое лечение стафиломы направлено на предотвращение дальнейшего растяжения склеральной оболочки.
Применяются различные методики для укрепления заднего полюса глазного яблока.
Прогноз чаще всего сомнительный. Профилактика миопической стафиломы направлена на снижение прогрессирования миопии.
Включает в себя мероприятия по укреплению здоровья и физического развития в детском и подростковом возрасте, по обучению детей и взрослых правилам гигиены зрения.
Необходимо организовывать качественное освещение в школах и на рабочих местах, следить за соблюдением режима сна и отдыха, ограничить использование детьми планшетов и телефонов, регулярно посещать офтальмолога для профилактических осмотров.
Глазные болезни
- © 2017 «Красота и медицина»
предназначена только для ознакомления
и не заменяет квалифицированную медицинскую помощь.
Источник: http://vekoff.ru/bolezni-i-lechenie/meditsinskie-znaniya/31935-stafiloma-rogovoj-obolochki