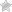Глазная клиника
Кератоконус — это дегенеративное заболевание глаз, приводящее к разрушению клеток одного из слоев роговицы, в результате чего она теряет жесткость и принимает коническую форму в отличие от нормальной сферической под давлением внутриглазной жидкости. Данная патология обычно возникает в подростковом возрасте, но иногда встречается как у детей, так и у людей до и после 30 лет.
Изменение формы роговицы происходит медленно, как правило — в течение нескольких лет. У 50% пациентов заболевание может приостановиться на ранней стадии и перейти в длительную ремиссию. Однако встречаются также случаи более быстрого прогрессирования кератоконуса.
Симптомы и диагностика
Основными симптомами проявления кератоконуса являются:
- частная смена очков;
- ухудшение зрения (в темное время суток, а затем и при достаточном освещении);
- появление ореола вокруг источника света;
- появление светобоязни;
- усталость глаз;
- жжение или зуд;
- двоение изображения (одну картинку пациент принимает за несколько);
- коническая деформация и помутнение роговицы (на последних стадиях заболевания).
Пациент часто обращается за сменой очков, но они быстро теряют свою актуальность. При кератоконусе становится невозможным использование мягких контактных линз, поскольку они не прилегают к роговице.
Симптомы сначала появляются на одном глазу, после чего болезнь переходит и на второй глаз. Очень редко наблюдаются признаки кератоконуса только на одном глазу, как правило, болезнь поражает оба глаза, только с разными степенями проявления.
Кератоконус характеризуется нарастанием своих симптомов в течение нескольких месяцев и даже лет, затем течение заболевания приостанавливается и остается на одном уровне в течение длительного периода.
В редких случаях наблюдается непрерывное прогрессирование, в результате возможна потеря глаза.
Причины возникновения кератоконуса
Причины, которые послужили толчком к развитию дегенеративных процессов, приводящих к данному заболеванию, до конца не определены. Тем не менее, большую роль в этом играют аутоиммунные процессы.
Важно отметить, что кератоконусом болеют люди, страдающие аллергическими реакциями, бронхиальной астмой и прочими заболеваниями, при которых наблюдаются расстройства иммунной системы.
Один из факторов, который способствует развитию недуга, — прием кортикостероидных препаратов в течение длительного времени, а это, в свою очередь, влияет на иммунную систему, которая играет не последнюю роль в возникновении заболевания.
Отмечается неблагоприятное воздействие на роговицу глаза ультрафиолетовых лучей, запыленного воздуха, а также радиационного излучения.
Есть сведения, что на развитие заболевания влияют генетические факторы. В большинстве же случаев выяснить причину возникновения кератоконуса не представляется возможным.
Современные методы лечения кератоконуса
В глазной клинике «ЛЕНАР» им. академика С.Н.Федорова применяются новые прогрессивные методы лечения заболевания:
“Кросс–линкинг” — современный метод лечение кератоконуса
Методика кросс-линкинг (cross-linking в переводе с анг.
— перекрещивающиеся связи) была изобретена профессором Тео Зайлером. Суть метода кросс-линкинг заключается в укреплении роговицы и стабилизации кератоконуса при помощи специального лазера.
В ходе такого лечения между коллагеновыми волокнами, формирующими структурный каркас роговицы, возникают дополнительные химические связи, которые усиливают механическую плотность всей роговицы. Таким образом, образовываются новые волокна роговицы, перекрещивающиеся между собой.
Роговица становится более плотной и может удерживать свою форму, предотвращая дальнейшее прогрессирование кератоконуса. Особенностью данной манипуляции является стабильность получаемого эффекта, который длится не менее 8-10 лет.
Операция по методике “кросс-линкинг” проводится ускоренным способом:
- Под общей капельной анестезией при помощи специальных инструментов с роговицы снимается поверхностный слой — эпителий.
- В течение 30 минут, через каждые 2 минуты, на роговицу закапывают раствор рибофлавина.
- В течение последующих 5 минут закапывание рибофлавина происходит одновременно с воздействием на роговицу ультрафиолета определенной длины волны.
- Далее на глаз пациента помещается защитная контактная линза, которую снимают примерно через 2–3 дня. В течение последующей недели пациент должен закапывать специальные капли.
Показания к операции по методике «кросс-линкинг»
- Прогрессирующий кератоконус в ранних стадиях развития;
- Выраженный кератоконус без помутнения роговицы;
- Вторичная керактэктозия.
Необходимо понимать, что данная процедура проводится не с целью восстановить зрение, а с целью остановить прогрессирующее истончение роговицы, которое, в свою очередь, требует пересадки роговицы, операции дорогой, сложной и сопровождающейся многими и частыми осложнениями.
Запись на прием
Противопоказания к операции по методике «кросс-линкинг»
- Метод не показан при толщине роговицы менее 400 микрон (хотя бы в одном измерении) из-за возможности повреждения эндотелия ультрафиолетом;
- Помутнение роговицы и низкая острота зрения с коррекцией;
- Повышенная чувствительность к рибофлавину.
- Активная сопутствующая офтальмопатология (например, воспалительный процесс).
Перед принятием решения о “кросслинкинге” в Глазной клинике «ЛЕНАР» проводится тщательное комплексное офтальмологическое обследование.
“Кераринг” — лечение кератоконуса посредством имплантации стромальных сегментов
Суть метода состоит в имплантации в роговицу полуколец, которые за счет выправления деформации роговицы (растяжения и уплощения ее центральной зоны) влияют на качество зрения и повышают прочность роговицы. Метод применяется в развитых стадиях и, в некоторых случаях, в далеко зашедших стадиях кератоконуса.
Что такое стромальные кольца?
Стромальные (роговичные) кольца представляют собой небольшие полукруглые элементы, выполненные из инертного материала, который обладает уникальными характеристиками биосовместимости с тканями глаза. Такие кольца могут служить долгие годы, а в случае необходимости, например, при изменении зрения с возрастом, можно менять места расположения и диаметр колец, или же заменить или удалить кольца. Таким образом, имплантация стромальных колец является обратимой операцией.
Как проходит имплантация интрастромальных колец?
Имплантация интрастромальных колец (сегментов) выполняется в режиме “одного дня”, без госпитализации и по времени занимает около 20-30 минут под местной капельной анестезией. В ходе хирургического вмешательства, по периметру роговицы формируются два канала, через которые в слои роговицы вводятся интрастромальные кольца.
Противопоказания к операции по методике «кераринг»
- Метод не показан при толщине роговицы менее 400 микрон (хотя бы в одном измерении);
- Помутнение роговицы;
- Активная сопутствующая офтальмопатология (например, воспалительный процесс).
Советы для скорейшего выздоровления
После операции пациенту необходимо строго следовать рекомендациям врача-офтальмолога:
- Использовать антибактериальные капли, а также средства, ускоряющие восстановление эпителия.
- Носить солнцезащитные очки.
- Проходить плановые осмотры и врача-офтальмолога (через 3-4 дня, через неделю и месяц после вмешательства).
О результате лечения можно судить не ранее, чем через 6 месяцев после операции. После этого срока острота зрения стабилизируется. При ранних стадиях кератоконуса возможно повышение остроты зрения выше исходной. Кросслинкинг проводится однократно и в большинстве случаев даёт стабильное увеличение прочности роговицы на 8-10 лет, после чего процедуру при необходимости можно повторить.
Метод отвечает всем современным требованиям безопасности. До настоящего времени существенных побочных эффектов не выявлено.
Дополнительные сервисы для пациентов
- Специальные ценовые условия на диагностику зрения пенсионерам, инвалидам по зрению, ветеранам ВОВ и прочим категориям граждан;
- Услуга стационара для операционных больных;
- Трехразовое питание;
- Аптека; салон-оптика;
- Специальные условия на приобретение солнцезащитных очков -40% для пациентов, прошедших операцию;
- -5% на медикаменты.
Запись на прием
Источник: https://www.lenarclinic.com/lechenye/polostnye_operatsii/keratokonus/
Кератоэктазия (кератоконус, «выпуклая роговица»): что это и что с этим делать
Бывает так, что начинает человек видеть вдаль плохо, идёт в оптику или поликлинику, узнаёт, что у него близорукость или астигматизм (а может, и то и другое одновременно), надевает выписанные очки или линзы, пользуется ими какое-то время. Тем временем зрение продолжает ухудшаться.
Наступает день, когда человек попадает к офтальмологу в специализированную клинику, иногда даже с целью сделать лазерную коррекцию зрения, и тут его ждёт неприятный сюрприз: он узнаёт, что у него кератоконус. И хорошо, если это скрытая или ранняя стадия заболевания — в этом случае есть шанс сохранить зрение и собственную роговицу.
Если это развитой процесс — речь пойдёт о хирургическом лечении.
В последние годы пациентов с кератоконусом, кажется, стало больше. Но, думаю, это не потому, что кто-то стал чаще болеть, а потому, что улучшились возможности диагностики, и теперь коническую роговицу можно ловить на начальных стадиях.
Вообще, кератоконус — это генетическая патология роговицы. По мере взросления пациента роговица истончается в центре и вытягивается из-за давления, действующего изнутри глаза. Наружная капсула глаза также теряет при этом упругость. Первое проявление — неправильный астигматизм. Пациент начинает часто менять очки, потому что довольно быстро меняется ось и степень астигматизма.
Откуда берётся астигматизм? Дело в том, что выступающая роговица меняет свойства «системы линз» глаза, и новая «передняя линза» не соответствует проекции зрачка. Роговица с астигматизмом неровная, но регулярно-неровная, симметрично-неровная. При диагностическом сканировании видна характерная «бабочка».<\p>
Ещё детали
Процесс обычно развивается на двух глазах с разной скоростью. Но, кстати, у близнецов кератоконус часто развивается одновременно, что подтверждает генетический характер заболевания.
Исторически кератоконус лечили контактным способом, то есть наложением специальных линз, «вдавливающих обратно» роговицу и компенсирующих давление, действующее наружу.
Это хорошо работало на ранних стадиях, но по мере развития патологии нужно было что-то большее.
Следующим вариантом лечения была сквозная пересадка роговицы, но сейчас есть и более интересные процедуры, например, укрепление тканей роговицы за счёт комбинированного лазерного и медикаментозного воздействия, разновидности послойной кератопластики.
Стоит упомянуть и острую форму. При появлении крупных трещин в десцеметовой оболочке глаза образуется острый кератоконус, при нём строма роговицы пропитывается внутриглазной жидкостью и мутнеет.
Острота зрения резко снижается из-за этого и сопутствующих процессов. Отёк в центре роговицы глаза может и уменьшиться сам собой, без лечения — это редко, но случается.
В любом случае этот процесс заканчивается ещё большим истончением роговицы.
Кроме генетического (связанного с половыми генами) кератоконуса бывает ещё приобретённый — чаще всего в результате травмы, но могут быть вариации (от ошибки хирурга при коррекции до какой-нибудь редкой токсикологии), либо же заболевание может развиться как осложнение другой серьёзной патологии глаза.
Приобретённый кератоконус изучен мало, потому что если с хрусталиком мы многое уже понимаем, о сетчатке есть более-менее точные практические представления, даже механизмы глаукомы хорошо изучены, то вот с процессами в роговице есть ещё куда копать и что изучать.
На текущий момент даже нет единой классификации кератоконусов — по разным классификациям один и тот же пациент может получить и первую, и третью стадию, так как в основу классификаций положены разные показатели. В одной клинике говорят одно, во второй — другое.
Пациент часто начинает читать после такого диагноза советы в Интернете и закономерно впадает в панику.
Вообще, перед врачом стоит сразу две задачи: как остановить развитие (замедлить кератоконус) и какой оптический способ коррекции зрения для пациента выбрать. В зависимости от стадии и индивидуальных особенностей подбирается нужный тип вмешательства.
УФ-кросслинкинг
Идея в том, чтобы насытить роговицу витамином B2. Он, кстати, очень здорово реагирует на ультрафиолет, поэтому если сразу после этого сверху пройтись ультрафиолетовым излучением, то высвободится много свободных радикалов кислорода. Они начнут быстро «липнуть» к коллагеновым волокнам, что вызовет полимеризацию и «склеивание» волокон между собой.
Напомню: в обычной жизни они интимно прилегают и немного сцеплены, но образуют слоистую структуру, в которой горизонтальные связи в разы прочнее вертикальных. В результате полимеризации образуются и прочные горизонтальные связки между «канатами» коллагена, что ведёт к упрочнению роговицы.
Вот схематично кросс-связи между слоями (кросслинки) до и после процедуры:
На текущий момент это самая безопасная процедура для лечения кератоконуса. Используется в начальной и развитой стадии, по мере улучшения лазеров и диагностики расширяются показания к применению.
УФ-кросслинкинг изобретён примерно 10 лет назад, и за это время было довольно много его модификаций и вариаций, но общий принцип воздействия всё тот же.
Глаз насыщается специальным раствором рибофлавина, затем воздействие ультрафиолета, затем образование новых связей и вывод других продуктов распада рибофлавина из глаза.
Сложность в определении необходимого энергетического уровня и времени воздействия — для расчёта сейчас принят «золотой стандарт» сферы, так называемый афинский протокол.
В целом общее правило такое: если ваш офтальмолог советует УФ-кросслинкинг — соглашайтесь. Ошибиться при соблюдении протокола нереально сложно, осложнений почти не бывает.
Единственное, во многих регионах офтальмологи старой школы всё ещё говорят, что роговица тоньше 400 микрон не поддаётся воздействию.
Сейчас можно делать УФ-кросслинкинг и на более тонких роговицах, просто во время процедуры используется специальная промежуточная контактная линза и немного другой раствор препарата.
Это непроникающая, довольно поверхностная процедура. Поэтому она сопряжена с минимальными потенциальными рисками. При несоблюдении режима закапывания можно получить конъюнктивит.
Обязательно делается пара осмотров после процедуры (первый — на следующий день), контролируется процесс эпителизации роговицы по контактной линзе. Более интересный случай — это аллергия на растворы и крайне редкие токсические реакции.
По субъективным ощущениям — процедура малоприятная, несколько дней до полного восстановления эпителия глаз слезится и присутствует ощущение «песка» в глазу, пару недель нужно для того, чтобы перестало «туманить».
Второй способ — внедрение интрастромальных колец (или полуколец)
Логика очень простая: в роговицу вставляется экзогенный каркас в виде кольца или полукольца. Получается своего рода «корсет», который берёт на себя большую часть нагрузки.
Интрастромальные роговичные кольца отлично сочетаются с кросслинкингом, поэтому нередки ситуации, когда делается и то и другое.
Порядок операций очень зависит от индивидуальных показаний, но чуть чаще сначала вставляются кольца, потом делается кросслинкинг, поскольку внедрять кольца лучше в эластичную среду.
Есть разные модификации интрастромальных колец, варьирующиеся по длине, высоте и конфигурации. Каждый производитель предлагает свои номограммы для выбора модели. Есть хороший российский производитель, который делает их из того же материала, что и импортные.
Раньше выполнение тоннелей в роговице делалось вручную специальными расслаивателями и скальпелями, сейчас делается на фемтосекундном лазере. Операция выполняется с микронной точностью, как в ReLEx SMILE, только вместо извлечения лентикулы в прорезанную лазером полость вводится и проворачивается кольцо или полукольцо.
Как SMILE, только наоборот. Делается на той же установке (в нашем случае — фемтолазере VisuMAX 6-го поколения), используется отдельная лицензия, которую надо получить, доказав «Цейсу», что у хирурга есть такая компетенция.
Риски в сравнении с мануальной операцией на порядок ниже, поэтому «руками» уже никто старается не делать очень давно.
Самое неприятное (хоть совсем нечастое) осложнение — это протрузия к наружному каналу (когда кольцо «выползает» наружу). Чтобы избежать этого, мы делаем каналы потуже. Это требует определённых навыков хирурга, но позволяет очень сильно сократить шансы возникновения осложнений.
Ещё кольца могут перемещаться внутри роговицы (чаще всего немого вращаются). Это в целом не страшно. Иногда человека начинают мучить побочные оптические эффекты — отблески или «глюки» в виде бликов при определённом освещении. Что делать в этом случае — решаем индивидуально.
Третий способ — передняя послойная кератопластика
DALK, или передняя глубокая послойная кератопластика, — это трансплантация верхнего слоя роговицы до десцеметовой мембраны с сохранением нижних слоёв. То есть кривая истончённая роговица пациента удаляется до внутренней мембраны. Из роговицы донора выкраивается трансплантат без эпителия, затем он крепится. И мы вместе дружно ждём заживления в течение года.
Процент приживляемости при кератоконусе достаточно высок (наверное, самый высокий среди кератопластических операций) — около 85–90 процентов (разные источники дают разные данные в этом диапазоне). Это самая успешная пересадка — она хорошо работает, если есть хорошие навыки хирургии. Часто в помощь хирургу можно использовать фемтолазерную установку для более точных рассечений.
Метод используется, когда ничего другое уже не помогло, либо когда острота зрения, несмотря на коррекцию, остаётся низкой.
Вопросы пересадок роговицы в России в последние десятилетия болезненные. При жизни в Советском Союзе мы активно оперировали роговицу, делали много и хорошо. Затем приняли закон о донорстве органов, когда Союза не стало. Законодательство в России, связанное с законом о трансплантации, значительно ограничивает использование технологии пересадки роговиц.
Для того чтобы делать эти операции хорошо, их надо делать много и регулярно. Для этого под рукой всегда должно быть достаточное количество материала, он должен быть доступен. В Москве в МНТК им. С. Н. Федорова есть глазной банк с консервированной роговицей, и это позволяет проводить операции в плановом порядке, а не стихийно.
Правда, очередь на пересадку составляет несколько лет — очень много желающих. В остальных институтах используют свежую донорскую, при этом, как у Булгакова: «свежесть бывает только одна — первая, она же и последняя». На сегодняшний день у нас в клинике, к счастью, есть возможность заниматься пересадками роговицы, не только сквозными, но и послойными — передними и задними.
Есть доступ к получению роговиц отличного качества (правда, по очень высокой цене). Но для пациентов, которые страдают от заболеваний роговицы, это единственный шанс получить зрение. И ещё один плюс — самые сложные случаи оперирует профессор из Германии Вальтер Секундо. Он обладает колоссальным опытом таких операций.
Донорский материал они покупают со всего мира — свежий из Германии, консервированный — из Штатов, Канады и так далее.
Надо сказать, что я свой опыт послойной кератопластики получала частично в России, но в основном в Германии, плюс мне повезло с законодательством — я начинала оперировать ещё тогда, когда материал был доступен.
Итак, мы пересаживаем ту часть роговицы, которая обладает средним иммунным запасом. Внутри матрикса много антител, и поэтому трансплантат может отторгаться.
Если сравнивать с пересадкой после воспаления или ранений, ситуация всё же лучше: организм реагирует иначе и нет сложностей с повреждёнными сосудами. В целом, если рекомендуют пересадку с оптической и одновременно лечебной целью, надо делать.
Только с оптической — лучше подумать пару раз, мировая практика — стараются сохранить до предела свою роговицу.
Фемтолазер используется не всегда, но он может облегчить один из этапов. Главное — опытные руки и много практики.
Из особенностей — во время операции возможен переход от передней послойной пересадки к сквозной по мере развития ситуации в операционной из-за анатомических особенностей пациента (бывает, роговица даёт перфорацию интраоперационно). Риск такого перехода зависит от аккуратности, терпения и опыта хирурга и отчасти от удачи.
Относительно часто бывает постоперационный астигматизм. Он корректируется через полтора года после снятия швов.
После укрепления роговицы
После того как роговица была укреплена одним из способов, можно делать ФРК-коррекцию зрения, то есть испарение эксимерным лазером верхнего слоя. На стабильной роговице с конусом операция возможна и очень даже хорошо получается. С ФРК же здорово ровнять имплантированную роговицу.
Иногда предлагаем имплантацию факичной линзы. С пациентами после 40 лет говорим о замене хрусталика ещё до образования чётких показаний по катаракте. Способов коррекции много.
Вот примерно так. Самое главное — помимо простой близорукости и астигматизма, которые мешают видеть, но в перспективе довольно безобидны, есть такое серьёзное заболевание, как кератоконус.
Его присутствие на ранних стадиях может обнаружить только врач-офтальмолог с помощью специальных методов исследования на сложных приборах (да и то если доктор грамотный и знаком с этой проблемой). Для этого недостаточно проверки в оптике или поликлинике.
Поэтому при ухудшении зрения вдаль и вблизи, частой смене очков, наличии астигматизма и близорукости есть смысл посетить специализированную офтальмологическую клинику.
Источник: http://www.pvsm.ru/lazery/251052
Интраламеллярная кератопластика
Противопоказания к проведению интраламеллярной кератопластики: • Несовершеннолетний возраст, • Воспаление, инфекции глаз, • Последняя стадия кератоконуса, • Помутнение роговицы,
• Недостаточная толщина центральной части роговицы.
Как проходит операция по имплантации интрастромальных роговичных сегментов? Подготовка к процедуре интраламеллярной кератопластики
Перед процедурой следует пройти офтальмологическое обследование включающее компьютерную кератотопографию. В случае использования контактных линз, следует прекратить применение мягких линз за одну неделю, а жестких контактных линз за две недели до операции.
Операцию проводят под местной анестезией. Процедура занимает от 15 минут на один глаз. 1. В глаз закапывают анестетик (обезболивающие капли). На веки накладывают фиксатор для предотвращения моргания (блефаростат). 2.
С помощью фемтосекундного лазера, в толще роговицы формируют два полукруглых микротоннеля для размещения имплантантов. Чтобы понять процесс, можно представить многослойную ткань роговицы в виде стопки бумажных листов, которые следует разъединить. 3.
Устанавливают имплантанты – одну или две ультратонкие дуги, внедряют их между слоями стромы роговицы.
После операции пациентам назначаются местные противовоспалительные и антибактериальные препараты на 2-3 недели.
Возможные осложнения операции по имплантации интрастромальных роговичных сегментов: • Как и при любом другом оперативном вмешательстве, возможно развитие инфекции. • Ухудшение ночного зрения. • Перемещение сегментов внутри роговицы с последующим выходом наружу. • При кератоконусе после операции может потребоваться дополнительная коррекция зрения, как и после пересадки роговицы.
При сложных формах болезни твёрдой гарантии полного улучшения зрения она не дает. В редких случаях возможно появления бликов, ореолов, колебания зрения.
Преимущества применения интраламеллярной кератопластики: • Кольца могут быть полностью удалены (возвращение в предоперационное состояние) или заменены на более подходящие (повторная имплантация возможна уже через 3 месяца) соответственно возрастным изменениям зрения. Таким образом, в будущем при необходимости дополнительной коррекции зрения у Вас не возникнет проблем.
• Отсрочка или полное исключение необходимости трансплантации роговицы при кератоконусе. • Сохраняется естественная форма и целостность роговицы. • Клинически доказанная безопасность и эффективность. • Имплантанты почти не ощутимы и заметны не более чем контактные линзы.
• Имплантанты не требуют специального ухода.
Источник: http://www.isee.ru/intralamellyarnaya-keratoplastika/
Имплантация интрастромальных колец Интакс: проверенное лечение при кератоконусе
Введение имплантатов Интакс (интрастромальных полуколец) – представляет собой хирургическую процедуру с минимальной инвазией, в основном применяемую для лечения кератоконуса.
Устройство представляет собой конструкцию из двух прозрачных полимерных фигур в виде полумесяцев, которые имплантируются в роговицу с целью коррекции формы передней поверхности глаза. Благодаря сведениям о безопасности Интакс и ввиду ограниченности методов терапии, в 2004 г. FDA рекомендовало устройство к лечению кератоконуса.
Это позволило применять устройство среди пациентов с миопией или астигматизмом на фоне проявления кератоконуса, в случаях когда зрение не поддается коррекции контактными линзами или очками.
Интрастромальные имплантаты предназначены для коррекции зрения в течение длительного времени. При возникновении побочных визуальных эффектов или неудовлетворенности проводимым лечением пациент (около 4% случаев) может попросить хирурга удалить их.
После удаления имплантатов зрение, как правило, в течение трех месяцев возвращается к первоначальным показателям. Пациенты, которые прошли процедуру замены одних полуколец на другие сообщали об улучшениях показателей зрения и отсутствии серьезных осложнений после повторного процесса.
Как работает Интакс?
При близорукости Интакс сплющивает всю поверхность роговицы с целью изменения фокусировки световых лучей, тем самым повышая зрение. При кератоконусе происходит сплющивание только конуса, и, как следствие, снижение искажения зрения.
Полукольца изготавливаются из того же биосовместимого материала, что и интраокулярные линзы при хирургии катаракты, поэтому риск возникновения побочных эффектов минимален.
Однако, в некоторых случаях может отмечаться раздражение, блефарит или неоваскуляризация (аномальный рост кровеносных сосудов в роговице). Кроме того, зрение около 5% пациентов с диагностированным кератоконусом не поддается коррекции с помощью Интакс.
В ходе проведения процедуры хирург создает пространство между слоями стромы роговицы, за пределами центральной оптической зоны.
На следующем этапе, выбрав соответствующий размер полуколец, врач помещает их в созданное пространство, завершая процедуру. Размер кольца влияет на степень уплощения роговицы: более толстое полукольцо воздействует сильнее.
После проведения операции
Хирургическое лечение пресбиопии
После операции пациента необходимо доставить домой.
Уже на следующий день может отмечаться заметное улучшение зрения, но, в некоторых случаях, вероятна необходимость сохранения состояния покоя для заживления.
Ввиду того, что полукольца помещены под нервные окончания роговицы, они не будут доставлять дискомфорт, а окружающие не смогут их даже заметить, если не будут смотреть очень пристально.
Результат проведенной имплантации во всем зависит от степени кератоконуса отдельного пациента. При слабой степени развития он может не нуждаться в дополнительных средствах коррекции зрения. При более тяжелой степени – вероятно возникновение необходимости использования очков или мягких контактных линз.
В более тяжелых случаях могут быть назначены жесткие газопроницаемые линзы для улучшения зрения или предотвращения необходимости трансплантации роговицы.
Несмотря на то, что внедрение Интакс эффективно при изменении формы роговицы, вызванном кератоконусом, они не могут остановить прогрессивное течение заболевания, вызванного ослаблением коллагена – структурного белка тканей роговицы.
Для укрепления волокон коллагена и стабилизации роговицы проводят процедуру, называемую «Сшивание роговицы» (CXL), которая требует использование раствора витамина В2 (рибофлавина) и контролируемого воздействия УФ-излучения.
Результаты клинических испытание эффективности Интакс при кератоконусе
Клинические испытания эффективного воздействия Интакс на кератоконус и другие нарушения, связанные с истончением роговицы, демонстрируют положительные результаты.
Исследование 58 глаз 43 пациентов с кератоконусом показало, что острота зрения повысилась с показателей 20/60 после введения Интакс, а показатели астигматизма снизились с 3,34 D до 1,94 D.
При эктазии (истончение и выпячивание) роговицы, возникшей как осложнение операции ЛАСИК (LASIK), применение Интакс позволило за год повысить остроту зрения с 20/100 до >20/50 у 90% пациентов.
Кроме того, исследование показало, что внедрение одного полукольца на фоне двух вышерассматриваемых патологий позволило пациентам видеть на таблице для проверки зрения на 9 строчек больше.
Интакс при близорукости
Обзор литературных источник выявил, что у 452 пациентов, страдающих миопией, через год после имплантации 97% оперированных глаз имели показатель остроты зрения на уровне >20/40, а 74% – >20/20.
Только 9% оперированных попросили удалить Интакс по причине возникновения проблем с ночным видением, возникновения ореолов от источников света и недостаточной или чрезмерно высокой корректировки зрения. Около 4% потребовали проведения вторичной процедуры. Серьезных осложнений пациенты не обнаружили.
Одним из положительных аспектов является тот факт, что процедура имплантации обратима и при необходимости полимерные полукольца могут быть удалены.
По результатам анализа обратимости при близорукости выявлено, что через три месяца после удаления Интакс показатели рефракции 20 из 21 глаза вернулись на первоначальный уровень в пределах 1,0 D. Послеоперационные осложнения при этом отсутствовали.
Можно ли пациенту проводить имплантацию?
При планировании внедрения конструкции Интакс для устранения проявлений кератоконуса первоначальный шаг – всестороннее офтальмологическое исследование узкоспециализированного врача. По проведению анализа специалист определит: будет ли наблюдаться эффект от процедуры у конкретного пациента?
Пациент, планирующий проведение операции должен быть старше 21 года, с диагностированной близорукостью, постоянно носящий очки с линзами не более, чем -3,0 D и не более 1,0 D астигматизма.
Индивидуальную информацию об операции можно получить только у врача-офтальмолога после проведения осмотра. Стоимость процедуры может варьировать в различных пределах, но, как правило, проведение имплантации Интакс стоит намного больше, что лазерная коррекция зрения.
Кератоконус – причины и современное лечение – видео
В приведённом ниже ролике врач офтальмологической клиники рассказывает о такой проблеме как кератоконус:
Источник: http://MedManual.ru/implantaciya-intrastromalnyh-kolec-intaks-proverennoe-lechenie-pri-keratokonuse
Имплантация интрастромальных колец INTACS – Хирург офтальмолог Дмитрий Дементьев
Профессор Игорь Соломатин и доктор Яна Гертнере, Рига, Латвия Последователи Дементьева Д.Д. в факичной коррекции зрения в Латвии
Профессор Освалдо Лопез, Чикаго, США Один из основоположников в применении интростаромальных колец для лечения кератоконуса
Дмитрий Дементьев и Андрей Яковлев, президент компании «Эр-Оптик» (RUMEX)
Жорж Байкофф (George Baikoff), MD и Дмитрий Дементьев (Dimitrii Dementiev),MD Переднекаменрная факичная линза (Vivarte) против заднекамерной факичной линзы (PRL) /Anterior Chamber Phakic IOL(Vivarte) against Posterior Chamber PhakiC IOL (PRL)/Мюнхен, 2003 год
1999 год, конгресс ESCRS в Вене Кирилл Першин (клиника “Эксимер”), Надежда Пашинова (клиника “Эксимер”), Христо Тахчиди, Дмитрий Дементьев, Балашевич (директор филиала МНТК в Санкт-Петербурге), 1999 год, конгресс ESCRS в Вене
Давид Карчер, США Генеральный Директор Американского Общества Рефракционной Хирургии и хирургии катаракты
Кеннет Хоффер (профессор Университета «UCLA», Лос-Анджелес, США) Кеннет Хоффер (профессор Университета «UCLA», Лос-Анджелес, США) — Президент-основатель «Американского Общества Рефракционной Хирургии И Хирургии Катаракты», Пионер применения и развития операции факоэмульсификации катаракты и интраокулярных эластичных искусственных хрусталиков
Джордж Варринг, профессор Университета г.Атланта, США Главный Редактор международного научного издания «Jornal Рefractive Surgery»
международная группа исследования зрения: после проведения первой операции коррекции прессбиопии, Сицилия 2005 год Джон Бейлок, Канада Паоло Фацио, Италия Дмитрии Дементьев, Италия-Россия Клаудио Лукинни, Италия Анмари Хипсли, США
Профессор Ховард Файн, США Президент Американского Общества Рефракционной Хирургии и хирургии Катаракты 2002-2003 года, ведущий специалист-эксперт хирургии катаракты, автор методики факоэмульсификации катаракты и различных моделей эластичных искусственных хрусталиков, всемирно признанный инноватор в офтальмологии, проходил у Дмитрия Дементьева курс по использованию PRL
Участники-Организаторы Конгресса в Иерусалиме 2007 г., Израильские офтальмологи с Д. Дементьевым Слева направо: Dr. I.Barequet Dr.D.Israeli Dr.D.Dementiev Dr.A.Hirsh Dr.S.Levinger — председатель конгресса
Доктор Скип Луис Никкамин, США Председатель клинического комитета хирургии катаракты при Американской Ассоциации Рефрактивной Хирургии и Хирургии Катаракты, разработчик и эксперт проведения факоэмульсификации катаракты через минимальный разрез. Проходил курс Дементьева Д.Д. по имплантации факичных линз PRL в 2002 году
Кен Хоффер, доктор Оливия Седоревик (Нью-Йорк) и Дмитрий Дементьев
Съемки фильма о научном наследии Святослава Федорова Кен Хоффер и Дмитрий Дементьев во время съемок фильма о научном наследии Святослава Федорова, США, Калифорния 2001 год
Майкл Блументаль, самый известный и призананый офтальмолог Израиля, профессор Университета Тель-Авива пионер в применении Интраокулярной коррекции при хирургии катаракты, заслуженный член всевозможных медицинских обществ и ассоциаций
Першин Кирилл, ведущий специалист сети клиник «Эксимер», г. Москва
Джек Холадей, профессор Университета г. Хьюстон, США Один из разработчиков уникальной программы расчета оптической силы искусственного хрусталика, применяемой во всем мире
Дмитрий Дементьв и Jan Worth Дмитрий Дементьв и Jan Worth (Голландия) — изобретатель переднекамерной факичной линзы ARTISAN
Дмитрий Дементьев и Доктор Мигель Падилия Основатель Бразильской Ассоциации Рефракционной Хирургии и Хирургии Катаракты, пионер использования методики факоэмульсификации с имплантацией эластичных ИОЛ в Бразилии. Мигель Падилия — всемирно признаный лидер в рефракционной хирургии
Доктора Анатолий Серов и Борис Пирятенский успешно практикуют в Израиле, бывшие ученики С.Федорова
Барселона, конгрес ESCRS, сентябрь 2015 г (Д. Дементьев и К. Хоффер ) Д.Дементьев и К. Хоффер демонстрируют первый НАНОХРУСТАЛИК, произведенный на фабрике «НанОптика»
Родриго Данозо, Чили, Сантьяго последователь Доктора Дементьева Д.Д. по применению PRL в Южной Америке
Стивен Обстбаум, Профессор Университета Нью-Йорка (США) Пионер в развитии современной хирургии катаракты — факоэмульсификации, Пожизненный главный редактор nauchnogo журнала «Jornal Cataract and Refractive Surgery
Профессор Янис Палликарис, президент Университета на острове Крит, Греция Всемирно признанный изобретатель методик проведения рефракционных операций.
Игорь Медведев, Давид Карчер, Кеннет Хоффер, Дмитрий Дементьев Съезд Американской Академии Офтальмологии 22 октября 2000 года, г. Даллас (США)
Профессор Хайро Хойос (Jairo Hoyos) из Барселоны, Испания Президент Международной группы «изучения кератомилеоза»
Влад Фейнголд- президент Швейцарской компании Biovision,Дмитрий Дементьев, Ричард Линдстром (США) Влад Фейнголд- президент Швейцарской компании Biovision, занимающейся разработками хирургической коррекции пресбиопии, Дмитрий Дементьев, Ричард Линдстром (США)действующий президент Американского Общества Катарактальных и Рефракционных хирургов, Главный редактор журнала Ocular Surgery News, профессор университета Минессоты
Источник: http://kremlin-vision.ru/vrachebnaya-praktika/implantacziya-intrastromalnyix-kolecz-intacs/
Операции при кератоконусе: кросслинкинг, кератопластика, лазер
Операции при кератоконусе отличаются друг от друга техникой выполнения. К ним относятся – кросслинкинг, рефракционные лазерные операции, имплантация интрастромальных роговичных колец или полуколец, кератопластика.
Кросслинкинг роговицы
Кросслинкинг – процедура фотополимеризации стромы роговицы путем воздействия на нее светом ультрафиолетового спектра в комбинации с витамином В2 (рибофлавином). Метод направлен на укрепление связей между коллагеновыми волокнами в роговице и ее укреплению, за счет этих эффектов достигается стабилизация процесса.
Кросслинкинг может проводиться при любой степени кератоконуса, а также при кератоглобусе, кератэктазии после рефракционных лазерных операций, буллезной кератопатии 1-2 степени.
Противопоказаниями к операции являются:
- непереносимость рибофлавина;
- толщина роговицы меньше 440 мкм;
- возраст до 15 лет;
- низкая острота зрения с коррекцией, даже при нормальной толщине роговицы;
- наличие рубцовых изменений роговицы;
- аллергический конъюнктивит.
Операция проводится под местной анестезией и имеет три этапа:
- Деэпителизация – проводят снятие поверхностного слоя роговицы.
- Насыщение рибофлавином – в течение 30 минут с интервалом в 2 минуты на роговицу капают раствор рибофлавина.
- Воздействие ультрафиолетовым излучением в течение 5-10 минут.
Для оценки правильности проведения операции проводят интраоперациооную пахиметрию и биомикроскопию. После операции на глаза надевают лечебную мягкую контактную лизну на срок примерно 2-3 дня. В это время нужно закапывать в глаз антибактериальные капли, а после снятия линзы – противовоспалительные капли.
Эпителизация происходит в течение 3-5 дней, максимальный эффект от оперативного вмешательства достигается через 3-6 месяцев.
Имплантация интрастромальных сегментов (колец)
Имплантация интрастромальных сегментов эффективный метод восстановления зрительных функций. Улучшение зрения происходит за счет изменения кривизны роговицы.
Интрастромальные сегменты представляют собой элементы круглой или полукруглой формы, сделанные из биологически совместимого с тканями роговицы материала. При необходимости кольца можно удалить или заменить. Выбор между использованием колец или полуколец решается индивидуально и зависит от расположения и выраженности вершины роговичного конуса.
К противопоказаниям к использованию интрастромальных сегментов относятся:
- помутнения роговицы в оптической зоне;
- если преломляющая сила роговицы более 75 диоптрий;
- острый кератоконус;
- инфекционно-воспалительный процесс на глазах.
Во время операции применяется местная анестезия. Сначала на периферии делают 2 канала, в которые затем вводят кольца или полукольца. После введения сегментов в строму роговицы происходит уплощение оптической зоны и уменьшение выраженности астигматизма.
Период реабилитации составляет примерно 1-2 дня.
Фемтосекундные лазерные операции (ФТК и ФРК)
Лазерные рефракционные операции могут применяться для лечения начальных стадий кератоконуса. При 1 стадии могут применяться как самостоятельные методы лечения, а при 2 степени – в комбинации с кросслинкингом.
К фемтосекундным лазерным операциям относятся:
- фоторефракционная кератэктомия (ФРК);
- фототерапевтическая кератэктомия (ФТК).
ФРК и ФТК воздействуют на поверхностный слой роговицы.
Фоторефракционная кератэктомия применяется с целью корректирования аномалий рефракции и повышения остроты зрения, а фототерапевтическая – для укрепления роговицы и улучшения ее структуры.
Учитывая схожесть техники проведения и наличие отличий в эффекте, получаемом после операции, ФРК и ФТК при кератоконусе проводят совместно для достижения наилучшего результата.
Кератопластика
Кератопластика проводится при 3 или 4 степени кератоконуса, а также в том случае, если проводимое ранее лечение не эффективно.
При кератоконусе применяется 2 вида кератопластики – глубокая послойная кератопластика и сквозная кератопластика.
Передняя глубокая кератопластика (DALK) – новый метод хирургического лечения. Является предпочтительной операцией у пациентов с 3 степенью кератоконуса, которым нужна кератопластика. Во время операции послойно удаляется строма роговицы до десцеметовой оболочки. В сформировавшееся углубление помещают донорский трансплантат и накладывают шов.
Преимущества перед сквозной кератопластикой:
- нет риска эндотелиального отторжения;
- большой выбор донорского материала;
- сохранность структуры глаза;
- менее выраженный астигматизм.
Послеоперационное ведение заключается в использовании антибактериальных и противовоспалительных глазных препаратов. Швы с роговицы можно снять не ранее чем через 6 месяцев.
Сквозная кератопластика (трансплантация роговицы) – применяется при 3 и 4 степени кератоконуса. При проведении операции роговицу пациента иссекают на всю глубину и замещают донорской тканью. Затем накладывают роговичный шов.
После операции назначается медикаментозное лечение. Швы снимают только через 9-12 месяцев.
СКП проводится сначала на хуже видящем глазу, а затем примерно через полтора года на втором.
Операции кератотомии (алмазная хирургия)
Кератотомия при кератоконусе в настоящее время не применяется из-за большого количества осложнений и нестабильности результата.
Юлия Чернова, врач-офтальмолог, специально для Mirmam.pro
Источник: http://MirMam.pro/operatsii-pri-keratokonuse/