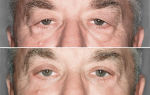
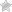Из-за чего может произойти воспаление глаза
Каждый знает, что воспаление глаза – это не только результат какого-либо заболевания, но так может проявляться и защитная реакция, которая возникает на всяческие раздражители. Однако небольшое покраснение отличается от понятия «офтальмия».
Подобные воспалительные процессы являются уже результатом инфекций или травм. Офтальмия симпатического типа сопровождает гнойные язвы, хирургические вмешательства.
Риск ухудшения зрения и полной слепоты при некоторых типах воспаления очень велик, поэтому мы расскажем, как распознать сопутствующие симптомы и правильно подобрать лечение.
Классификация
Этот орган обладает сложнейшим строением, поэтому под словосочетанием «воспаление глаза» нередко подразумевают группу подобных процессов. Выделить можно процессы, затрагивающие:
- глазницу,
- веки,
- роговицу,
- сосуды,
- слезные органы,
- конъюнктиву.
По типу течения выделяют такие виды заболевания, как:
- цинготное,
- гранулезное,
- катаральное,
- травматическое,
- золотушное,
- ревматическое,
- гонорейное,
- периодическое,
- сифилитическое.
К отдельным типам еще можно отнести патологии, возникающие у новорожденных и вследствие перенапряжения глаз. Офтальмия развивается и в результате светобоязни. Ее предотвратить гораздо легче других – достаточно бывает просто носить очки в солнечное время. В особенности это нужно зимой, когда свет отражается от снега.
Причины
Спровоцировать воспаление глаз способны многие болезни. По локализации можно выделить самые разные причины, провоцирующие подобное явление. Так, роговица поражается в результате таких болезней, как:
- Кератит. Развивается как под воздействием бактерий, так и различных грибов и вирусов. Реакция протекает в роговице, сопровождается стойким ее помутнением. Очень опасны последствия этой патологии.
- Язва роговицы. Осложнения ее даже более опасны, чем последствия кератита. Слепота развивается в большинстве случаев, если лечение не начать вовремя.
- Кератомикозы.
- Вирусные кератиты, то есть вызванные лихорадкой, герпесом, аденовирусом.
Офтальмия конъюнктивы провоцируется:
- паратрахомой;
- бленнореей;
- конъюнктивитом вирусной природы;
- конъюнктивитом бактериальным.
Сосуды глаза воспаляются в результате развития таких патологий, как:
- хориоидит,
- ирит,
- эндофтальмит,
- иридоциклит.
Офтальмия слезных органов считается одной из самых сложных, так как обычно сопровождается гноетечением. Слезная жидкость становится мутной, плохо омывает глаз, что сказывается на его функциях. Дакриоаденит, каналикулит и дакриоцистит – это основные болезни, под действием которых образуются подобные симптомы.
Воспалительные заболевания глаз способны затрагивать и саму глазницу. Этот процесс не менее опасен, так как грозит не просто потерей зрения, но и потерей самого глазного яблока. Здесь причиной становятся:
- Флегмона.
- Абсцесс.
- Тромбофлебит.
- Тенонит.
- Экзофтальм.
Инфицирование слезных органов
Патологический процесс вызывает не только воспаление протоков. В равной степени может быть затронута слезная железа или мешок.
Так, дакриоцистит отличается тем, что из уголка глаза будет постоянно из протоков вытекать гной.
Сама слезная железа опухает, а в некоторых случаях потребуется даже вскрыть капсулу и установить дренаж для оттока гноя. Патология особенно характерна для новорожденных.
Каналикулит обычно является осложнением предыдущей болезни или запущенного конъюнктивита. Слезная жидкость вытекает вместе с гнойной примесью, воспаление, расположенное под глазом болезненное.
Дакриоаденит – это уже воспаление самих слезных желез, а не протоков. Он развивается после скарлатины, кори, ангины. Симптомы очень яркие, болезненные, сопровождаются выраженной краснотой и отеком. Невозможно двигать глазом к наружной стороне уголка и вверх, а дополнительно человек страдает от общей слабости, высокой температуры. Гнойник может переформироваться в абсцесс.
Лечение
При дакриоцистите большое внимание уделяется местной физиотерапии. Особенно полезны такие процедуры:
- соллюкс;
- электрофорез пенициллином;
- лазеротерапия;
- кварцевание.
Обязательно применяют антибиотики. Для хронического типа дакриоцистита требуется оперативное вмешательство, а после и регулярная обработка антисептическими составами.
Каналикулит лечат при помощи массажа. Аккуратно надавливают на область под глазом, чтобы выдавить содержимое. После такой процедуры нужно применять антибактериальные средства: борную кислоту, Фурацилин, риванол, марганцовку. Промыть слизистую можно и посредством капель «Софрадекс», «Левомицетин», а также растворами гидрокортизона, преднизолона.
При дакриоадените главным считается лечение основной патологии. Для обработки органа зрения используют специальные мази (сульфацил-натриевая, тетрациклиновая), антисептики. Дополнительно к этим медикаментам назначают антибиотики.
Инфицирование роговицы
Офтальмия роговицы в большей части случаев провоцируется кератитом. Их развитие считается следствием травмы или патогенной микрофлоры. Иногда появляется менее опасная, поверхностная форма болезни, являющаяся следствием мейбомеита, блефарита, дакриоцистита.
В роговице глаза с началом кератита происходит накопление инфильтрата. Нередко параллельно развивается и язва. Даже если она заживет, этот участок рогового слоя останется мутным. Герпетический тип кератита протекает тяжелее других форм. Такие симптомы, как светобоязнь, боль, слезотечение проявляются сильнее и выше риск осложнений.
Важно для качественной терапии кератитов подобрать подходящее средство, поэтому вначале определяют природу патологии. Лекарство от такого воспаления подбирают не одно, а назначают целый комплекс медикаментов:
- Сульфаниламиды.
- Противовирусное средство либо противогрибковое, если возбудитель грибок.
- Антибиотики.
- Раствор сульфаниламидов для орошения слизистой – Фурацилин, тетрациклин, норсульфазол, пенициллин, гентамицин.
- Мази глазные (эритромициновая, тетрациклиновая и др.).
- Витаминные капли и средства.
Внутримышечно или внутривенно препараты вводят только при отсутствии результата проведенной терапии. При герпетических кератитах или появлении язвы обязательно показано стационарное лечение.
Инфицирование сосудистой оболочки
Воспалительные заболевания глаз, затрагивающие сосудистую оболочку, принято называть иридоциклитами (затрагивает цилиарное тело) и иритами (распространяется на радужку).
Что касается симптомов, то оба вида болезни обладают схожими проявлениями:
- блефароспазм;
- отек;
- суженный зрачок и плохая его реакция на свет;
- краснота;
- боль;
- слезотечение;
- непереносимость света.
Офтальмия только в самом начале имеет такие симптомы, которые многие признают «несерьезными», но по мере развития инфекции существенно увеличивается риск гайморита, рожи, глаукомы и даже менингита. Это связано с тем, что патогенные организмы способны перемещаться по лимфотоку. Если воспаление радужки на глазу будет носить гнойный характер, она приобретет зеленовато-ржавый оттенок.
Лечебные мероприятия проводят массивные: помимо орошения конъюнктивы антибактериальными препаратами, подбирают гормональное средство (преднизолон, гидрокортизон и др.). Используют сосудосуживающие капли и обязательно лечат основное заболевание. Для эффективности терапию проводят в несколько курсов.
Воспаление сетчатки
Ретинит – это не просто простуда, появляющаяся под глазом. Развивается он под действием радиации, сильной травмы, ожога ультрафиолетом, сердечной или почечной патологии. При сифилисе, гриппе, туберкулезе и других подобных болезнях инфекция заносится в глаз по кровотоку.
При ретините появляются сильные боли, зрение сильно ухудшается. Основу лечения составляют гормональные медикаменты, витамины, антисептики.
Глазной нерв
Воспаление глаз может заключаться в поражении нерва. Как и при поражении сетчатки, человека будут мучить боли, разовьется невозможность восприятия цвета, зрительное поле сузится. Дополнительно всегда появляются такие симптомы, как температура, тошнота.
Терапия заключается лишь в ослаблении симптоматики, так как проблема не уйдет, пока не будет излечено заболевание, спровоцировавшее подобную реакцию. В частности, нужно снимать отеки, принимать иммуностимуляторы и витаминные средства. Назначают кортикостероиды и антибиотики, но иногда лечат неврит и оперативным методом.
Воспаление глазницы
Не только сам орган зрения, но и пространство вокруг него поражается инфекциями. Течение флегмоны и абсцесса очень быстрое и внезапное, их симптомы общие:
- Ухудшение зрения.
- Выбухание конъюнктивы.
- Покраснение век.
- Невозможно двигать глазом.
- Болезненность.
Характерными для флегмоны признаками являются симптомы общей слабости, невозможность нормально открыть веки, боли в голове. Абсцесс ни слабостью, ни температурой не сопровождается. Одинаково часто оба процесса осложняются менингитом, невритом, панофтальмитом, язвой роговицы, сдавлением зрительного нерва.
Абсцесс легче всего вылечить вскрытием полости гнойника, иначе он перетечет во флегмону. Самый благоприятный исход гарантирован именно при хирургическом лечении, но на начальной стадии его развития можно применить и консервативные методики. Воспаление глаз в таком случае лечат антибактериальными медикаментами. При флегмоне внутрь принимают или внутримышечно вводят антибиотики.
Еще один гнойный процесс, который развивается в области теноновой глазной капсулы, называется тенонитом. В основном он возникает в результате распространения инфекции, но бывает и аллергическим. В последнем случае офтальмия носит серозный характер. Подвижность глаза сопровождается болью, веко отекшее, глаз умеренно выбухает – такие признаки сопровождают болезнь.
Лечат тенонит сульфаниламидными препаратами, антибиотиками, обязательно назначают средство для терапии основной патологии.
Как протекает инфекция у детей и беременных?
Не пользуйтесь для лечения простуды, находящейся под глазом, народными советами о промывании слизистой слюной или грудным молоком, если ребенок маленький. Помните, что своими действиями вы только помогаете размножаться патогенным бактериям и усугубляете положение.
Простуда на глазу у детей носит не такой сложный характер, как процессы, описанные выше. Провоцирующим фактором выступает не только переохлаждение, но и такие раздражители, как вода, пыль.
До визита к врачу глаз можно промывать Мирамистином или каплями, имеющими схожий состав (например, Овомистином). Антибиотики крайне нежелательны, но иногда назначаются доктором. Народное средство можно использовать для промывания, но только если оно изготовлено из природных антисептиков. Подходит для таких целей отвар из ромашки, причем обработке подлежит даже здоровый орган.
Офтальмия случается и при беременности, что связано с понижением общих защитных сил организма. В таких случаях лучше воспользоваться рекомендациями, данными в предыдущем абзаце. Конечно, офтальмолога посетить нужно, иначе легкая простуда принесет немало проблем и осложнений.
Источник: http://VizhuNaSto.ru/bolezni/vospalenie-glaza-prichinyi.html
Иридоциклит (воспаление радужной оболочки и цилиарного тела глаза, передний увеит): лечение, симптомы острой и хронической форм, диагностика, причины
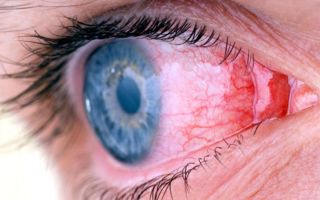
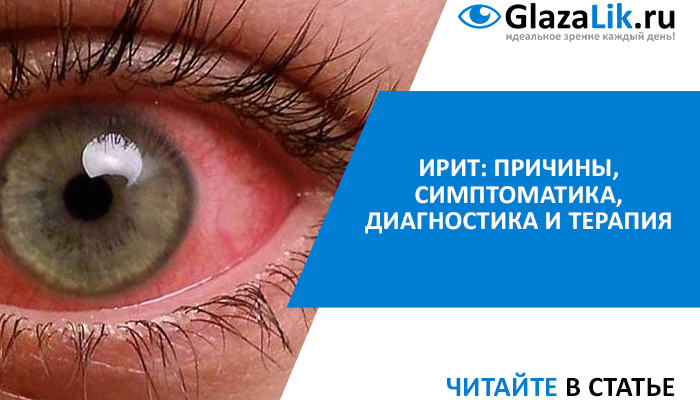
Иридоциклит — гнойное воспаление в передней камере глаза. Он часто переходит в хроническую форму и рецидивирует при малейшем снижении иммунитета. Избавиться от этой болезни можно благодаря ранней диагностике и своевременному лечению. Если же затягивать с визитом к офтальмологу, возрастает вероятность госпитализации и хирургического вмешательства, грозящего серьёзными осложнениями.
Что такое иридоциклит
Иридоциклит — гнойно-воспалительный процесс в радужке и/или цилиарном (ресничковом) теле, встречается также под названием переднего увеита. Он часто возникает по причине скрытых заболеваний, которые требуют отдельной диагностики. Невылеченное воспаление приводит к катаракте или глаукоме, серьёзному падению зрения и полному зарастанию зрачка.
При иридоциклите наблюдается скопление гноя в передней камере глаза
Воспаление провоцирует накопление гнойной жидкости (экссудата) в глазу. Она собирается в передней камере глазного яблока и при осмотре выглядит как полукруглая желтоватая полоска. Если же произошёл разрыв кровеносного сосуда, экссудат принимает красный цвет.
Интервью о воспалении сосудистой оболочки глаза — видео
Классификация
Передний увеит классифицируется по разновидности воспаления. Он бывает;
- Фибринозно-пластический. Без должного лечения быстро прогрессирует, гной залепляет сначала край, а потом и весь зрачок. Запускаются артофические процессы в радужке и зрительном нерве.
- Экссудативный. Возникает в основном как реакция на травмирование или хирургическую операцию на глазу. Имеет неинфекционную природу.
- Серозный. Встречается нечасто, экссудат состоит из прозрачной жидкости с небольшим содержанием лейкоцитов.
- Геморрагический. Гной в передней камере глазного яблока обладает розово-красным цветом, что объясняется высоким содержанием красных кровяных телец. Имеет инфекционное происхождение.
Инфекции и вирусы могут спровоцировать передний увеит
Причины заболевания
Чаще всего воспаление возникает в возрасте 20–40 лет. В зону риска входят люди, страдающие ревматизмом, они составляют 40% от всего числа заболевших. Механические травмы глаза и хирургические вмешательства также способствуют возникновению переднего увеита. Имеются и другие предпосылки для развития воспаления:
- вирусы — грипп, токсоплазмоз, малярия;
- бактерии — туберкулёз, тиф, гонорея, сифилис;
- герпес, особенно его разновидность цитомегаловирус;
- контакт с химическими веществами;
- ювенильный идиопатический артрит;
- саркоидоз (болезнь Бенье-Бёка-Шаумана);
- лептоспирозная желтуха (болезнь Вейля);
- синдром Шегрена;
- анкилоизирующий спондилоартрит (болезнь Бехтерева);
- увеопаротитная лихорадка (синдром Хеерфордта);
- воспалительные заболевания кишечника и лёгких.
Во многих случаях причину болезни установить не удаётся.
Туберкулёз часто бывает причиной иридоциклита
Симптомы
Иридоциклит развивается быстро и обычно поражает только один глаз. В начальной стадии он проявляется такими симптомами:
- боль в глазу или под бровями;
- резкая боль от яркого света;
- покраснение глаза, особенно в области радужки;
- уменьшение зрачка или изменение его формы;
- изменение цвета радужки;
- помутнение зрения;
- слезоточивость;
- появление синехий (спаек);
- головная боль.
Все эти признаки указывают на передний увеит в начальной стадии. Если при их появлении не обратиться к врачу, то развиваются поздние формы болезни — острая, подострая, хроническая и рецидивирующая:
- Острый иридоциклит характеризуется резкой активизацией воспаления.
- Хронический проявляется стойким воспалением, которое длится более трёх месяцев.
- Рецидивирующий передний увеит тесно связан с хроническим. Имеет периоды рецидивов и ремиссий.
- Подострый иридоциклит отличается более длительным периодом развития, обычно он составляет 3 месяца.
Хроническая форма зачастую протекает бессимптомно и обнаруживается при плановом осмотре у офтальмолога. Он возникает на фоне инфекционных болезней (в основном туберкулёза). Передний увеит у детей сопровождается такими же симптомами, что и у взрослых.
Покраснение глаза — один из симптомов иридоциклита
Иридоциклит во время беременности и у младенцев
Гормональные и иммунологические изменения во время беременности играют ключевую роль в протекании переднего увеита. Неинфекционный вид демонстрирует тенденцию к улучшению, особенно это заметно с начала второго триместра.
Третий триместр характеризуется самой низкой активностью заболевания. Благодаря этому страдающая хроническим иридоциклитом будущая мать может получать меньшие дозы препаратов.
К сожалению, сразу после родов происходит активизация болезни и за состоянием женщины требуется внимательное наблюдение.
В случае с инфекционным происхождением иридоциклита, связанное с беременностью падение иммунитета провоцирует обострение. Воспалительный процесс в этот период крайне нежелателен, так же как и применение гормональных препаратов и антибиотиков. Лечащий врач выбирает такую терапию, которая снимет воспаление и не навредит плоду.
Начиная со второго триместра неинфекционный передний увеит снижает активность
Диагностика иридоциклита начинается с визуального осмотра в кабинете у офтальмолога. Врач определяет остроту зрения, степень закрытия экссудатом зрачка, наличие в нём спаек, и замеряет внутриглазное давление. Далее, пациент проходит такие обследования:
- Биомикроскопия. Проводится при помощи щелевой лампы, позволяет увидеть структуру глазного яблока.
- Офтальмоскопия. С её помощью врач осмотрит состояние сетчатки, зрительного нерва и глазного дна.
- Периметрия. Даёт возможность установить границы поля зрения.
- Эхография, то есть УЗИ.
Если есть подозрение на инфекционное происхождение переднего увеита, больной сдаёт кровь для выявления возбудителя. Симптомы иридоциклита схожи с проявлениями других заболеваний, таких как:
- острая закрытоугольная глаукома;
- острый конъюнктивит;
- язвенный кератит;
- истирание роговицы;
- попадание инородного тела;
- склерит;
- ультрафиолетовый кератит.
На основании этого списка офтальмолог проводит дифференциальную диагностику.
Щелевая лампа позволяет оценить структуру глазного яблока
Лечение
Длительность лечения переднего увеита варьируется в зависимости от индивидуальных особенностей каждого пациента и запущенности болезни. Сложные случаи требуют многомесячной терапии, в то время как диагностированные на ранней стадии устраняются за 2–4 недели. Если же обострение иридоциклита застало врасплох, помогут несложные методы первой помощи:
- Больной уводится в тёплое, тускло освещённое помещение. Нельзя допускать воздействия сквозняков на глаза.
- В поражённый глаз закапывается Дексазон (раствор 0,1%) либо Гоматропин (раствор 1%).
- Для облегчения болевого синдрома под веко закапывается Дикаин (раствор 0,25%).
- На глаз накладывается стерильная повязка.
После этого следует вызвать скорую помощь, которая доставит человека на стационарное лечение в больницу. Надеяться на то что болезнь пройдёт самостоятельно не стоит. Со временем количество гноя будет только увеличиваться, боль усилится, а зрение продолжит падать.
Первая помощь при остром иридоциклите состоит в закапывании обезболивающих и антибактериальных капель
Медикаментозная терапия
Лечение иридоциклита начинается с выявления причины заболевания. Местная терапия сочетается с уничтожением причины болезни. На начальных этапах применяются препараты, расширяющие зрачок, предотвращающие спайки, снимающие боль и останавливающие воспаление.
Параллельно осуществляется дезнитоксикационная терапия. Токсины выводятся из организма больного внутривенными инфузиями. В случае развития заболевания у ребёнка терапия аналогична той, что предлагается взрослым.
Единственная разница — низкая дозировка препаратов и отсутствие в их списке стероидов.
В лечении переднего увеита применяются субконъюнктивальные и параорбитальные инъекции
| Группа препаратов | Название и дозировка |
| Антибиотики |
|
| Обезболивающие | |
| Расширяющие зрачок |
|
| Нестероидные противовоспалительные | |
| Глюкокортикостероиды |
|
| Предотвращающие спайки |
|
Физиотерапия демонстрирует высокую эффективность при лечении иридоциклита. Процедуры назначаются лечащим врачом, при их выборе он учитывает показатели внутриглазного давления (оно не должно выходить за пределы нормы) и интенсивности воспалительного процесса. Самая популярная и действенная процедура — электрофорез.
При сильных болях назначается его ванночковая разновидность с препаратами Химотрипс и Фибринозолин. Их можно усилить добавлением Стрептомицина или Мономицина. Отёчность хорошо снимает электрофорез с хлоридом кальция. В ванночки может добавляться также пенициллин.
Частота процедур варьируется в зависимости от остроты заболевания от одной до четырёх в сутки.
В процессе реабилитации, после снятия основного воспаления и устранения его причины, применяется ванночковый фонофорез.
В ванночки добавляются такие препараты, как Папаин, Лидаза, Лекопаин и Лекозим. Эти процедуры нельзя проводить в период воспаления, но по его окончании они дают хороший результат.
При лечении переднего увеита также применяются такие физиотерапевтические методики:
- облучение лампой Соллюкс;
- тёплые парафиновые аппликации;
- согревающие компрессы;
- ультравысокочастотная терапия.
Ультравысокочастотная терапия — один из методов лечения переднего увеита
Хирургическое вмешательство
Операция для устранения иридоциклита редко назначается в острых случаях болезни. При хроническом же течении хирургическое вмешательство практически неизбежно.
Оно представляет сложность как для хирурга, так и для пациента, поскольку воспалённый глаз плохо реагирует на малейшие повреждения. Существует большой риск осложнений.
Самые распространённые — разрастание переднего увеита и резкое обострение заболевания. Практикуются такие методы вмешательства:
- Лазерная иридэктомия. Гнойная жидкость выводится через микроскопическое отверстие в радужке.
- Иссечение синехий. Спайки разделяются при помощи скальпеля.
Эти процедуры очень неприятны, ведь полностью обезболить глазное яблоко невозможно. Именно поэтому операция назначается для спасения глаза, когда медикаментозная терапия уже не действует.
В ходе лазерной иридэктомии в радужке проделывается небольшое отверстие
Народная медицина
Народные средства при иридоциклите следует использовать с осторожностью. Они не помогут полностью избавиться от болезни, но при правильном использовании облегчат симптоматику и поспособствуют скорейшему выздоровлению. После консультации с офтальмологом можно использовать такие средства:
- Черника. Её способность улучшать зрение известна давно. Ягоду можно употреблять в свежем или сушёном виде, а также приобретать в аптеках как биологически активную добавку.
- Эхинацея пурпурная. Используется в виде готовых экстрактов. Повышает иммунитет и способствует естественной борьбе организма с заболеванием.
- Кора осины. Две ст. л. коры заливаются 1 л кипятка и провариваются 15 минут. Стакан отвара следует выпивать раз в 2 дня.
- Чеснок в количестве 200 гр. растирается в кашицу, смешивается с соком 12 лимонов и перекладывается в стеклянную банку. Горлышко банки накрывается марлей, сама ёмкость хранится в холодильнике. Состав следует принимать по 1 ч. л. в день, разводя в стакане чистой воды.
Галерея народных средств от иридоциклита
Черника полезна как в свежем, так и в сушеном видеЭхинацея хорошо повышает иммунитетОсиновая кора применяется в виде отвараЧеснок и лимон повысят сопротивляемость заболеваниям
Прогноз и осложнения
Прогноз в лечении иридоциклита благоприятный. Если не запускать болезнь и получить квалифицированную медпомощь, зрение можно восстановить без осложнений. В случаях с острым протеканием болезни высок риск рецидива. Он составляет около 50%, полностью же выздоравливает не более 20% пациентов. Во время лечения могут возникнуть такие осложнения:
- Светобоязнь. Пациенту приходится постоянно носить тёмные очки.
- Задний увеит. Этот вариант считается наихудшим, поскольку поражённый глаз полностью теряет способность видеть.
- Глаукома и катаракта. Одни из самых распространённых осложнений хронического иридоциклита.
Глаукома — видео
Профилактика
Надёжных способов профилактики иридоциклита не существует. Ни одно медицинское исследование не доказало действенности превентивных методов.
Тем не менее существует небольшой список мер, которые снизят риск возникновения или обострения болезни.
Страдающие передним увеитом люди могут взять их в вооружение для предотвращения рецидивов и сильного ухудшения зрения. Вот эти простые 5 правил:
- Своевременное обращение к врачу. Заметив первые симптомы иридоциклита, следует принять меры по недопущению его развития. Как показывает практика, воспаление в начальной стадии лечится намного успешнее, чем в запущенных случаях.
- Смена образа жизни. Хотя нет клинически подтверждённых данных о связи курения и переднего увеита, влияние табачного дыма действует разрушающе на оболочку глазного яблока. Больному следует избегать дыма сигарет, так же как и любых других летучих химических соединений. Известно, что в некоторых случаях стресс запускает воспалительный процесс, поэтому имеет смысл заниматься релаксационными практиками, йогой и медитацией.
- Здоровое питание. Достаточное количество овощей и фруктов в сочетании с ограничением трансжиров позитивно влияет на состояние зрения. Особенно рекомендуются вишни, черника, сладкий перец и шпинат. Эти богатые на антиоксиданты повышают иммунитет, который естественным образом подавляет воспаление.
- Защита от вирусов и инфекций. Поскольку значительная часть случаев переднего увеита связана с вирусными и инфекционными заболеваниями, следует принимать меры по их избежанию. При прогулках на природе нужно пользоваться репеллентами от клещей, чтобы не допустить заражения боррелиозом. Использование презервативов убережёт от передающихся половым путём болезней. Перед поездкой в экзотические страны необходимо пройти вакцинацию от малярии.
- Защита от травм. Повреждение глазного яблока провоцирует воспаление. Травма может быть получена во время профессиональной деятельности, при занятиях спортом, езде на мотоцикле или велосипеде, а также от сильного пылевого ветра. Защитные очки — лучшая мера профилактики, их должны использовать как дети, так и взрослые.
Есть сведения о позитивном влиянии одновременного приёма витаминов С и Е. При их употреблении в течение двух месяцев отмечается небольшое улучшение зрения.
Профилактика глазных заболеваний — видео
Отзывы
Хотя во многих случаях происхождение иридоциклита остаётся неясным, обычно его вызывают травмы, вирусы и инфекции.
В арсенале современной медицины есть достаточно лекарств и физиотерапевтических методов для облегчения симптомов болезни.
Чтобы не доводить проблему до критического состояния, важно вовремя реагировать на симптомы и не пренебрегать назначенным лечением. Раннее выявление переднего увеита позволит избавиться от него навсегда.
Источник: http://ZorSokol.ru/problemy/uveit-peredniy-glaza.html
Воспалительные заболевания глаз

Воспалительными заболеваниями глаз называется группа заболеваний, в основе которых лежит воспаление, вызванное бактериями, вирусами, грибами или другими возбудителями. Согласно официальной статистике, воспалительные заболевания глаз являются самой распространенной глазной патологией и в 80% приводят к временной потере работоспособности.
В зависимости от местоположения воспалительного процесса различают следующие виды воспалительных заболеваний глаз:
Конъюнктивит – воспаление слизистой оболочки глаза;
Кератит – воспаление роговой оболочки глаза (роговицы);
Ирит – воспаление цветной радужной оболочки глаза (радужки);
Иридоциклит – воспаление радужной оболочки и цилиарного тела;
Хорсоидит – воспаление собственно сосудистой оболочки глаза.
Конъюнктивит
Конъюнктивит является наиболее распространенным из глазных заболеваний. В качестве возбудителя инфекции выступают вирусы, хла-мидии, различные бактерии, грибы и другие патогенные организмы; также выделяют аллергические конъюнктивиты. Чаще всего возбудитель попадает на слизистую оболочку глаза вследствие ее контакта с грязными руками или зараженной водой.
Симптомами конъюнктивита являются светобоязнь, покраснение глаза, постоянное или приступообразное слезотечение, некоторое снижение остроты зрения и неприятные ощущения инородного тела в глазу, возможен отек век.
Чаще конъюнктивит начинается с одностороннего поражения глаза, однако вскоре болезнь распространяется и на второй глаз.
Отделяемое может быть слизистое или слизисто-гнойное, что говорит о вирусных или бактериальных конъюнктивитах соответственно.
Для правильного лечения конъюнктивита лучше обратиться к врачу-офтальмологу. В зависимости от возбудителя используются мази с антибиотиками, противовирусными и противогрибковыми препаратами. При неверно истолкованных симптомах или при неэффективном лечении возможен переход воспалительного процесса в хронический или его «углубление» вглубь глаза с развитием кератита.
Кератит
Кератит, так же, как и другие глазные инфекционные заболевания, может вызывать широкий спектр возбудителей.
Среди прочих стоит отметить, что кератит может спонтанно возникать в организме при наличии следующих заболеваний: сифилис, туберкулез и герпетическая инфекция.
Часто бактериальный кератит возникает после травматического повреждения глаза, так как возбудитель попадает внутрь стерильной в норме роговицы.
В типичных случаях люди жалуются на боли, слезотечение, светобоязнь, покраснение глаза, неприятные ощущения инородного предмета и резкую потерю зрения. При осмотре отмечается уменьшение блеска и прозрачности роговицы. Если кератит вызван бактериями, отмечается обильное гнойное отделяемое; если вирусом герпеса – высыпания мелких прозрачных пузырьков на губах, а так же коже носа и век.
Лечение должно производиться в амбулатории или стационаре в офтальмологическом отделении. Самолечение кератита нередко приводит к частичной или полной потере зрения на один или даже на оба глаза.
Ирит
Чаще всего ирит развивается в том случае, если инфекция проникла в кровеносные сосуды и внедрилась в сосудистую оболочку глаза. Важную роль в развитии заболевания играют системные и хронические заболевания (сифилис, туберкулез, ревматизм, заболевания ЛОР-органов), травматические вмешательства в глазную область (травмы, операции на глаза), а также запущенные случаи кератитов.
Клиническая картина складывается из острых и сильных болей, покраснения и резкой потери зрения.
Нередко люди с притом или их родственники замечают изменение цвета радужки – светло-серая или голубая становится практически зеленой, карие глаза становятся практически черной. Изменяется и рисунок радужки – появляются заметные припухлости, четкие линии исчезают.
Последним видимым невооруженным глазом симптомом является сужение зрачка и отсутствие его реакции на свет – воспаление сосудов переходит на мышцу, сужающую зрачок.
Лечение ирита возможно в амбулатории и в стационаре. Врачом назначаются расширяющие зрачок вещества, инъекции гормонов и физиотерапевтическое лечение. Вместе с данными процедурами также практикуется гирудотерапия.
Иридоциклит
Иридоциклит является по сути логическим продолжением ирита. Прямо за сосудистой оболочкой глаза находится цилиарное тело, главная функция которого заключается в питании передней части глазного яблока.
При переходе воспалительного процесса на цилиарное тело усиливается боль в пораженном глазу и еще больше ухудшается зрение. При осмотре отмечается появление точечных отложений серого цвета на роговой оболочке глазного яблока.
При своевременном и соответствующем лечении иридоциклит заканчивается полным выздоровлением с восстановлением всех функций глаза. Лечение только в условиях стационара. Терапия аналогична лечению ирита.
Хориоидит
Около половины случаев хорио-идита вызваны микобактериями туберкулеза, однако заболевание может быть вызвано и другими возбудителями. Часто в воспалительный процесс втягивается расположенная за собственно сосудистой оболочкой сетчатка, с развитием ретинохо-риоидита.
Для хориоидита характерно, что жалобы на боли в глазу, неприятные ощущения и слезотечения, как правило, отсутствуют – оболочка не имеет собственных болевых рецепторов.
Люди с хориоидитом предъявляют жалобы на вспышки света перед пораженным глазом, помутнения в глазу, искажения форм и размеров предметов, мерцание перед глазами, снижения остроты зрения или появление в поле зрения резко ослабленных участков остроты зрения.
Лечение только в условиях стационара. При своевременном лечении возможен благоприятный исход, однако при запущенном процессе, перешедшем на сетчатку, острота зрения не восстанавливается даже после исчезновения других симптомов заболевания.
Источник: http://www.goagetaway.com/page/vospalitelnye-zabolevanija-glaz
Неврит зрительного нерва: симптомы, причины, что делать, лечение, профилактика

Болезни зрительного нерва существенно отличаются от патологий самого глаза (ирита, глаукомы, катаракты и т.д.). При этих состояниях нарушается формирование и передача импульса к мозгу.
Их симптомы могут возникать у людей, которые никогда не имели проблем с цветовосприятием или остротой зрения. Отличительной чертой также является быстрое развитие и завершение острого периода.
Наиболее часто, зрительный путь поражает воспалительный процесс – неврит.
Для понимания симптомов и принципов диагностики, необходимо знать основы анатомии глазного яблока и зрительного нерва.
Строение глаза и зрительного нерва
Чтобы человек смог что-либо увидеть, свет, который отражается от всех предметов окружающего мира, должен попасть на рецепторы зрительного нерва (колбочки и палочки). Однако перед этим, он проходит через несколько структур глаза. Перечислим их, начиная с самой поверхностной:
- Конъюнктива – тонкая оболочка, которая покрывает веки и наружную поверхность глаза. Не имеет большого значения в передаче света, однако инфекционные процессы (конъюнктивиты) с нее могут переходить на нерв;
- Роговица – несколько выпуклая прозрачная пластинка, которая находится в передней части глаза. Лежит наиболее поверхностно (сразу под конъюнктивой);
- Зрачок и радужка – под роговицей находиться полость, заполненная жидкостью, а за ней радужка. Это часть имеет форму кольца. Отверстие внутри называется зрачком. Радужка может суживаться или расширяться, в зависимости от этого изменяется количество проходящего света;
- Хрусталик – это «линза» глаза, которая может менять свою форму с помощью ресничной мышцы (тела). Благодаря хрусталику, здоровый человек может одинаково четко видеть удаленные и ближние предметы;
- Стекловидное тело – желеобразная масса. Последняя структура, которая преломляет свет в глазу;
- Сетчатка – представлена палочками (отвечают за сумеречное зрение) и колбочками (воспринимают цвет). Это начальный отдел глазного нерва. Они формируют импульс и отправляют его дальше по зрительному пути.
Все эти структуры, в основном, питаются за счет сосудистой оболочки, которая располагается непосредственно за сетчаткой. Болезни частей глаза, которые проводят свет развиваются достаточно медленно и приводят к потере зрения только на поздних стадиях. Неврит протекает значительно быстрее и в первую очередь нарушает зрительную функцию.
Чтобы своевременно заподозрить воспаление глазного нерва, следует знать наиболее распространенные причины, которые могут приводить к этому состоянию
Причины
Неврит зрительного нерва может возникнуть только при наличии другой инфекционной патологии. Поэтому при диагностике, важно обратить на наличие у пациента следующих сопутствующих (или перенесенных в недавнем прошлом) болезней:
- Любых воспалительных процессов в глазу:
| Пораженная часть глаза | Название болезни |
| Радужка | Ирит |
| Радужка и ресничное тело | Иридоциклит |
| Сосудистая оболочка | Хориоидит |
| Роговица | Кератит |
| Наружная оболочка глаза | Конъюнктивит |
- Травм костей глазницы или их инфицирования (остеомиелитов и периоститов);
- Воспаления воздушных пазух (фронтита, сфеноидита, гайморита и т.д.);
- Тонзиллита;
- Различных хронических инфекций, вызванных специфическими микробами: нейросифилис, дифтерия, гонорея, сыпной тиф и другие;
- Инфекций оболочек и тканей мозга (энцефалита, энцефаломиелиты, любые менингиты и арахноидиты);
- Воспалительных процессов в полости рта (кариес, парадонтит и т.д.), которые также могут распространяться по клетчатке лица на зрительный нерв.
Очень характерно развитие болезни через несколько дней (4-7) после перенесенного гриппа или ОРВИ. Поэтому при появлении любых симптомов зрительного неврита, следует обратиться к доктору.
Симптомы
Первые признаки болезни развиваются неожиданно и могут быть проявляться по-разному – от снижения/потери зрения до боли в области глазницы. В зависимости от пораженной части зрительного пути и клинической картины выделяют две формы неврита:
- Ретробульбарную – поражен зрительный тракт после выхода из глазного яблока.
- Интрабульбарную – воспалительный процесс развился в начальном отрезке нерва, который находится в пределах глаза;
Следует отметить, что симптомы неврита зрительного нерва чаще возникают только с одной стороны.
Болезнь начинается всегда остро – первые признаки появляются в течение 1-2 дней и могут быстро прогрессировать. Чем больше повреждение глазного нерва – тем сильнее симптомы. Как правило, при интрабульбарной форме можно обнаружить следующие изменения в зрительной функции:
- Наличие скотом – самый характерный признак неврита, при котором у пациента появляются слепые пятна в поле зрения (преимущественно в центре). Например, больной может видеть одним глазом все предметы окружающей обстановки, за исключением тех, которые находятся непосредственно перед ним;
- Снижение остроты (миопия) – наблюдается у каждого второго пациента. Чаще миопия выражена незначительно – зрение уменьшается на 0,5-2 диоптрия. Однако при повреждении всей толщи нерва, глаз полностью утрачивает зрение. Слепота может быть обратимой или необратимой, в зависимости от своевременности лечения и агрессивности инфекции;
- Нарушение «сумеречного» зрения – глаза здорового человека начинают различать предметы в темноте через 40-60 секунд. При наличии неврита, на стороне поражения адаптация зрения занимает не менее 3-х минут;
- Изменение цветовосприятия – больной может утрачивать способность видеть некоторые цвета. Также при раздражении нерва, могут возникать цветные размытые пятна в поле зрения.
Интрабульбарный неврит, в среднем, протекает от 3-х до 6-ти недель. Его исход может быть различным – от полного восстановления функции глаза до односторонней слепоты. Снизить вероятность неблагоприятного исхода можно с помощью адекватной и своевременной терапии.
Симптомы ретробульбарной формы
Этот неврит встречается несколько реже, чем интрабульбарная форма. Так как нерв лежит свободно в полости черепа (не считая окружающей клетчатки), инфекция может распространяться в двух направлениях: по наружной поверхности (периферически) и по внутренней (аксиально). Наиболее неблагоприятный случай, когда поражается весь поперечник глазного нерва.
В зависимости от расположения инфекции, будут отличаться симптомы болезни:
| Вид ретробульбарного неврита | Где располагается инфекция? | Характерные симптомы |
| Аксиальный | В центре зрительного нерва |
|
| Периферический | На наружных волокнах нерва |
|
| Трансверсальный (поперечный) | Воспалительный процесс развивается во всей толще нервного ствола | Сочетает признаки аксиального и периферического видов. |
Благодаря характерным симптомам, можно предположить диагноз неврита глазного нерва. Однако для его подтверждения необходима дополнительная диагностика, которая позволит уточнить наличие инфекции и ее расположение.
Диагностика
Лабораторные способы диагностики не имеют принципиального значения при глазных болезнях. В клиническом анализе крови (ОАК) может быть увеличено количество WBC/лейкоцитов – больше 9*109/литре.
Также возможно ускорение СОЭ больше 15 мм/сек. Однако эти изменения свидетельствуют только о наличии воспаления и не указывают на его расположение и причину.
Анализы мочи, кала и венозной крови, как правило, остаются в норме.
Наиболее информативными являются специальные офтальмологические методы, которые позволяют поставить диагноз интрабульбарного неврита в ранние сроки. К ним относятся:
- Офтальмоскопия – способ, не требующий специальной аппаратуры. Исследование выполняется в темной комнате, где доктор осматривает глазное дно пациента через зрачок, с помощью увеличительной линзы. Благодаря методу, можно изучить начальный отдел глазного нерва – зрительный дик. При неврите, он будет отечным, гиперемированным (покрасневшим), возможны точечные кровоизлияния;
- Флюоресцентная ангиография – этот метод позволяет уточнить, полностью или частично поражен зрительный диск. В процессе исследования, больному вводят специальное вещество в вену, которое «подсветит» сосуды дна глаза, после чего, доктор оценивает их с помощью специального аппарата (фундус-камеры). Ангиография применяется только в крупных/частных клиниках, так как способ достаточно дорогой. Средняя цена – около 3000 руб.
Вышеперечисленные методы не информативны при ретробульбарном неврите, так как поражен не зрительный диск, а участок нерва после выхода из глаза. Изменения в диске наблюдаются только к 5-й неделе. Диагноз ставится по жалобам и при исключении других болезней глаза.
Как отличить токсическую невропатию от неврита
Эти две болезни очень похожи между собой по симптомам, однако отличаются по тактике лечения и прогнозу. Чтобы назначить эффективную терапию, следует поставить правильный диагноз, как можно раньше. Для этого нужно проанализировать следующие нюансы:
- Причина заболевания – в развитии неврита всегда основную роль играют вирусы или микробы. Токсическая невропатия чаще всего появляется из-за воздействия метилового спирта или большого количества 40-градусного алкоголя (более 1,5 л). Также к возможным причинам относятся:
- Отравление тяжелыми металлами или их солями (свинцом, сурьмой, ртутью);
- Передозировка/индивидуальная непереносимость некоторых лекарств: НПВСов (Аспирин, Ибупрофен, Кеторолак и т.д.), синтетических антибиотиков (Сульфадиметоксин, Сульфацетемид) и сердечных гликозидов (Дигоксин, Строфантин);
- Отравление испарениями фенолформальдегидных смол (содержатся в обычных сигаретах и курительных смесях).
- Поражение глаз – если для неврита характерен процесс в одном глазу, то токсины повреждают нервы с двух сторон;
- Реакция зрачков – при токсическом поражении, мышца, которая находится в радужке, перестает работать. Поэтому зрачок у таких больных остается расширенным, даже при ярком свете;
- Состояние дна глаза и зрительного нерва – как правило, при офтальмоскопии не выявляется каких-либо нарушений. Происходит истончение и разрушение нерва, после выхода из глаза;
- Эффект от лечения – если был поставлен диагноз «неврит» и начата его терапия, она не окажет никакого действия на функцию зрения.
Используя вышеперечисленные признаки, можно определить токсическую невропатию. Главный принцип ее лечения – устранение повреждающего фактора (алкоголя, металла, лекарства) и выведение его из организма. После этого, стимулируют работу нерва и его кровообращение с помощью таких препаратов, как Нейромидин, Трентал, Актовегин и т.д.
В большинстве случаев, изменения зрения становятся необратимыми и эффект от лечения заключается в улучшении общего состояния.
В первую очередь, следует устранить причину заболевания – инфекцию зрительного нерва. Терапия зависит от микроорганизма, который вызвал болезнь. Если это вирус, необходимо назначение противовирусных препаратов (рекомендован Амиксин), при наличии микроба – применяется антибиотик.
К сожалению, обнаружить причину неврита, в большинстве случаев, невозможно. Поэтому всем больным назначают антибактериальный препарат, который действует на большое количество разных микроорганизмов.
Как правило, это комбинированный пенициллин (Амоксиклав) или цефалоспорин (Цефтриаксон).
Помимо этого, стандартная схема лечения неврита зрительного нерва включает:
| Группа препарата | Зачем назначают? | Как применяют? | Наиболее распространенные представители |
| Глюкокортикостероиды | Используются для уменьшения воспалительных реакций: отека нерва/зрительного диска и повреждающих процессов. |
Если у пациента ретробульбарный неврит, возможно местное введение гормонов – с помощью специального шприца в клетчатку позади глаза. При интрабульбарной форме, преимущественно используются глюкокортикостероиды общего действия. |
Дексаметазон; Гидрокортизон; Метилпреднизоло. |
| Дезинтоксикационные препараты | Применяются в виде внутривенных вливаний (капельниц) |
Гемодез; Реополиглюкин. |
|
| Витамины | Улучшают обмен веществ в нервной ткани. Незначительно стимулируют передачу нервных импульсов. | В стационаре применяются, как правило, в виде внутримышечных уколов. На амбулаторном этапе можно использовать таблетированные формы. |
РР (никотиновая кислота); В1(тиамин); В6 (пиридоксин); Нейробион – комбинированный препарат. |
| Лекарства, улучшающие микрциркуляцию | Улучшают питание нервной ткани | Используются, преимущественно, после острого периода болезни при выраженном снижении зрительных функций. |
Трентал; Ницерголин; Актовегин. |
Также, терапия может дополняться препаратами, которые улучшают передачу импульса по нервам. К ним относятся: Нейромидин, Нивалин и т.д. Следует отметить, что принять решение о необходимость такого лечения может только врач-невролог.
Помимо медикаментозного лечения возможно назначение физиотерапии. Необходимость в ней может возникнуть при выраженном нарушении зрения после болезни. Самые распространенные способы это магнито- и электротерапия, лазерная стимуляция глаза.
Профилактика
Так как поражение нерва возникает только при наличии других болезней, единственной мерой профилактики неврита является своевременное лечение инфекций. Особое внимание следует уделить глазным заболеваниям, которые нередко распространяются по окружающим тканям к нервному стволу или зрительному диску.
Неврит зрительного нерва может приводить к необратимому снижению функций глаза или односторонней слепоте. Предотвратить эти состояния с высокой вероятностью, можно своевременно обратившись к доктору, заподозрив характерные симптомы.
В медицинском учреждении, будет дополнительно проведено обследование, которое позволит поставить окончательный диагноз.
После этого назначается комплексное лечение из нескольких групп препаратов на 4-6 недель и, при необходимости физиотерапевтические процедуры.
Источник: http://zdravotvet.ru/nevrit-zritelnogo-nerva-simptomy-prichiny-chto-delat-lechenie-profilaktika/