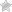Болезнь Коатса
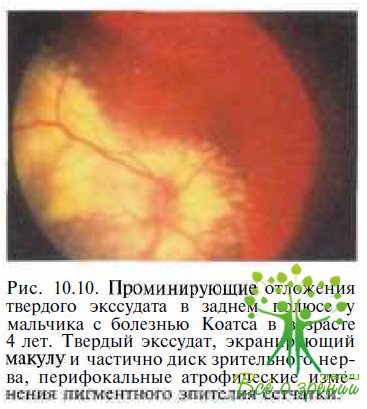
Болезнь Коатса – это наследственная патология, характеризующаяся полиморфными изменениями сосудов сетчатки в сочетании с массивной интра- и субретинальной экссудацией.
Клиническая симптоматика представлена лейкокорией, снижением остроты зрения, появлением «тумана», «ярких вспышек» или специфических узоров перед глазами. Диагностика базируется на проведении офтальмоскопии, УЗИ глаза, ОКТ, патоморфологического исследования, КТ головы, ангиографии, периметрии, визометрии.
Терапевтическая тактика включает применение лазерной коагуляции, криотерапии, экстрасклерального пломбирования. На IV стадии показана энуклеация.
Болезнь Коатса (телеангиэктазия сетчатки, экссудативный ретинит) относится к числу орфанных заболеваний. Первым патологию диагностировал В. А. Брейли в 1876 году. Английский ученый Г. Коатс в 1908 году описал морфологические формы болезни.
Общая распространенность телеангиэктазии внутренней оболочки в структуре глазных патологий составляет 1:100 000. Согласно статистическим данным, экссудативный ретинит чаще встречается среди лиц мужского пола.
В большинстве случаев заболевание диагностируют при достижении ребенком семи лет, однако описаны случаи, когда клинические проявления дебютировали в преклонном возрасте. Вероятность развития рецидивов при адекватном лечении составляет 40%.
Причины болезни Коатса
Этиология заболевания до конца не изучена. Выявление патологии у близких родственников позволяет предположить наследственную природу болезни Коатса. Ввиду низкой распространенности ретинита установить тип пораженного гена и характер наследования не удалось.
Телеангиэктазия сетчатки может возникать изолированно или на фоне генетических аномалий: болезни Альпорта, синдрома Корнелии де Ланге, прогрессирующей лицевой гемиатрофии, черепно-лицевой дисморфии.
Развитию патологии способствует воздействие тератогенных факторов (ионизирующее излучение, потребление алкогольных напитков и наркотических средств), вирусов краснухи, опоясывающего герпеса, токсоплазмы в период беременности.
Патогенез
В механизме развития болезни ведущую роль отводят поражению эндотелиоцитов гемато-ретинального барьера. Из-за патологии строения сосудистой стенки возникают периодические кровоизлияния. В толще сетчатой оболочки и субретинальном пространстве скапливаются кристаллы холестерина и липидосодержащие макрофаги.
Организация экссудата и (в большей мере) кровяных сгустков вначале становится причиной утолщения оболочки, а в дальнейшем провоцирует массивную экссудативную отслойку. Генетические мутации, приводящие к возникновению патологии, не установлены.
Учеными изучается патогенетическая роль нарастания титра фактора роста фибробластов в крови в развитии телеангиэктазии сетчатки.
В основу классификации, предложенной Г. Коатсом, лег характер изменения сосудов (без сосудистых изменений, с аномалиями сосудов, с обширными артериовенозными мальформациями) и особенности экссудации. С клинической точки зрения в отечественной офтальмологии выделяют следующие стадии заболевания :
- I – начальная. На Іа стадии выявляются сосудистые мальформации и небольшие рассеянные очаги повышенной плотности на периферии или заднем полюсе. При Іb стадии мальформации и экссудаты определяются как на периферии, так и в макулярной зоне.
- II – развитая. ІІа стадия характеризуется повышенной экссудацией в заднем полюсе, признаками экссудативной отслойки, размер которой составляет не более 2 квадрантов. На ІІb стадии визуализируются опухолеобразные депозиты, субтотальная отслойка протяженностью в 2-3 квадранта.
- III – далеко зашедшая. ІІІа стадия – образуется тотальная форма отслойки, отмечается формирование субретинальных мембран. На ІІІb стадии наблюдаются объективные признаки поражения увеального тракта, помутнения хрусталика, неоваскуляризации радужки.
- IV – терминальная. IVа стадия отличается развитием вторичной неоваскулярной глаукомы. Для IVb стадии характерна субатрофия глазного яблока (фтизис).
Симптомы болезни Коатса
Экссудативный ретинит характеризуется односторонним поражением органа зрения. Симптоматика заболевания развивается в течение первых 10 лет жизни. Пик клинических проявлений наступает в 6-8 лет. Редко первые признаки выявляются в неонатальном периоде.
Специфическое проявление болезни – аномальный рефлекс сетчатой оболочки белого цвета (лейкокория). Снижение остроты зрения длительное время может оставаться незамеченным для пациентов из-за медленного прогрессирования патологии. Первые симптомы представлены появлением «тумана» или «пелены» перед глазами.
Клиника наиболее выражена при закрытии здорового глаза.
При продолжительном течении ретинита Коатса отмечается нарушение глубинного и пространственного восприятия объекта. Больные отмечают появление ярких вспышек света или округлых помутнений перед глазами. Зрительная дисфункция начинается с верхних отделов поля зрения, что обусловлено скоплением крови в нижней части.
Кровяные сгустки, экссудат, участки отслоения сетчатки механически взаимодействуют с рецепторным аппаратом оболочки. Это приводит к появлению специфических «цветных узоров», которые пациенты могут принимать за зрительные галлюцинации. В раннем возрасте ребенка родители отмечают, что один глаз на фото, сделанном со вспышкой, имеет желтый цвет.
Болевой синдром появляется при массивных кровоизлияниях, которые потенцируют повышение внутриглазного давления.
Аномальное разрастание сосудов в задних отделах внутренней оболочки глазного яблока – распространенная причина развития вторичной глаукомы и помутнения хрусталика. Поражение сетчатки становится причиной ее истончения, отслойки, формирования множественных разрывов.
Из-за патологического изменения сосудов нередко возникают субретинальные кровоизлияния, гифема и гемофтальм. Частое проведение коагуляции при болезни Коатса провоцирует формирование макулярных тракций и складок. Превышение мощности лазерного воздействия лежит в основе развития глиоза макулы.
Высокий риск послеоперационных кровотечений обусловлен некротическими изменениями сосудистой стенки.
Диагностика
Для детального обследования пациента применяют физикальные и специальные методы диагностики. При визуальном осмотре выявляется диффузная гиперемия конъюнктивы, помутнение и сглаженность рисунка радужки. В комплекс офтальмологического обследования входит:
- Офтальмоскопия. Определяются извитые и расширенные сосуды внутренней оболочки, наиболее выраженные в периферических отделах. Видны участки кровоизлияний, зоны отслойки внутренней оболочки. Характерна отечность ДЗН, реже наблюдаются признаки его частичной атрофии.
- Периметрия. Исследование осуществляют периодически для контроля изменений зрительного поля. Расширение зоны поражения ведет к асимметрическому сужению поля зрения, появлению скотом, что говорит о прогрессирующем течении патологии.
- Визометрия. Позволяет диагностировать степень зрительной дисфункции. Результат пробы с мидриатиками отрицателен.
- Ангиография сетчатки. При дополнительном применении флюоресцеинового красителя визуализируются мальформации сосудов, зоны окклюзии звеньев микроциркуляторного русла, новообразованные артериовенозные шунты. Флюоресцентная ангиография проводится накануне оперативного вмешательства для определения участков, подлежащих коагуляции.
- Оптическая когерентная томография. Методика дает возможность выявить утолщение сетчатой оболочки, слой экссудата позади внутренней оболочки, измерить параметры диска зрительного нерва.
- УЗИ глаза. При ультразвуковом исследовании видны гиперэхогенные скопления позади стекловидного тела. Задняя акустическая тень отсутствует или слабо выражена. Определяются признаки гемофтальма и субретинальных кровоизлияний. Исследование назначается с целью дифференциации со злокачественными новообразованиями.
- КТ головы. При проведении компьютерной томографии в аксиальной проекции за стекловидным телом выявляется уплотнение, образованное скоплением экссудата белковой природы.
- Патоморфологическое исследование. При макроскопической диагностике обнаруживается отслойка сетчатки, наличие экссудата. Микроскопически видно утолщение сосудистой стенки, которое чередуется с истончением. Просвет сосудов расширен неравномерно. В состав экссудата входят кристаллы холестерина, макрофаги, пигментоциты, эритроциты, гемосидерин.
Дифференциальная диагностика осуществляется с ретинобластомой, злокачественной медуллоэпителиомой, болезнью Илза. Инструментальные методы не позволяют обнаружить видимые отличия между ретинитом и такими онкопатологиями как ретинобластома и медуллоэпителиома.
О наличии злокачественного новообразования свидетельствует повышение уровня нейронспецифической энолазы в крови и лактатдегидрогеназы в жидкости передней камеры.
В отличие от телеангиэктазии сетчатки при болезни Илза определяется преретинальный фиброз и рецидивирующие кровоизлияния в стекловидное тело, отсутствуют твердые экссудаты.
Лечение болезни Коатса
Тактика лечения определяется клинической стадией, возрастом пациента на момент манифестации болезни. Эффективность терапии наиболее высока при её раннем применении. Основные методы лечения включают:
- Лазерную коагуляцию сетчатки. Показана на Ia-IIa стадиях заболевания при условии, что зона поражения не превышает 240°. Лечение проводится курсами. Среднее количество курсов – 2-6 с интервалами по 3-4 месяца. Вначале назначают барьерную коагуляцию вокруг зон мальформаций. Далее коагулируют зону отслойки, нанося при этом 2-3 рада коагулятов. Если через 5-7 дней визуализируются дополнительные аномалии сосудов, показан еще сеанс процедуры.
- Криопексию сетчатки. Применяется в дополнение к лазерной коагуляции при локализации дефектов на периферии внутренней оболочки при Ia-IIa степени. При диагностике IIb-IIIa степени методика используется изолированно.
- Экстрасклеральное пломбирование. Доказана целесообразность назначения методики при развитии диффузной экссудативной отслойки сетчатки на IIb-IIIa стадии.
- Консервативную терапию. Показано применение лекарственных средств из группы ангиопротекторов, антиагрегантов.
При сохранении остроты зрения проводится плеоптическое лечение пораженного глаза при помощи лазерной стимуляции, цветоимпульсной терапии, рефлексотерапии. Осложненное течение патологии часто требует витрэктомии, иссечения субретинальных мембран.
Экссудат необходимо дренировать посредством трансретинального доступа. Тампонада осуществляется с использованием специального силиконового масла либо перфторуглерода. Параллельно выполняется эндодиатермия, коагуляция кровоточащих сосудов.
Энуклеация применяется только на терминальной стадии болезни Коатса в случае полной слепоты.
Прогноз и профилактика
Прогноз при болезни Коатса во многом зависит от тактики ведения пациента. Раннее проведение лазерной коагуляции сетчатки в 88% случаев позволяет сохранить зрительные функции, а в 70% – достичь их полной стабилизации. При пассивном наблюдении за больным в 94% случаев развивается слепота.
Профилактика глубокой зрительной депривации сводится к назначению дозированной окклюзии лучше видящего глаза. Пациентам с установленным диагнозом пигментного ретинита необходимо 1 раз в полгода проходить обследование у офтальмолога.
Регулярное нанесение коагулятов в области патологически измененных сосудов позволяет достигнуть ремиссии.
Источник: http://www.krasotaimedicina.ru/diseases/ophthalmology/Coats
7.1.Болезнь Коатса
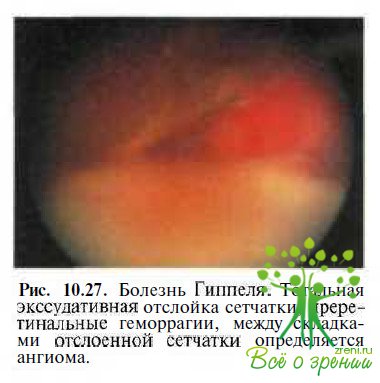 Ретинит Коатса (болезнь Коатса, экссудативно-геморрагический ретинит, ретинит Лебера-Коатса) – это идиопатическое заболевание, сопровождающееся формированием телеангиоэктазий и микроаневризм сосудов сетчатки с интраретинальными и субретинальными экссудатами [10]. По МКБ-10 В Международной классификации болезней 10-го пересмотра болезнь Коатса отнесена к другим болезням сетчатки [Н.35.0].
Ретинит Коатса (болезнь Коатса, экссудативно-геморрагический ретинит, ретинит Лебера-Коатса) – это идиопатическое заболевание, сопровождающееся формированием телеангиоэктазий и микроаневризм сосудов сетчатки с интраретинальными и субретинальными экссудатами [10]. По МКБ-10 В Международной классификации болезней 10-го пересмотра болезнь Коатса отнесена к другим болезням сетчатки [Н.35.0].
Историческая справка
Впервые болезнь была описана в 1908 году. В своей начальной классификации Коатс разделил новый синдром на 3 группы: 1) с массивным субретинальным экссудатом без сосудистых аномалий; 2) с массивным субретинальным экссудатом, многочисленными ретинальными сосудистыми аномалиями, интраретинальными геморрагиями; 3) с массивным субретинальным экссудатом и сильно выраженными ретинальными артериовенозными мальформациями [8]. Позднее Гиппель доказал, что третья группа относится к ретинальным ангиоматозам, что заставило Коатса исключить её из классификации. Несколько позднее (1912, 1915) Теодор Лебер описал заболевание с подобными сосудистыми аномалиями, но без массивных экссудативных изменений. Этот синдром был назван синдромом Лебера (множественные милиарные аневризмы) [4, 7]. В работе 1915 года Лебер предположил, что этот синдром может быть ранней стадией болезни Коатса. Это предположение было позже подкреплено работой А.В. Reese. Он описал клинический случай с множественными милиарными аневризмами Лебера, которые через длительный промежуток времени трансформировались в классический случай болезни Коатса [4, 6, 7]. Большинство ведущих офтальмологов классифицируют заболевание Лебера как раннюю или непрогрессирующую форму болезни Коатса [4, 6, 7]. Поэтому в литературе данное заболевание часто обозначается как болезнь Лебера-Коатса.
Эпидемиология
Установлено, что ретинит Коатса в 90% случаев – унилатеральное заболевание [56]. По данным M. Spitznas (1976), A.G. Morales (1965), двустороннее поражение отмечается лишь у 10% пациентов [20, 25]. Чаще, в 78% случаев болеют мужчины [5, 25]. Расовых и этнических предпочтений при ретините Коатса не выявлено. Диагностируется экссудативно-геморрагический ретинит как в 4-месячном возрасте, так и в 60-70 лет [6, 9]. Средний возраст проявления симптомов ретинита Коатса– 8-10 лет. Однако чаще всего заболевание диагностируется после 20 лет [20]. В работах J.S. Schuman (1985), F.P. Campbell (1976) описаны случаи сочетания болезни Коатса с пигментным ретинитом, а также с такими врождёнными аномалиями, как синдром Сеньора-Локана, Тюрнера и др. [7, 13, 22]. Часто при ретините Коатса определяются признаки перенесённого воспаления сосудистой оболочки. У взрослых людей болезнь Коатса может сопровождаться гиперхолестеринемией [2].
Этиология и патогенез
На сегодняшний день этиология ретинита Коатса остаётся неизвестной. Существуют различные теории развития экссудативно-геморрагического ретинита. Первоначальная теория, предложенная Коатсом, основана на гистологическом исследовании энуклеированных глаз. Автором было выявлено наличие мононуклеарного инфильтрата, что может свидетельствовать об инфекционном начале болезни.
Эта теория была поддержана Straub, Muller, Francois. Они предположили, что причиной болезни Коатса является токсоплазмоз [17]. Woods и Duke (1963) впервые отметили повышение уровня липидов в крови у пациентов с ретинитом Коатса [23, 29]. Кроме того, они также придерживались воспалительной теории развития заболевания.
Учитывая наличие атрофических хориоретинальных очагов у пациентов с ретинитом Коатса, они предположили, что причиной развития болезни является ранее перенесённое воспаление сосудистой оболочки [29]. Однако последующие исследования, а также неудачи противовоспалительной и гормональной терапий опровергли эти теории [17, 26, 27]. G. Imre (1962) предложил эндокринную теорию развития заболевания.
При обследовании пациентов с ретинитом Коатса им было выявлено увеличение концентрации адренокортикостероидов (увеличение 17-кетостероидов и 11-оксистероидов в моче пациентов), что свидетельствует о вовлечении в патологический процесс коры надпочечников [17]. В настоящее время наибольшее внимание уделяется сосудистой теории развития ретинита Коатса.
Новые исследования показали, что гистологически болезнь Коатса характеризуется заменой капилляров широкими каналами, расширением артериол и венул [2]. A.B. Reese (1956) наблюдал PAS-позитивную окраску основной мембраны эндотелия сосудов, что свидетельствует об утолщении субэндотелиального гомогенного полисахаридного слоя.
Это приводит к атрезии и окклюзии просвета сосудов и, как следствие, к сосудистой эктазии и формированию коллатералей. Большое количество PAS-позитивного экссудата определялось также в наружных слоях сетчатки и сочеталось с ее разрушением [2]. G.N.
Wisse (1957) предположил, что рост новообразованных сосудов и капилляров связан с активацией фактора роста эндотелия сосудов (VEGF) на фоне ретинальной гипоксии [28]. В литературе имеются данные об изучении наследственного фактора при болезни Коатса. Так в исследованиях, проведённых P. Genkova (1986) и G.L. Skuta (1987), ни один генетический дефект не был идентифицирован.
Однако цитогенетическое исследование детей с болезнью Коатса показало наличие перицентрической инверсии третьей хромосомы у одного ребёнка и частичную потерю 13 хромосомы у другого [14, 24]. После описания клинического случая ретинита Коатса у ребёнка 4 месяцев было выдвинуто предположение о врождённом характере болезни [4, 7].
Несмотря на проводимые исследования, данные о патогенезе ретинита Коатса до сих пор носят противоречивый характер. T.C. Farkas, A.M. Potts, C. Boone, оценивая собственные гистологические исследования, неопределённо указали, что «какие-то сосудистые изменения» первичны.
Эти изменения вызывают утолщение, гиалини-зацию сосудов, а также потерю эндотелиальных клеток сосудистой стенки, что приводит к нарушению внутреннего гематоретинального барьера. Всё это может способствовать формированию телеангиоэктазий, аневризм, а в дальнейшем – интра- и субретинальной экссудации, геморрагиям, отёку сетчатки. Вследствие этого развивается дегенерация слоя нервных волокон сетчатки, приводящая к формированию субретинального фиброза [10, 12]. Субретинальный фиброз вместе с экссудацией липидов в дальнейшем ведёт к отслойке сетчатки [18].
Профилактика
Профилактики ретинита Коатса не существует.
Классификация
Общепринятой классификации ретинита Коатса нет. Во многих существующих классификациях ретинит Коатса, как правило, разделён в зависимости от возраста заболевших пациентов. Так, Л.А. Кацнельсон (1990) выделяет две формы болезни: • ювенильная форма, которая характеризуется развитием болезни в возрасте от 8 до 10 лет; • сенильная форма, при которой развитие заболевания происходит в возрасте 40-60 лет [2]. J.R. Duke, A.C. Woods (1963) предложили классификацию, в которой также выделили подростковую (ювенильную) форму ретинита Коатса – развивается до 16 лет, взрослую форму (сенильную) – старше 16 лет [29]. Наиболее удачной является классификация A.G. Morales (1965), в которой выделяют 5 стадий ретинита Коатса: 1 стадия – только телеангиоэктазии; 2А стадия – телеангиоэктазии, экстрафовеолярно твёрдые экссудаты; 2В стадия – твёрдые экссудаты в фовеа; 3А стадия – локальная отслойка сетчатки; 3В стадия – тотальная отслойка сетчатки; 4 стадия – тотальная отслойка сетчатки, вторичная неоваскулярная глаукома; 5 стадия – субатрофия глазного яблока. Эта классификация удобна в работе и позволяет определить тактику лечения и прогноз для зрения в зависимости от стадии заболевания [20].
Диагностика
Диагностика ретинита Коатса на ранних стадиях основана на данных офтальмоскопии и флюоресцентной ангиографии. Офтальмоскопически выявляются массивные отложения суб- и интраретинального экссудата, геморрагии, телеангиоэктазии, микроаневризмы (рис. 7.1.1).
В случаях, когда преобладают вторичные экссудативные изменения (отёк, массивные отложения твёрдых экссудатов, кровоизлияния), основное значение в диагностике ретинита Коатса отводится флюоресцентной ангиографии.
На флюоресцентных ангиограммах чётко определяются аномалии капилляров: расширение, неравномерность калибра, микроаневризмы, извилистость капиллярной сети, зоны отсутствия капиллярной перфузии, которые связаны с аномальными сосудами (рис. 7.1.2А), а также просачивание из аномальных сосудов (рис. 7.1.
2Б), отложения твердых экссудатов и геморрагии.
В случаях полной осложнённой катаракты, в детской практике, при стадиях ретинита Коатса 3Б, 4, 5 для уточнения диагноза и проведения дифференциальной диагностики с другими заболеваниями, которые сопровождаются аналогичными проявлениями, применяются дополнительные методы диагностического исследования (ультразвуковое сканирование, компьютерная томография, магнитно-резонансная томография и допплерография).
Клиническая картина
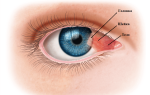
В начальной стадии ретинит Коатса протекает чаще всего бессимптомно и диагностируется случайно при осмотрах офтальмолога. В этот период пациенты иногда могут предъявлять жалобы на постепенное снижение зрения, появление пятен перед глазом и метаморфопсии. При 2, 3А стадиях ретинита Коатса частыми жалобами являются: снижение зрения, косоглазие, лейкокория. У взрослых ретинит Коатса не сопровождается косоглазием, но в остальном и клиническая картина, и течение болезни не отличаются от ювенильной формы. Взрослая форма заболевания часто ассоциирована с гиперхолестеринемией, что не наблюдается при ювенильной форме. Основным симптомом болезни Коатса является массивное отложение интра- и субретинального экссудата в области пораженных сосудов и в макуле. Офтальмоскопически на периферии и в центральных отделах, кроме массивных отложений твёрдого экссудата, также выявляются отёк сетчатки, сосудистые аномалии: расширенные артериолы, капилляры, венулы, микро- и макроаневризмы, артериовенозные шунты, ретинальные, субретинальные и витреальные геморрагии. Чаще сосудистые аномалии локализуются в нижне-височном квадранте сетчатки между экватором и зубчатой линией [1] (рис. 7.1.3). Клинические проявления ретинита Коатса очень вариабельны – от минимальных сосудистых нарушений со слабой экссудацией площадью меньше одного квадранта до массивной экссудации с выраженными сосудистыми мальформациями, занимающими 3-4 квадранта [3]. При прогрессировании ретинита Коатса появляются изменения в макулярной области: отёк, отложения твёрдого экссудата, геморрагии (рис. 7.1.4.). При длительном течении болезни и отсутствии лечения возможно развитие экссудативной отслойки сетчатки, которая является результатом экссудации из изменённых сосудов сетчатки и массивного отложения твёрдого экссудата. По данным И.М. Мосина (1997), у 96% детей с ретинитом Коатса, не получавших лечение, в течение 6 лет развиваются тотальная отслойка сетчатки, увеит, осложнённая катаракта. В дальнейшем при отсутствии лечения у 57-75% диагностируется вторичная неоваскулярная глаукома [3].
Осложнения
Осложнениями ретинита Коатса являются: экссудативная отслойка сетчатки, вторичная неоваскулярная глаукома, увеит, осложнённая катаракта, субатрофия глазного яблока.
Лечение
Целью лечения ретинита Коатса является облитерация патологических сосудов, а также профилактика прогрессирования отслойки сетчатки и вторичных осложнений (вторичная неоваскулярная глаукома, субатрофия глазного яблока). Попытки консервативного лечения ретинита Коатса (кортикостероиды, антибиотики) не увенчались успехом [4, 17, 26-28]. В 1943 году J.S. Guyton и F.H.
Mc Govern впервые применили транссклеральную диатермокоагуляцию аномальных сосудов при ретините Коатса и получили хороший результат [15]. В дальнейшем эту методику с успехом применяли Rubino, Reese, Brini. Несколько позже Paufique, Reese, Etienne (1950) сообщили о применении рентгеновского излучения в лечении ретинита Коатса.
Однако недостаточный лечебный эффект рентгеновского излучения и риск осложнений помешали широкому внедрению и распространению этого метода лечения [16]. В 1960 году G. Meyer-Schwickerath и K.J. Pesch предложили метод лазеркоагуляции в лечении болезни Коатса. Излечение ретинита при лазеркоагуляции достигало 80% случаев в зависимости от стадии болезни.
С этого времени фотокоагуляция становится методом выбора при лечении ретинита Коатса. Позже в литературе появился целый ряд работ, посвящённый использованию лазеркоагуляции для лечения и стабилизации болезни. Так в 1974 году Egerer сообщил о результатах лечения пациентов с ретинитом Коатса ксенон-аргоновой коагуляцией и криотерапией самостоятельно или в комбинации.
При применении комбинированного метода лечения (фотокоагуляция и криотерапия) в 100% случаев получено полное разрешение болезни. Также авторами выявлена зависимость между площадью поражения (количество поражённых квадрантов сетчатки) и результатом лечения. Наилучший эффект был получен при патологических изменениях 1-2 квадрантов сетчатки [11].
В исследованиях Pauleikhoff также показана высокая эффективность (полное рубцевание сосудистых повреждений и резорбция экссудатов) лазеркоагуляции (52,1% случаев) и криотерапии (67,3% случаев) в лечении 2 стадии ретинита Коатса при отсутствии экссудативной отслойки сетчатки. В случаях наличия экссудативной отслойки сетчатки (3 стадия) эффективность лечения снижалась до 33% [21].
Следует подчеркнуть, что лечение ретинита Коатса наиболее перспективно на 1, 2 стадиях болезни. Прогноз лечения зависит не только от стадии болезни, но и от распространенности процесса. Лучшие результаты лазеркоагуляции получены при поражении 1-2 квадрантов глазного дна. При вовлечении в процесс более 2 квадрантов рекомендована криотерапия.
При наличии экссудативной отслойки сетчатки, неоваскулярной глаукомы (стадии 3Б, 4) рекомендуется проведение витрэктомии с эндолазеркоагуляцией или криотерапией аномальных сосудов [18, 19]. Лазеркоагуляция сетчатки при ретините Коатса применяется в 1-3А стадиях (оптимально 1-2 стадии) заболевания и проводится с использованием коагулирующих лазеров с длиной волны 532-810 нм.
Первым этапом целесообразно проводить отграничительную (барьерную) лазеркоагуляцию в 3-5 рядов вокруг зон с сосудистыми аномалиями или по краю локальной отслойки сетчатки с целью создания искусственного барьера для профилактики прогрессирования выявленных изменений (рис. 7.1.5). Вторым этапом проводится прямая коагуляция зон сосудистых аномалий.
Временной интервал между этапами лечения составляет 2-7 дней. При наличии макулярного отёка рекомендована коагуляция зон телеангиоэктазий и при необходимости барраж макулярной области (рис. 7.1.6).
Методика операций
Лазеркоагуляцию выполняют под местной инстилляционной анестезией 0,4% раствором инокаина (0,5% раствор алкаина). Обязательным условием проведения лазеркоагуляции является наличие медикаментозного мидриаза, который достигается трёхкратными инстилляциями 1% раствора мидриацила. Операция проводится с использованием контактной линзы панфундус или трехзеркальной линзы Гольдмана. Техника отграничительной лазеркоагуляции сетчатки При отграничительной коагуляции используется пятно большой площади (S) 250-500 мкм, мощность излучения (P) составляет 130-200 мВт, экспозиция (t) – 0,1-0,3 с, количество коагулятов зависит от площади поражения (рис. 7.1.7).
Техника прямой лазеркоагуляции зон сосудистых аномалий
При прямой коагуляции зон сосудистых аномалий используем пятно большой площади – 300-500-1000 мкм, большую мощность излучения – 350-650 мВт и экспозицию – 0,2-0,5 с, количество коагулятов зависит от площади поражения (рис. 7.1.8).
Техника лазеркоагуляции зон телеангиоэктазий
Проводится коагуляция в проекции телеангиоэктазий под контролем флюоресцентной ангиографии. Параметры лазерного воздействия: размер пятна – 100-150 мкм, мощность – 130-200 мВт, экспозиция – 0,1-0,2 с, количество коагулятов зависит от площади поражения (рис. 7.1.9).
Техника барража макулярной области
Источник: http://www.eyepress.ru/article.aspx?23558
Что такое ретинит глаза? Симптомы и лечение заболевания
Ретинит глаза – воспалительное заболевание сетчатки, которое в изолированных проявлениях встречается в единичных случаях.
Чаще всего при ретините поражается еще и сосудистая система глаза.
Что такое ретинит глаза?
Сетчатка – тончайшая светочувствительная ткань (толщиной примерно 16 миллиметра), которая выполняет две функции: обеспечение периферического и центрального зрения.
Это обусловлено наличием в сетчатке фоторецепторов, которые из-за своего внешнего вида носят соответствующие названия «палочки» и «колбочки».
Нервных же окончаний в сетчатке нет, поэтому при развитии заболевания, которое распространяется на такие фоторецепторы, боли у пациента отсутствуют.
При ретинитах одновременно происходит и воспаление хориоидеи (сосудистой оболочки глаза), поэтому в офтальмологии более распространено название «ретинохориоидит».
В силу того, что при заболевании происходят патологические процессы в тканях сетчатки, приводящие к ее разрушению, пациент может частично потерять качество зрения, которое невозможно восстановить даже после успешного лечения.
В отличие от многих других офтальмологических недугов, при ретините отсутствует болевой синдром, но зато проявляется ряд других характерных признаков:
- снижение остроты зрения пораженного глаза;
- появление дефектов поля зрения, которые выражаются в развитии «туннельного зрения» и образования слепых зон (такой симптом наблюдается не всегда);
- нарушение адекватного восприятия цветов;
- снижение остроты зрения в темное время суток («куриная слепота»);
- световые дефекты в виде молний и вспышек перед глазами (фотопсия);
- обозреваемые предметы выглядят размытыми и искаженными.
В процессе прогрессирования болезни на пораженных областях сетчатки образуется рубцовая ткань, что приводит к снижению качества зрения без возможности его последующего восстановления.
Воспалительные процессы при отсутствии лечения могут перейти на любые другие ткани глаза, и в итоге любое, даже самое эффективное лечение будет безрезультатным или крайне затруднительным.
Причины заболевания
Ретинит появляется при следующих заболеваниях:
- ревматизм;
- инфекционные заболевания;
- аллергические процессы и реакции организма;
- цитомегаловирус;
- сифилис;
- герпес;
- лейкозы;
- сахарный диабет и другие эндокринные заболевания.
Также ретинит может развиться из-за наследственной предрасположенности, вследствие травм и в результате интоксикаций различного характера.
Иногда на развитие заболевания может повлиять тот факт, что человек долгое время подвергается ионизирующему излучению.
Нередко к таким воспалительным процессам приводят нарушения иммунной системы тканей глаза – это распространенное последствие ревматологических заболеваний.
Как происходит лечение?
В любом случае применяется массивная противовоспалительная терапия, которая заключается в местном и системном применении глюкокортикостероидов.
Это способствует уменьшению площади воспалений сетчатки и снижает степень повреждений.
Когда первичная стадия лечения завершается, назначаются препараты, способствующие улучшению обменных процессов в сетчатке. Медикаментозное лечение сочетается с физиотерапевтическими процедурами.
В основном схема лечения ретинитов любого типа выглядит следующим образом:
- Пациенту назначаются антибактериальные препараты, которые подбираются с учетом чувствительности к ним инфекций-возбудителей воспалительных процессов.
- Далее используются противовирусные препараты (в большинстве случаев это ацикловир и ганцикловир).
- Курс лечения глюкокортикостероидами путем введения в глаз и перорально.
- Инъекционное введение таких ферментных препаратов, как фибринолизин или гемаза (способствуют рассасыванию воспалительных очагов).
Также в процессе лечения используют дицинон, дицинон, аскорутин и аскорбиновую кислоту – они способствуют укреплению стенок сосудов.
Каждый из них имеет свои особенности и требует определенного подхода.
Пигментный ретинит
Это дистрофическая разновидность заболевания, при которой воспалительные процессы отсутствуют, и несмотря на это патологию все же относят к ретинитам.
Пигментный ретинит является наследственным дегенеративным нарушением в тканях сетчатки, что чаще всего обусловлено аномалиями в строении фоторецепторов.
Патология опасна тем, что при развитии заболевания пагубные процесс распространяются на колбочки и палочки, которые разрушаются, и как результат – утрачивается зрение вплоть до полной его потери.
Современная медицина пока не может предложить эффективных способов лечения такого недуга.
И, несмотря на то, что уже несколько десятилетий разрабатываются и тестируются разные методы лечения пигментного ретинита, удалось найти способы лишь приостановить развитие болезни, но не устранить ее полностью.
Ретинит Коатса
Это один из самых редких видов заболевания, при запущенных формах которого возможна как полная, так и частичная потеря зрения.
Диагностировать такую форму проще в сего в детском и подростковом возрасте, более чем в половине случаев ретинит Коатса поражает представителей мужского пола.
Заболевание проявляется следующим образом:
- В сетчатке образуются ватообразные очаги, не имеющие строгих границ.
- Могут наблюдаться прерывающиеся сосуды, концентрирующиеся рядом с диском зрительного нерва или «желтым пятном».
- Зрение пациента затуманивается.
- Возможно появление перед глазами световых помех в виде вспышек.
- В сетчатке начинает откладываться холестерин.
В ходе болезни на одном глазу может развиваться несколько очагов.
А если они расположены достаточно близко друг к другу и быстро разрастаются – они могут сливаться в более обширные общие зоны поражения.
При лечении усилия врачей направленный на остановку разрастания очагов заболевания за счет спаек патологических сосудов.
Это может достигаться путем витреоретинальных операций, посредством лазерной коагуляции или криокоагуляции.
Цитомегаловирусный ретинит
Цитомегаловирусный ретинит развивается медленнее остальных и характерна для пациентов-носителей ВИЧ-инфекции, но может возникать и на фоне других иммунодефицитных состояний.
Ретинальный очаг начинает формироваться на глазном дне, но со временем разрастается по всей сетчатке, что впоследствии приводит к ее отслоению.
Прогнозировать, в каком направлении будут разрастаться очаги – невозможно, также затруднительно предугадать, в каком именно участке сетчатки может начаться болезнь.
Основа лечения такой формы – применение противовирусных препаратов.
Такой ретинит требует постоянного наблюдения пациента у врача на протяжении всего хода лечения. После первых трех недель курса очаги воспалений начинают рубцеваться.
Это сигнал к тому, что настало время начинать поддерживающую терапию. В этот период пациенту назначаются фоскарнет натрия, дексаметазон и ганцикловир.
Последний вводится в стекловидное тело пораженного глаза в виде импланта, который со временем рассасывается, и препарат впитывается в непосредственной близости от очагов воспаления.
Лечение может быть длительным и должно продолжаться вплоть до полного устранения симптоматики.
Диагностика заболевания
Первичное выявление ретинита заключается в проверке зрительных функций:
- восприятие цветов и их оттенков;
- острота и качество зрения;
- функциональные способности центральной части сетчатки.
В ходе исследования производится осмотр глазного дна с предшествующим расширением зрачков (для этого закапываются расширительные капли).
Это позволяет оценить, насколько сильно поражена сетчатка и как распространяются патологические процессы.
Параллельно с этим пациент сдает анализы крови для выявления возможного вируса, который возбуждает такое патологическое состояния.
Для этого берутся пробы ткани сетчатки и стекловидного тела (такой материал в микроскопических количествах отсекается хирургическим путем).
Если есть подозрения на то, что ретинит возник в результате сбоев иммунной системы глаза, требуется дополнительно сдать анализы крови для лабораторных исследований.
При необходимости выполняются электрофизиологические исследования, которые помогают с высокой точностью определить отклонения в функциональных способностях сетчатки.
Также для выяснения степени тяжести воспалительного процесса производится контрастное исследование сосудистой системы глазного дна и оптическая когерентная томография.
вторая процедура предназначена исключительно для детализированного представления информации о структурных изменениях тканей сетчатки.
Источник: https://zrenie1.com/bolezni/retinit-glaza.html
Болезнь Коатса (ретинит)
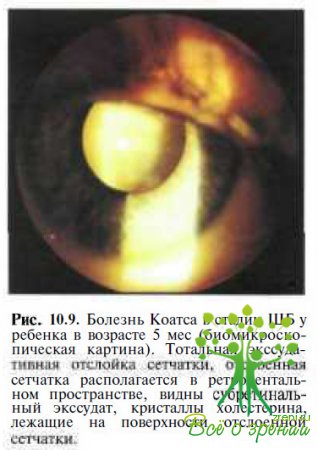
Болезнь Коатса относится к идиопатическим заболеваниям, которые сопровождаются полиморфным изменением сосудов и капилляров, расположенных в сетчатой оболочке. Дефекты эти в основном находятся в периферической зоне.
Ретинит Коатса является пигментным типом дефектов сетчатой оболочки. Он чаще встречается у мальчиков подросткового и детского возраста.
В исследованиях, касающихся эпидемиологии заболевания, не было установлено расовых или этнических предрасполагающих факторов.
Причины
Развитие болезни Коатса связано с наследственными мутациями в генах, которые вызывают детерминированные аномалии. Для последних стадий ретинита Коатса характерно развитие отслойки сетчатки. Нередко болезнь Коатса не имеет тенденции к прогрессии, но в 20% случаев возникают серьезные осложнения.
Симптомы и стадии ретинита
В основе классификации болезни Коатса лежит возрастной критерий (зависит от возраста, в котором возникли начальные проявления ретинита). Согласно этому выделяют ювенальную форму (5-10 лет), сенильную форму, которая является довольно редкой. Последняя форма ретинита характеризуется поздним появлением первых симптомов, отложением холестерина помимо твердого экссудата.
Согласно стадиям заболевания выделяют следующие разновидности болезни Коатса:
- Начальная стадия часто протекает бессимптомно или же сопровождается неспецифическими признаками (искажение предметов, одностороннее появление пятен, краснота глаза, косоглазие). Чаще в этой стадии ретинит выявляют при плановом обследовании у офтальмолога. Врач обнаруживает в области глазного дна много небольших расширенных сосудов (микроаневризмы, телеангиэкстазии). При офтальмоскопии начальную стадию подразделяют на два подтипа: 1а, при котором выявляют большое количество небольших очагов твердого экссудата в периферической области глазного дна, 1б стадия сопровождается появлением твердого экссудата в центральной области, в том числе в макулярной зоне.
- Развитая стадия сопровождается значительным снижением зрительной функции. В области глазного дна доктор отмечает увеличение количества очагов твердого экссудата. Они склонны к слиянию, что сопровождается формированием туморообразного депозита (опухолеподобных образований). Мелкие сосуды расширяются и изменяются, они становятся похожи на красные бусы. В локальных областях сетчатки могут возникать хоны отслойки.
- При далеко зашедшей стадии зоны отслойки увеличиваются в размере, становятся пузыревидными. Также возникает воспалительная реакция в области сосудистой оболочки (увеит), катаракта и новообразование сосудов в радужной оболочке (рубеоз).
- Терминальная стадия болезни Коатса приводит к неоваскулярной глаукоме (4а стадия) и субатрофии глаза (4б стадия).
В раннем возрасте часто наблюдается тяжелое течение ретинита Коатса. При этом симптомы, начавшиеся в младенчестве, быстро нарастают. При таком течении ретинита к возрасту 5-6 лет формируется полная отслойка сетчатки и субатрофия глазного яблока.
Диагностика и лечение
Пациентам с подозрением на болезнь Коатса требуется выполнить ряд диагностических процедур:
- Биомикроскопия и нептямая офтальмоскопия. При этом врач тщательно изучает область глазного дна, оценивает наличие, количество и степень распространения очагов экссудации.
- При флуоресцентной ангиографии можно оценить наличие сосудистых аномалий, а также области сетчатки с нарушенным кровотоком.
- Периметрия необходима при оценки динамики ретинита.
- Оптическую когерентную томографию выполняют с целью детальной оценки очагов экссудации в макулярной зоне.
- УЗИ с цветной допплерографией, картированием, МРТ и КТ назначают в особых случаях, когда имеются туморообразные депозитивы. Это необходимо для дифференциальной диагностики ретинита Коатса и злокачественного новообразования в области сетчатки (ретинобластома, медуллоэпителиома), так как заболевания эти имеют сходную клиническую картину.
Все пациенты с диагностированным ретинитом Коатса должны наблюдаться офтальмологом на всех стадиях патологии (начиная от бессимптомного периода и заканчивая полным отслоением сетчатой оболочки). С целью лечения проводят спайку измененных сосудов, что предотвращает образование новых очагов экссудации.
В зависимости от степени выраженности симптомов ретинита для этого применяют:
1. Лазерную коагуляцию на ранних стадиях заболевания.
2. Криокоагуляция показана при незначительных областях отслойки.
3. Витреоретинальные вмешательства выполняют в случаях полной отслойки.
Если своевременно не провести лечение ретинита Коатса, то прогноз неблагоприятный, так как со временем происходит полная отслойка сетчатки и потеря зрительной функции. В литературе можно встретить клинические описания самопроизвольного излечения и рассасывания очагов экссудации. Однако даже в этом случае зрение к пациенту не возвращается.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста.
Клиника консультирует детей от 4 лет. Мы открыты семь дней в неделю и работаем ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Уточнить стоимость той или иной процедуры, записаться на прием в “Московскую Глазную Клинику” Вы можете по телефонам в Москве 8 (800) 777-38-81 и 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
Источник: https://mgkl.ru/patient/stati/bolezn-koatsa-retinit