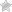Лечение возрастной макулярной дегенерации

По данным Всемирной Организации Здравоохранения, возрастная макулярная дегенерация является одной из наиболее частых причин слепоты и слабовидения у лиц старшей возрастной группы.
Возрастная макулярная дегенерация — хроническое дегенеративное нарушение, которым чаще всего страдают люди после 50 лет. По официальным материалам Центра ВОЗ по профилактике устранимой слепоты, распространенность этой патологии по обращаемости в мире составляет 300 на 100 тыс. населения.
В экономически развитых странах мира ВМД как причина слабовидения занимает третье место в структуре глазной патологии после глаукомы и диабетической ретинопатии. В США 10% лиц в возрасте от 65 до 75 лет и 30% старше 75 лет имеют потерю центрального зрения вследствие ВМД.
Терминальная стадия ВМД (слепота) встречается у 1,7% всего населения старше 50 лет и около 18% населения старше 85 лет. В России заболеваемость ВМД составляет 15 на 1000 населения.
ВМД проявляется прогрессирующим ухудшением центрального зрения и необратимым поражением макулярной зоны.
Макулодистрофия – двустороннее заболевание (примерно в 60% случаев поражаются оба глаза), однако, как правило, поражение более выражено и развивается быстрее на одном глазу, на втором глазу ВМД может начать развиваться через 5-8 лет.
Зачастую пациент не сразу замечает проблемы со зрением, поскольку на начальном этапе всю зрительную нагрузку на себя берет лучше видящий глаз.
ВАЖНО! При снижении остроты зрения как вдаль, так и на близком расстоянии; затруднениях, возникающих при чтении и письме; необходимости более сильного освещения; появлении перед глазом полупрозрачного фиксированного пятна, а также искажении контуров предметов, их цвета и контрастности – следует немедленно обратиться к офтальмологу. Диагноз «макулодистрофия» может быть установлен только врачом-специалистом. Однако, высокоинформативным является самоконтроль зрительных функций каждого глаза в отдельности при помощи теста Амслера.
«Влажная» (экссудативная) форма встречается значительно реже «сухой» (приблизительно в одном-двух случаях из 10), однако является более опасной – происходит стремительное прогрессирование и зрение ухудшается очень быстро.
- Резкое снижение остроты зрения, отсутствие возможности улучшить зрение очковой коррекцией.
- Затуманенность зрения, снижение контрастной чувствительности.
- Выпадение отдельных букв или искривление строчек при чтении.
- Искажение предметов (метаморфопсии).
- Появление темного пятна перед глазом (скотома).
| Снижение остроты зрения | Снижение контрастной чувствительности |
| Центральная скотома | Метаморфопсия — восприятие предметовв искаженном виде |
Цель лечения возрастной макулярной дегенерации
Возрастная макулярная дегенерация поддается лечению. Однако, еще не так давно существовал лишь один способ остановить «протекание» сосудов при влажной ВМД — лазерная коагуляция. Но этот метод не позволял устранить причину появления паталогических сосудов, и был лишь временной мерой.
В начале 2000-х годов было разработано более эффективное лечение под названием «прицельная терапия». Этот метод основан на воздействии специальными веществами именно на белок VEGF.
В настоящее время так называемая анти-VEGF терапия полностью изменила подходы к лечению ВМД, позволяя сохранить зрение и поддержать качество жизни миллионов людей во всем мире.
Анти-VEGF терапия может не только уменьшить прогрессирование ВМД, но в некоторых случаях даже позволяет улучшить зрение.
Лечение эффективно, но только в тех случаях, когда оно проведено до образования рубцовой ткани и до необратимой потери зрения.
Интравитреальные инъекции препаратов — Анти-VEGF терапия
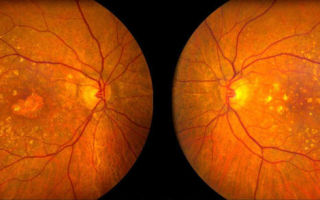
Чтобы препараты, противодействующие развитию новых сосудов, эффективно воздействовали на макулу, необходимо провести инъекцию непосредственно в стекловидное тело глаза. Процедура выполняется в условиях стерильности операционного зала квалифицированным врачом-офтальмологом.
Процедура введения препарата занимает лишь несколько минут и не вызывает никаких болевых ощущений.
По мере того, как анти-VEGF препарат проникает в ткани макулы, он снижает уровень активности белка, в результате останавливается рост патологических кровеносных сосудов, после чего эти сосуды начинают распадаться и регрессировать, а при постоянном лечении аномальная жидкость также рассасывается.
Контроль ангиогенеза и связанной с ним отечности стабилизирует зрительную функцию и предотвращает дальнейшее повреждение макулы. По данным клинических исследований приблизительно у 30% процентов пациентов получающих анти-VEGF терапию влажной ВМД определенная часть утраченного вследствие этого заболевания зрения восстанавливается.
Препараты для лечения возрастной макулярной дегенерации – ЛУЦЕНТИС (Lucentis) и ЭЙЛЕА (Eylea)
Первым препаратом для анти-VEGF терапии в виде интравитреальных инъекций, сертифицированным в России для применения в офтальмологии, был ЛУЦЕНТИС, совершивший настоящую революцию в лечении ВМД и ставший «золотым стандартом»..
В июне 2006 года он был утвержден американским агентством по контролю за лекарственными средствами (FDA) как уникальное средство для лечения возрастной макулярной дегенерации, а в 2008 году был зарегистрирован и в России.
С 2009 года офтальмологические клиники «ЭКСИМЕР» применяют препарат ЛУЦЕНТИС в клинической практике.
Ученые продолжали изыскания, чтобы создать препарат более пролонгированного действия, не уступающий по качественным результатам ЛУЦЕНТИСу.
В ноябре 2011 года в США был одобрен для лечения влажной формы возрастной макулярной дегенерации сетчатки новый препарат ЭЙЛЕА.
С марта 2016 года препарат зарегистрирован в России и начал применяться в офтальмологических клиниках «Эксимер».
Почему ЛУЦЕНТИС И ЭЙЛЕА эффективны?
До появления этих препаратов в качестве анти-VEGF терапии использовались средства, созданные для лечения онкологических заболеваний. ЛУЦЕНТИС (а впоследствии и ЭЙЛЕА) были специально разработаны для применения в офтальмологии, что обеспечивает их более высокую эффективность и безопасность.
В состав препарата ЛУЦЕНТИС входят молекулы действующего вещества — ранибизумаба, которое снижает избыточную стимуляцию ангиогенеза (роста патологических сосудов) при возрастной макулярной дегенерации и нормализует толщину сетчатки. ЛУЦЕНТИС быстро и полностью проникает во все слои сетчатки, уменьшает макулярный отек и предотвращает увеличение размера поражения, прогрессирование образования и прорастания сосудов и новые кровоизлияния.
ЭЙЛЕА — препарат, содержащий активное вещество — афлиберцепт, молекулы которого действуют как «ловушка», сращиваясь с молекулами не только эндотелиального фактора роста сосудов (VEGF), а также плацентарного фактора роста (PIFG).
ЭЙЛЕА характеризуется более продолжительным внутриглазным действием, что позволяет проводить инъекции реже.
Кроме того, этот препарат может применяться не только при «влажной» форме возрастной макулярной дегенерации, но и в случаях ухудшения зрения, вызванного диабетическим макулярным отеком и макулярным отеком вследствие окклюзии вен сетчатки.
Что показывают научные исследования?
Клиническая активность и безопасность препаратов были доказаны в ряде крупных международных испытаний. Результаты поистине впечатляют – у большинства пациентов не только остановилось прогрессирование заболевания и сохранилась острота зрения, но этот показатель значительно улучшился.
Толщина центральной зоны сетчатки до и после лечения
- В сравнении с лазерным лечением (фотодинамической терапией) препараты анти-VEGF терапии ощутимо превзошли результаты по получаемой остроте зрения: к 6 месяцам лечения инъекционная терапия давала ~8,5-11,4 буквы (по шкале ETDRS), тогда как в группе лазерного лечения – 2,5 буквы. К 52 неделе группы анти-VEGF приобрели 9,7-13,1 букв, тогда как группа лазерного лечения потеряла 1 букву.
- Через 52 недели лечения доли пациентов, сохранивших остроту зрения, в группах, которые принимали ЛУЦЕНТИС и ЭЙЛЕА, были 94,4% и 95,3% соответственно.
- Доли пациентов с увеличением остроты зрения на ≥15 букв по шкале ETDRS – с ЭЙЛЕА – 30,6%, с ЛУЦЕНТИСОМ – 30,9 %, а среднее значение улучшения остроты зрения – 7,9 букв и 8,1 буквы при лечении ЭЙЛЕА и ЛУЦЕНТИСОМ.
- Среднее изменение толщины центральной зоны сетчатки: -128,5 мкм (ЭЙЛЕА) и -116,8 мкм (ЛУЦЕНТИС).
Частота приема и дозировка
Препарат ЛУЦЕНТИС вводится в стекловидное тело в дозе 0,5 мг (0,05 мл).
Сначала проводятся 3 последовательные ежемесячные инъекции Луцентиса (фаза «стабилизации»), затем количество инъекций рекомендует врач в зависимости от состояния зрительных функций и степени заболевания (фаза «поддержания»).
Интервал между введениями доз составляет как минимум 1 месяц. После наступления фазы стабилизации лечение препаратом приостанавливается, но 2-3 раза в год пациентам необходимо проходить скрининг состояния зрительной системы.
Лечение препаратом ЭЙЛЕА начинают с трех последовательных инъекций в стекловидное тело в дозе 2 мг, затем выполняют по одной инъекции через 2 месяца, при этом дополнительных контрольных осмотров между инъекциями не требуется. После достижения фазы «стабилизации» интервал между инъекциями может быть увеличен лечащим врачом на основании результатов изменения остроты зрения и анатомических показателей.
Источник: https://www.excimerclinic.ru/retina/vmd/
Вмд в вопросах и ответах

— Чем обусловлена актуальность проблемы ВМД? Возрастная макулодистрофия – хроническое дегенеративное заболевание сетчатки, ассоциированное с пожилым возрастом, поражающее ее центральную и наиболее функционально важную часть – желтое пятно, или макулу.
Сейчас ВМД является причиной № 1 возникновения неизлечимой слепоты в развитых странах мира. В США эта нозология диагностирована у 18 млн человек. В настоящее время в мире средняя продолжительность жизни увеличилась, значительно выросло число людей, живущих более 75 лет.
Это обусловливает увеличение количества патологии, специфической для пожилого возраста, в частности ВМД. ВМД – это патология прогрессирующая: отсутствие рационального лечения приводит к потере способности читать, различать лица и может приводить к снижению остроты зрения вплоть до слепоты.
В Украине в общей структуре слепоты более 60% случаев приходится на сосудистые изменения сетчатки и зрительного нерва, среди которых ВМД занимает одну из ведущих позиций.
— Как развивается ВМД? Какие факторы риска развитая этого заболевания известны в настоящее время? Изученные факторы риска можно разделить на две группы: генетические и связанные с воздействием окружающей среды.
Генетически запрограммировано отложение в центре сетчатки друз — липопротеидных депозитов, располагающихся под пигментным эпителием. Друзы являются основным офтальмоскопическим симптомом атрофической (сухой), относительно благоприятной формы макулодистрофии.
При атрофической форме ВМД не происходит выраженного снижения остроты зрения и основной жалобой могут быть искажения линий и форм предметов. Экссудативная (влажная) форма ВМД, приводящая к катастрофическому снижению центрального зрения, обусловлена в основном действием факторов внешней среды.
Переход атрофической формы макулодистрофии в экссудативную связан с ростом новообразованных сосудов из капилляров хориоидеи под сетчатку. Именно неоваскуляризация является причиной экссудации, кровоизлияний и рубцов в центре сетчатки.
Человеческий глаз фокусирует лучи света на область желтого пятна, имеющую диаметр около 5 мм, активно функционирующую на протяжении всей жизни человека и обеспечивающую ему ясное и четкое центральное зрение. С течением времени происходят возрастные изменения, которые затрагивают все оболочки глаза.
Много десятилетий шел научный спор о первичном поражении при макулодистрофии ретинального пигментного эпителия или мембраны Бруха (волокнистого образования, находящегося между сосудистой оболочкой и сетчаткой). Обе эти оболочки претерпевают значительные морфологические изменения при патологическом старении.
Но расширение возможностей прижизненной диагностики изменений слоев заднего сегмента глаза показало первичность нарушения микроциркуляции сосудистой оболочки при ВМД.
Общим в факторах, неблагоприятно воздействующих на сетчатку, является оксидативный стресс, снижение эффективности локальных механизмов защиты макулы, ухудшение проницаемости биологических мембран. К факторам риска развития ВМД относятся наличие дальнозоркости, курение, несбалансированное питание, потребление большого количества алкоголя. Прием алкоголя в небольших дозах способствует улучшению микроциркуляции в сосудах сетчатки, тем самым улучшая ее трофику. Для глаза основным источником оксидативного стресса является фототоксическое действие солнечного света. Особенно опасны ультрафиолетовая и синяя части спектра.
В глазу есть мощные системы защиты, важным компонентом которой являются пигменты сетчатки и сосудистой оболочки, играющие роль биологических фильтров. Желтые пигменты макулы, благодаря которым центр сетчатки и получил свое название, считают одним из важнейших механизмов защиты от фотостресса.
Но с возрастом количество пигментов в сетчатке истощается, ряд веществ, например зеаксантин, организм человека не может вырабатывать сам. Эти вещества должны в достаточном количестве поступать с пищей: желтыми и красными овощами, капустой брокколи, оливковым маслом и другими продуктами.
Если человек хорошо следит за тем, что и сколько он ест, лекарств ему пить не надо.
— Какую классификацию ВМД используют офтальмологи на современном этапе? В настоящее время классификация подразумевает разделение ВМД на 2 стадии: возрастную макулопатию (ВМП, предболезнь) и ВМД, которая имеет атрофическую и экссудативную формы.
Такое разделение позволяет не выносить грозный диагноз макулодистрофии пациентам, у которых с возрастом произошло генетически детерминированное отложение единичных друз, которые десятилетиями не прогрессируют и не вызывают нарушений зрения.
ВМП и атрофическая форма ВМД диагностируются практически в 90% клинических случаев. Часто на стадии ВМП с помощью адекватной терапии удается достичь регресса заболевания.
Основным критерием диагностики атрофической ВМД является обнаружение сливных друз в макулярной области сетчатки, наблюдаемых на фоне гипер- или гипопигментации ретинального пигментного эпителия.
На этом этапе развития болезни жалобы у пациентов могут отсутствовать, острота зрения зачастую остается высокой (может отмечаться некоторое ухудшение центрального зрения).
Для экссудативной формы ВМД характерны процесс ангиогенеза и ассоциированные с ним дистрофические процессы в сетчатке (разрастаясь, сосуды образуют сплетения — хориоидальные неоваскулярные мембраны). Дополнительными признаками экссудативной формы ВМД являются рецидивирующие субретинальные кровоизлияния и отечные изменения глазного дна. При естественном течении заболевания неоваскулярные мембраны замещаются соединительной тканью, формируются суб- или интраретинапьные рубцы различной протяженности. Эта форма в отличие от сухой ВМД протекает быстро.
— Чем проявляется ВМД? Может ли врач общей практики предположить наличие у пациента этого заболевания?
При ВМД страдает центральный отдел сетчатки глаза — желтое пятно, причем зачастую поражение носит двусторонний характер.
Если пациент предъявляет жалобы на метаморфопсии (нарушение восприятия формы и величины предметов, искажение их контуров в виде ломаных линий), ухудшение центрального зрения и появление черного пятна по центру, врач обшей практики должен заподозрить ВМД и направить такого больного на осмотр к офтальмологу. Крайне важна высокая настороженность по отношению к этой проблеме врачей первичного звена, в частности офтальмологов поликлиник. У каждого пациента старше 55 лет, проходящего профилактический осмотр или обратившегося за консультацией, должно быть осмотрено глазное дно на предмет выявления начальных признаков формирования ВМД.
— Какие инструментальные методы диагностики позволяют выявить ВМД?
Изначально диагноз может быть установлен при проведении офтальмоскопии или биомикроскопии сетчатки.
На современном этапе во всем мире золотым стандартом для дальнейшей верификации диагноза ВМД служит проведение флюоресцентной ангиографии и оптической когерентной томографии сетчатки.
В отдельных случаях, а именно при подозрении на скрытую форму хориоидальной неоваскулярной мембраны или для детального анализа состояния хориоидальных сосудов, информативным методом является ангиография глазного дна с индоцианином зеленым.
Важным инструментальным методом диагностики и скрининга развития ВМД служит также компьютерная периметрия центрального поля зрения. Для самоконтроля динамики дефектов центрального поля зрения пациентам предлагается использовать тест Амслера.
— В чем заключается современная стратегия лечения ВМД? На сегодняшний день готовых схем лечения ВМД не существует, поскольку ни один из методов терапевтического или хирургического лечения не гарантирует того, что патологический процесс будет остановлен. Но существуют стратегии лечения ВМД.
В первую очередь нужно настроиться на длительное лечение. Вторым необходимым условием терапии ВМД должен быть комплексный подход, который предусматривает изменения и комбинирование алгоритмов лечения в зависимости от протекания процесса в каждом отдельном случае.
Необходимо помнить, что основные цели терапии ВМД — это стабилизация существующего патологического процесса и сохранение зрительных функций, которые могут быть достигнуты только в случае длительных и регулярно проводимых курсов лечения.
К сожалению, сегодня еще довольно много офтальмологов применяют устаревшие схемы терапии, которые, как показал опыт, оказались малоэффективными. Большинство современных препаратов для лечения ВМД состоит из компонентов, содержащихся в нормальном сбалансированном питании. Поэтому больной, кроме устранения факторов риска (курения, избыточного приема алкоголя и т.
д.), должен ежедневно употреблять достаточное количество овощей и фруктов; также необходимо исключил» из рациона субпродукты. Крайне актуально в данном случае потребление листовых овощей (шпината, салата и др.), поскольку в них содержатся каротиноиды (лютеин и зеаксантин), а также достаточного количества животного белка и растительных жиров.
К сожалению, большая часть людей не придерживается этих рекомендаций, что приводит к недостаточному поступлению каротиноидов, которые самостоятельно организм синтезировать не может.
В силу этого для профилактики ВМД у лиц старше 50 лет, а также в составе комплексной терапии этого заболевания целесообразно применять лютеинсодержащие витаминно- минеральные комплексы, в частности Окювайт® ЛЮТЕИН форте производства Германии (Bausch + Lomb).
Механизм протективного действия каротиноидов заключается в их способности поглощать свет (в основном коротковолнового спектра) и оказывать антиоксидантный эффект, что в совокупности приводит к замедлению действия повреждающих фотоокислительных процессов на область макулы.
Положительное влияние комплекса Окювайт* ЛЮТЕИН форте на состояние ретикулярного пигментного эпителия, в том числе при ВМД, доказано в клинических исследованиях (Waterford, AREDS, LUNA, CARMA И др.).
Следуя современным подходам, в амбулаторных условиях всем пациентам с ВМД рекомендуется применять препараты, содержащие каротиноиды в комплексе с витаминами и минералами в высоких дозах (Оюовайт ЛЮТЕИН форте). Но это должны быть регулярные и длительные (6 мес и более) курсы лечения с перерывами на 2-3 мес.
Если у больного развивается экссудативная форма макулодистрофии, то на сегодняшний день наиболее эффективным является введение внутрь глаза препаратов, блокирующих УЕСР (фактор роста эндотелия сосудов). Такие лекарственные средства препятствуют росту новообразованных сосудов хориоидеи и уменьшают проницаемость сосудистой стенки. Однако даже на фоне их применения существует риск возникновения рецидивов заболевания, что приводит к снижению центрального зрения. Необходимо отметить, что для лечения ВМД были разработаны несколько видов хирургических вмешательств (хирургическое удаление неоваскулярных мембран, транслокация макулы). Однако в настоящее время они используются все реже, поскольку пациенты с ВМД — как правило, люди пожилого возраста, что зачастую вынуждает врача минимизировать объем хирургической помощи во избежание развития осложнений от самой хирургической манипуляции.
— Как давно вы занимаетесь диагностикой и лечением ВМД?
Проблемой ВМД мы занимаемся более 10 лет.
Изначально мы применяли методы лазерного лечения этого заболевания (аргонлазерную фотокоагуляцию, фотодинамическую терапию), но сейчас больше склоняемся к консервативной терапии с применением комплексных препаратов, таких как Окювайт® ЛЮТЕИН форте, и введением анти-VEGF-препаратов, которые продемонстрировали хороший клинический эффект. Чаще всего нам удается добиться стабилизации патологического процесса, что позволяет людям дольше сохранять зрение, а соответственно, и поддерживать высокое качество жизни.
Источник: http://zrenue.com/stati/127-vmd-voprosah-otvetah.html
Как сохранить зрение при возрастной макулярной дегенерации (ВМД)?

Возрастная макулярная дегенерация (дистрофия) или сокращенно ВМД – это самая опасная для пожилых людей глазная болезнь, поскольку именно ВМД чаще всего приводит к слепоте людей старше 50 лет. Во всем мире насчитывается больше 45 миллионов больных ВМД.
«Возрастная макулярная дегенерация» – эта фраза очень четко характеризует данную болезнь.
«Возрастная» означает, что преклонный возраст – это решающий фактор риска возникновения ВМД, причем, чем старше человек, тем более он подвержен этой болезни. Например, для людей среднего возраста риск заболевания ВМД составляет 2%, а вот для тех, кому больше 75 лет, этот показатель возрастает до 30%!
«Макулярная» значит, что ВМД затрагивает макулу (или желтое пятно) – самую чувствительную область сетчатки глаза, которая обеспечивает человеку центральное зрение.
Именно благодаря центральному зрению человек способен различать мелкие предметы и их детали.
Коварство этой болезни заключается в том, что она протекает безболезненно и больные обычно обращаются к врачам на поздних стадиях ВМД, когда зрение уже заметно ухудшилось.
«Дегенерация» подразумевает постепенное разрушение световоспринимающих клеток сетчатки (фоторецепторов) из-за нарушения их питания вследствие атеросклеротических изменений в кровеносных сосудах глаза. По мере прогрессирования болезни зрение человека ухудшается примерно так, как показано на этом анимированном рисунке:
Если вы вдруг заподозрили, что ухудшение вашего зрения происходит из-за ВМД, можете сделать самодиагностику на таблице Амслера.
Очень доступно и наглядно рассказывается о ВМД в этом 7-минутном видеоролике:
Как вы, наверное, поняли из видео, существуют две формы ВМД – сухая и влажная. Каждая из них имеет свои особенности протекания и лечения. Остановимся на них подробнее.
Сухая форма ВМД
Это самая распространенная форма ВМД, встречающаяся в 90% случаев. Из-за возрастных изменений обмена веществ в сетчатке (и макуле в том числе) образуются нерасщепляемые полимерные структуры – друзы. Прилегающие к этим друзам слои сетчатки ощущают острую нехватку питательных веществ и кислорода, из-за чего они вырождаются (атрофируются) с потерей большого количества фоторецепторов.
Чем меньше в макуле остается неповрежденных светочувствительных клеток, тем заметнее проявляется потеря центрального зрения. Поначалу человек чувствует необходимость в более сильном освещении для чтения и другой зрительной работы.
Потом больные замечают появление и разрастание мутного пятна в центре поля зрения. Со временем это пятно все больше увеличивается и становится темнее.
Из-за этого начинаются трудности при чтении или узнавании лиц даже на малом расстоянии.
Влажная форма ВМД
Это более быстро развивающаяся (и поэтому более опасная!) форма возрастной макулодистрофии, возникающая у 10% больных ВМД. В этом случае недостаток питания сетчатки компенсируется ростом новых, но очень хрупких капилляров, которые пропускают кровь и жидкость. Происходит отек макулы.
В местах протечек гибнут фоторецепторы и вспучивается светочувствительный слой. Как результат – резкое снижение зрения и появление эффекта искажения видимого изображения:
Профилактика и лечение ВМД
Как вы уже поняли, риск развития возрастной макулярной дегенерации напрямую связан с состоянием кровеносных сосудов глаз.
Нездоровый образ жизни (гиподинамия, нерациональное питание, ожирение, гипертония, сахарный диабет), вредные привычки (особенно курение), подверженность стрессу – все эти факторы способствуют отложению холестериновых бляшек на стенках сосудов и ухудшению кровоснабжения сетчаток глаз.
Никогда не поздно отказаться от вредных привычек, увеличить физическую активность, начать правильно питаться и обогатить свою пищу продуктами, полезными для зрения. Регулярные (хотя бы раз в полгода) визиты к окулисту для осмотра глазного дна помогут выявить ВМД на начальной стадии, когда лечение будет наиболее эффективно, а риск потери зрения минимален.
В противном случае, на поздних стадиях ВМД (когда фоторецепторы макулы уже погибли) восстановить зрение будет уже невозможно, к великому сожалению.
Врачи-окулисты рекомендуют больным ВМД защищать глаза от прямого воздействия солнечных лучей, но, на мой взгляд, эта рекомендация только усугубляет течение болезни. Если постоянно прятать глаза от солнца, к симптомам ВМД добавится повышенная светочувствительность (светобоязнь), что еще больше ухудшит состояние больного.
Общеизвестно, что ярким солнечным днем человек (в том числе страдающий ВМД) видит заметно лучше обычного. Но если яркий свет заставляет ваши глаза рефлекторно закрываться и слезиться, то вы просто не сможете воспользоваться шансом видеть более четко.
Еще знаменитый д-р Уильям Горацио Бейтс на практике доказал пользу для глаз солнечного света. С помощью специального упражнения по облучению глаз солнечным светом – соляризации – можно не только избавиться от светобоязни, но и улучшить состояние сетчатки из-за активизации в ней обменных процессов под воздействием света. А это как раз то, что нужно больным ВМД.
Непременным условием эффективной профилактики и лечения ранних стадий ВМД является антиоксидантная защита макулы путем приема каротиноидов (лютеина и зеаксантина) – пигментов красного, желтого или оранжевого цвета, встречающихся в растительных и животных тканях, а также минералов цинка, селена, витаминов С, Е и антоцианозидов. «Лютеин форте» – один из самых известных лютеин-содержащих препаратов, которые врачи рекомендуют при ВМД.
Лютеин и зеаксантин являются главными пигментами желтого пятна и обеспечивают естественную оптическую защиту зрительных клеток. Природными источниками лютеина и зеаксантина являются яичные желтки, брокколи, бобы, горох, капуста, шпинат, салат, киви и т.д. Лютеин и зеаксантин также найдены в крапиве, морских водорослях и лепестках многих желтых цветов.
При сухой форме ВМД лечение обычно ограничивается приемом витаминов и упомянутых выше антиоксидантов. Гораздо реже применяется низкоинтенсивная (пороговая) лазерная терапия с целью разрушения друз (желтоватых отложений на сетчатке) с помощью умеренных доз лазерного излучения.
Лазерную терапию используют и для лечения влажной формы ВМД.
Одна из разновидностей такой терапии – лазерная фотокоагуляция – предусматривает разрушение лазерным лучом кровоточащих дефектных сосудов сетчатки.
Однако при этом существует большой риск разрушения окружающих здоровых тканей. Поэтому такая лазерная хирургия более эффективна за пределами макулы, где гибель светочувствительных клеток не так критична для зрения.
Есть более «щадящий» вариант лазерной терапии влажной ВМД – фотодинамическая терапия. Больному внутривенно вводят специальный препарат («Визудин»), который имеет свойство прикрепляться к внутренней поверхности кровеносных сосудов.
После этого сетчатка больного глаза облучается холодным лазерным светом, который активизирует этот препарат в патологических капиллярах, проросших в сетчатку. Происходит химическая реакция и кровоточащие капилляры разрушаются, что замедляет темпы развития ВМД.
При этом окружающие здоровые ткани не повреждаются.
Но на первом месте в лечении влажной ВМД стоит так называемая анти-VEGF-терапия, блокирующая действие специфического фактора роста (VEGF) неполноценных капилляров. В глазное яблоко с помощью специальной иглы вводят один из следующих препаратов: Бевацизумаб (Авастин), Ранибизумаб (Луцентис), Пегаптаниб (Макуген), Афлиберцепт (Эйлеа).
При таком способе введения препарат быстро проникает во все слои сетчатки и начинает свое действие, направленное на уменьшение отека макулы и недопущение новых кровоизлияний. У некоторых пациентов положительный эффект отмечается уже через неделю после сделанной инъекции, но обычно для достижения максимального результата необходимо 3 инъекции с интервалом в 1 месяц.
Вот видео, более подробно рассказывающее об этом способе лечения влажной ВМД:
К сожалению, описанные выше методы лечения ВМД не способны полностью вылечить эту болезнь. Да, к тому же, они не лишены негативных побочных эффектов (инфицирование глаза, повышение внутриглазного давления, отслойка сетчатки, временная расплывчатость зрения, боль в глазу и т.п.).
В лучшем случае у больных наблюдается некоторое улучшение зрения. Но обычно лечение считается успешным, когда зрение хотя бы перестает ухудшаться. Но это при условии, что больной регулярно навещает врача и проходит повторные лечебные процедуры при необходимости.
«Лучшее лечение — это профилактика!» Это изречение как нигде уместно в случае возрастной макулярной дегенерации. Если вести здоровый образ жизни и регулярно навещать окулиста, то шанс сохранить зрение до глубокой старости значительно увеличивается.
Хорошего вам зрения в любом возрасте!
P.S. Смотрите видео, поднимающее настроение:
Источник: http://zrenieostro.com/blog/faq/kak-soxranit-zrenie-pri-vozrastnoj-makulyarnoj-degeneracii-vmd.html
Дистрофия сетчатки глаза

Дистрофия сетчатки глаза – это заболевание, при котором происходят дистрофические изменения в желтом пятне. Поражаются фоторецепторы-колбочки, воспринимающие свет, и человек постепенно теряет центральное зрение. Название заболевания происходит от двух слов: макула – пятно – и дегенерация (дистрофия) – нарушение питания.
Развитие дистрофии сетчатки глаза связано с атеросклеротическими изменениями сосудов хориокапиллярного слоя глазного яблока.
Нарушение кровообращения в хориокапиллярах, которые, по сути, являются единственным источником питания макулярной области на фоне возрастных изменений в сетчатке глаза, могут служить толчком для развития дистрофического процесса.
Механизм развития атеросклеротических изменений в сосудах глаза такой же, как и в сосудах сердца, головного мозга и других органов. Предполагается, что это нарушение связано с генетически обусловленным склерозом сосудов, имеющих отношение к желтому пятну.
Огромное значение в развитии дистрофии сетчатки глаза имеет уровень макулярной пигментации. Макулярный пигмент является единственным антиоксидантом сетчатки, который нейтрализует действие свободных радикалов и ограничивает голубой свет, фототоксически действующий на сетчатку.
Многочисленные исследования последних лет выявили наследственный характер дистрофии сетчатки глаза. Дети родителей, страдающих этой болезнью, имеют высокий риск развития заболевания. Если вам поставлен этот диагноз, предупредите своих детей и внуков. Они могли получить по наследству особенности строения желтого пятна, повышающие риск возникновения болезни.
При возрастной макулярной дегенерации нарушается преимущественно центральное и цветовое зрение, поэтому первыми признаками заболевания являются снижение остроты зрения, нарушение цветовосприятия. В результате возникают трудности при чтении, письме, работе за компьютером, просмотре телевизионных передач, вождении машины и т.д.
Периферическое зрение при возрастной макулярной дегенерации не изменяется, за счет чего больной свободно ориентируется в пространстве и справляется с решением бытовых повседневных задач. Больному становится необходим более яркий свет при чтении, письме и кропотливой работе.
Очень часто люди долго не замечают ухудшения зрения – ведь с одним нормально видящим глазом можно читать и выполнять мелкую работу.
При дальнейшем развитии болезни перед больным глазом появляется пятно, искажение букв и линий, зрение резко ухудшается.
Чем человек старше, тем выше риск возникновения заболевания. Однако в последние годы наблюдается значительное «омоложение» этой болезни. По статистике, в возрасте около 50 лет могут заболеть макулодистрофией 2% людей. Эта цифра доходит до 30%, как только человек перешагивает возрастной рубеж 75 лет. Чаще возрастной макулярной дегенерацией страдают женщины.
Факторы риска возрастной макулодистрофии:
- возраст (50 лет и старше);
- пол (женщины болеют чаще, чем мужчины, в соотношении 3:1);
- генетическая предрасположенность (наличие заболевания у родственников);
- белый цвет кожи и голубая радужка;
- сердечно-сосудистые заболевания (артериальная гипертензия, атеросклероз сосудов головного мозга);
- несбалансированное питание;
- высокий уровень холестерина в крови;
- избыточная масса тела, ожирение;
- курение;
- частый и длительный стресс;
- дефицит витаминов и антиоксидантов в пище;
- низкое содержание каротиноидов в желтом пятне;
- облучение глаза ультрафиолетовой частью спектра солнечного света;
- плохая экология.
При возрастной макулярной дегенерации жалобы на заметное снижение зрения появляются, как правило, лишь в поздних стадиях заболевания.
Выделяют две формы возрастной макулярной дегенерации: сухую и влажную. Сухая форма заболевания встречается примерно у 90% больных. В течение 5-6 лет она развивается вначале на одном глазу, а затем переходит на другой глаз.
В макулярной области сетчатки появляются дистрофические изменения в виде мелкоочаговой диспигментации и светло-желтых очажков округлой или овальной формы.
Резкого снижения зрения не происходит, но возможно искривление предметов перед глазами.
Обратите внимание:
Если у вас обнаружена сухая форма возрастной макулярной дегенерации, вы должны обследоваться у офтальмолога не менее одного раза в год. Осмотр сетчатки обоих глаз офтальмолог должен проводить обязательно в условиях расширенного зрачка.
Несмотря на то, что только у 10% людей имеется влажная форма макулодистрофии, 90% тяжелой потери зрения приходится именно на эту форму заболевания.
Потеря зрения происходит вследствие того, что в сетчатку начинают врастать новые кровеносные сосуды по направлению к желтому пятну. Эти новообразованные сосуды имеют неполноценные дефектные стенки, через которые начинает просачиваться кровь. Резко снижается зрение.
Одним из симптомов влажной формы возрастной макулярной дегенерации является ощущение искажения предметов перед больным глазом. Прямые линии больному начинают казаться волнистыми. Этот оптический эффект возникает от того, что в макулярной области возникает отек. При этом очень быстро снижается центральное зрение и перед глазом появляется дефект поля зрения в виде темного пятна.
Если у вас появились искажения предметов перед глазом, пятно и вы почувствовали резкое снижение зрения, необходимо немедленно обратиться к врачу.
Часто больным возрастной макулодистрофией с сопутствующими сердечно-сосудистыми и неврологическими заболеваниями требуются консультации кардиолога и невропатолога.
ЛЕЧЕНИЕ.
Для профилактики и лечения ранних стадий возрастной макулярной дегенерации первостепенное значение уделяется соблюдению здорового питания, снижению употребления продуктов с высоким уровнем холестерина и обязательной антиоксидантной защите макулы, которая включает прием каротиноидов (лютеина и зеаксантина) – пигментов красного, желтого или оранжевого цвета, встречающихся в растительных и животных тканях, а также минералов, цинка, селена, витаминов С, Е и антоцианозидов.
Лютеин и зеаксантин являются главными пигментами желтого пятна и обеспечивают естественную оптическую защиту зрительных клеток. Из 600 природных каротиноидов только два – лютеин и зеаксантин – обладают способностью проникать в ткани глаза. Лютеин поступает в организм с пищей, а зеаксантин образуется непосредственно в сетчатке из лютеина.
ЭТО НАДО ЗНАТЬ!
Источниками лютеина и зеаксантина являются яичные желтки, брокколи, бобы, горох, капуста, шпинат, салат, киви и т.д. Лютеин и зеаксантин также найдены в крапиве, морских водорослях и лепестках многих желтых цветов.
Учитывая «омоложение» данного заболевания, особое внимание следует обращать на его профилактику, которая включает:
- обязательный курс приема внутрь лютеина, зеаксантина и антоцианозидов;
- отказ от курения и богатой холестерином пищи;
- защиту от прямого воздействия солнечных лучей (солнцезащитные очки, головной убор, тент и т.д.);
- использование контактных линз, защищающих глаза от ультрафиолетового излучения;
- коррекцию артериальной гипертонии;
- регулярные осмотры сетчатки для выявления признаков прогрессирования заболевания (не реже 1 раза в год);
- самостоятельный контроль зрительных нарушений с помощью сетки Амслера (см. словарь медицинских терминов) и при необходимости – обращение к офтальмологу.
Рекомендуемый лютеин-содержащий препарат:
«ЛЮТЕИН ФОРТЕ»
Для комплексного лечения ВМД, глаукомы, катаракты, осложненной миопии и в послеоперационном периоде, с целью скорейшего выздоровления.
Все входящие в состав препарата компоненты обеспечивают эффективную защиту и усиливают общее антиоксидантное действие, что способствует улучшению и стабилизации зрительных функций.
Перейти на страницу препарата>>>
Особенности психологического состояния больных возрастной макулярной дегенерацией
Неблагоприятный прогноз ухудшения зрения довольно часто сопровождается изменениями психологического состояния больных.
Когда человек впервые узнает о диагнозе после консультации у врача, а также в поздних стадиях заболевания при резком ухудшении зрения, он начинает беспокоиться о качестве жизни и испытывает страх. Иногда чувство страха приводит к ухудшению общего самочувствия и утрате интереса к жизни.
Чтобы избежать неблагоприятных психологических изменений в состоянии больного, ему необходимо как можно больше получать положительных эмоций.
Этому способствует нормализация психологического климата в семье; дыхательная гимнастика и прогулки на свежем воздухе; работа на приусадебном участке или даче (уход за растениями, животными, птицами); употребление в пищу свежих овощей и ягод, содержащих витамины, минеральные вещества, антиоксиданты (шпинат, морковь, сельдерей, кабачки, топинамбур, черника, брусника, черная смородина, шиповник, рябина и др.).
Источник: http://eyeshelp.ru/sub/24/