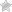Диагностика и лечение ретинопатии недоношенных детей
Болезни сетчатки и стекловидного тела
21.11.2017
888
595
5 мин.
Ретинопатия недоношенных часто является причиной слепоты и слабовидения детей. В России распространенность заболевания варьируется от 6,9% до 47,4%, по данным разных источников.
В эту группу попадают недоношенные дети с установленной офтальмологической патологией в возрасте до 35 недель и массой при рождении менее 2000 г.
Развитие ретинопатии недоношенных обусловлено различными внутренними и внешними факторами, которые неблагоприятно воздействуют на незрелую сетчатку ребенка.
Ретинопатия недоношенных детей является мультифакториальным заболеванием, наиболее важную роль в формировании этой патологии играет малый гестационный возраст (период развития в утробе) и низкая масса тела при рождении.
Можно разделить основные факторы риска на две группы:
1. Перинатальные:
- отягощенный анамнез по акушерским и гинекологическим заболеваниям матери (аборты, выкидыши и др.);
- экстрагенитальная сопутствующая патология (болезни мочевыделительной системы, системы кровообращения и др.);
- тяжелое течение беременности (нарушение прикрепления плаценты, хроническая фетоплацентарная недостаточность).
2. Неонатальные:
- малый гестационный возраст (дети, рожденные до 37 недель беременности);
- низкий вес тела (менее 2500 г);
- длительная и интенсивная искусственная вентиляция легких продолжительностью более 5 суток и оксигенотерапия свыше 28 дней;
- сопутствующая патология (анемия, асфиксия, гипоксия, кровоизлияния в мозг и др.)
По активности процесса выделяют две фазы ретинопатии недоношенных:
- 1. Активная.
- 2. Рубцовая (регрессивная).
По локализации процесса можно определить три зоны, концентрически расположенных вокруг диска зрительного нерва:
- 1. Внутренняя (задний полюс глаза ) — описывает круг, радиус которого равен удвоенному расстоянию от диска зрительного нерва до фовеолы.
- 2. Средняя — кольцо кнаружи от первой зоны до начальной части зубчатой линии, проходящее через височную часть в экваториальной области;
- 3. Периферическая — полукольцо, охватывающее височную часть сетчатки.
Протяженность патологического очага оценивают с помощью циферблата часов. Если новообразование сосудов занимает 5 последовательных или 8 суммарных часовых меридианов, это является «пороговой стадией», при достижении которой необходимо срочное лечение (лазерная коагуляция сетчатки).
Классификация активной фазы ретинопатии недоношенных включает 5 стадий:
- Первая – наличие демаркационной линии, разделяющей аваскулярную и сосудистую зоны. Перед ней сосуды сетчатки расширены, извиты, имеются артериовенозные шунты.
- Вторая – появление на месте линии гребня. Его цвет изменяется от белого до фиолетового. В этой области отмечается отечность сетчатки, она может проминировать (выступать) в стекловидное тело. Сосуды расширены и извиты, а количество артериовенозных шунтов увеличивается.
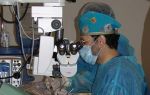
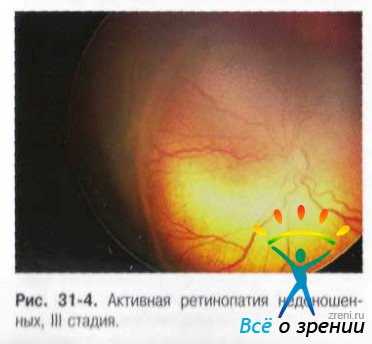
- Третья – в области гребня появляется пролиферация сосудов и фиброзная ткань.
- Четвертая – наблюдается тракционная субтотальная отслойка сетчатки с отделением в макулярной области и без.
- Пятая – тотальная (полная) отслойка.
Помимо «классических» стадий ретинопатии недоношенных, принято выделять особую форму течения заболевания — плюс-болезнь.
Для этой формы характерны сосудистая активность и прогрессирование процесса в сетчатке при первой-третьей стадиях ретинопатии недоношенных, сочетающихся с расширением и патологической извитостью сосудов сетчатки в 2 и более квадрантах глазного дна, появлением артериовенозных аркад и кровоизлияний на ее периферии. При ней возникают умеренное расширение сосудов радужки и кратковременная ригидность зрачка.
Также ретинопатия недоношенных может протекать по более тяжелому варианту, при котором характерны молниеносное развитие и отсутствие стадийности. Эта форма называется задней агрессивной ретинопатией недоношенных. При ней наблюдаются ригидность зрачка, экссудация в стекловидном теле, рубеоз радужки, расширение и патологическая извитость сосудов сетчатки во всех квадрантах глазного дна.
Активная фаза ретинопатии недоношенных в среднем длится 3-6 месяцев. При отсутствии прогрессирования заболевания наблюдается ее спонтанный регресс.
В зависимости от выраженности патологических очагов на глазном дне выделяют 5 степеней рубцовой фазы ретинопатии недоношенных:
- 1-я – выявляются незначительные сосудистые изменения на периферии, практически не оказывающие влияния на зрительные функции.
- 2-я – остаются витреоретинальные дистрофические изменения и эктопия макулы, которые впоследствии могут привести к вторичным отслойкам сетчатки.
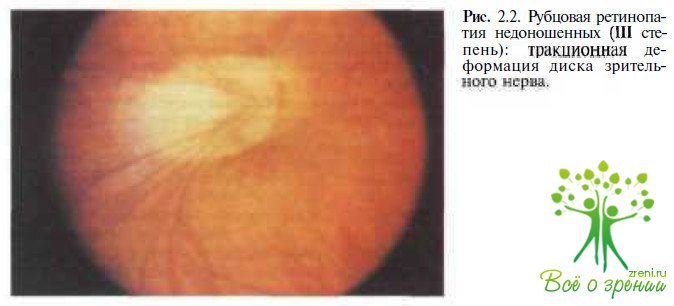
- 3-я – тяжелая деформация в зоне диска зрительного нерва с выраженными дистрофическими изменениями и эктопией макулы.
- 4-я – выявляются грубые серповидные складки, зрительные функции значительно снижены.
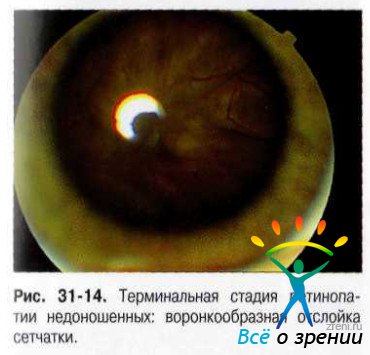
- 5-я – тотальная воронкообразная отслойка сетчатки.
Рубцовая фаза ретинопатии недоношенных может сочетается с отеком и помутнением роговицы, передними и задними синехиями, атрофией радужки, мелкой передней камерой и развитием закрытоугольной глаукомы, энтропионом (заворотом век), помутнением хрусталика.
Для диагностики ретинопатии новорожденных в активной фазе используется следующий алгоритм:
- Скрининг всех недоношенных детей с возрастом гестации до 35 недель и массой тела при рождении менее 2000 г. Проводится обычно на 3-4-ю неделю.
- Офтальмоскопия непрямым бинокулярным методом с использованием линз и ретинальной педиатрической камеры. Осмотр производится после медикаментозного мидриаза циклоплегическими препаратами (Тропикамид 0,5%, Циклопентолат 1,0%, Фенилэфрин 2,5%).
- Мониторинг динамического состояния. Повторные осмотры врача-офтальмолога проводятся при наличии у младенца аваскулярных зон 1 раз в 2 недели, при ретинопатии первой и второй стадий – еженедельно, при третьей стадии, плюс-болезни и задней агрессивной форме – 1 раз в 3 дня.
- Ультразвуковое исследование (А-, В-сканирование) показано обычно при третьей стадии ретинопатии недоношенных при наличии гребня и экстраретинальной пролиферации.
- Оптическая когерентная томография (ОКТ ) сетчатки позволяет оценить структурные изменения точнее, чем при обычном методе исследования глазного дна. ОКТ сетчатки дает возможность выявить кистозный отек, эпиретинальный фиброз и т. д.
- Флюоресцентная ангиография с применением педиатрической камеры используется реже, но может помочь в выявлении зон локализации патологического процесса, обычно перед проведением лазерной коагуляции сетчатки.
Основным общепризнанным и действенным способом терапии ретинопатии недоношенных является лазерная коагуляция безсосудистых зон сетчатки. Цель процедуры – предотвратить прогресс заболевания и развитие отслойки сетчатки.
Во время нее наносятся лазерные коагуляты на зоны гипоксического повреждения, в которых вырабатываются факторы, способствующие патологической пролиферации.
Процедура наиболее эффективна, если проводится в 72-часовой интервал после обнаружения пороговой стадии.
Существует два метода коагуляции сетчатки при ретинопатии недоношенных: транссклеральный и транспупиллярный. Второй используется чаще и сравнительно реже приводит к осложнениям.
Консервативная терапия ретинопатии недоношенных имеет более низкую эффективность в сравнении с лазерными методами. Однако в комплексной терапии применяются такие препараты, как Д-пеницилинамин, Дексаметазон, антиоксидантные средства Эрисод или Гистохром, а также медикаменты анти-VEGF Ранибизумаб или Бевацизумаб.
При развитии тяжелых стадий ретинопатии недоношенных с отслоением сетчатки необходимо проводить витреоретинальные вмешательства (ленссберегающая витрэктомия, ленсвитрэктомия, эписклеральный циркляж и др.) для создания более благоприятных условий для роста и развития глазного яблока ребенка и сохранения зрительных функций.
Дети с установленной ретинопатией недоношенных подлежат пожизненному наблюдению врачом-офтальмологом.
Мероприятия, направленные на улучшение зрительных функций, включают профилактическую лазерную коагуляцию и консервативную терапию. Назначаются ангиопротекторы (Актовегин), нейропротекторы (Ретиналамин), антиоксиданты (Эмокипин), ноотропы (Пирацетам, Ноотропил). При развитии амблиопии применяют плеоптическое лечение, при аномалиях рефракции – контактную и очковую коррекцию.
Источник: http://moi-oftalmolog.com/retina-vitreous-body/retinopatiya-nedonoshennyx.html
Восстановление зрения — самостоятельное восстановление зрения без операции
При нарушении нормальной васкуляризации сетчатки у недоношенного ребёнка возникает вазопролиферативная ретинопатия (ретинопатия недоношенных). Клиническая картина заболевания варьирует и зависит от локализации, протяжённости и стадии процесса.
СИНОНИМЫ
Ретролентальная фиброплазия (старое название, применимое лишь для терминальных стадий ретинопатии, при которых за хрусталиком выявляется грубая фиброваскулярная ткань, тесно связанная с отслоенной сетчаткой).
КОД ПО МКБ-10
Н35.1 Преретинопатия.
ЭПИДЕМИОЛОГИЯ
Ретинопатия недоношенных развивается исключительно у недоношенных детей, её частота в популяции варьирует. Чем менее зрел ребёнок к моменту рождения, тем заболевание встречается чаще, достигая 88-95% у детей с массой тела от 500 до 1000 г (рис. 31-1).
Частота и тяжесть ретинопатии в отдельных странах, регионах и города зависит не только от числа выживших глубоконедоношенных детей, но и от условий их выхаживания и соматической отягощённости.
В связи с этим данные о её частоте у различных категорий недоношенных широко варьируются. В частности, в группе риска заболевание развивается в 25-37,4% случае.
При этом тяжёлые формы с существенным нарушением зрения возникают у17-50% заболевших.
Частота ретинопатии и её тяжёлых форм выше в развитых странах, где благодаря совершенствованию условий выхаживания выживает большое число глубоконедоношенных и ранее нежизнеспособных младенцев. В этих странах ретинопатия занимает лидирующее место среди причин слепоты у детей, а частота достигает 75%.
ПРОФИЛАКТИКА
Профилактика заболевания заключается в первую очередь в предупреждении недонашивания и в совершенствовании условий выхаживания недоношенности детей. Это связано с тем, что, помимо степени незрелости ребёнка на момент преждевременного рождения, на развитие ретинопатии и её тяжесть влияет комплекс факторов, называемых факторами риска.
Факторы риска подразделяют на эндогенные и экзогенные.
Эндогенные факторы риска отражают состояние ребёнка, его гомеостаз (респираторный дистресс синдром, пороки сердца, постгипоксические нарушения ЦНС, сопутствующие инфекции, гипергликемия и др.).
Экзогенные факторы риска: характер и условия выхаживания — длительность пребывания ребёнка на искусственной вентиляции лёгких, характер кислородотерапии (резкая отмена и/или значительные колебания в режиме применение сурфактанов, адекватная коррекция нарушений перекиси окисления липидов и др.
Помимо профилактики, включающей коррекцию вышеуказанных факторов, существует профилактика прогрессирования заболевания до терминальных стадий, заключающаяся в применении различных способов коагуляции аваскулярной сетчатки и медикаментозного воздействия.
СКРИНИНГ
Для выявления ретинопатии необходима организация профилактических осмотров всех недоношенных из группы риска. Учитывая, что у детей одной и той же степени недоношенности риск её развития колеблется и зависит от комплекса факторов, критерии отбора детей для осмотра в разных странах и регионах варьируют.
Применительно к усреднённым условиям нашей страны осмотру подлежат все недоношенные с массой тела менее 1500 г на момент рождения и менее 32 нед гестации, а также более зрелые дети (33-35 нед, с массой тела > 1500 г) при наличии инфекционно-воспалительных заболеваний, гипоксически-геморрагических поражений ЦНС, респираторных нарушений и других факторов риска данного заболевания.
Первичный осмотр следует проводить начиная с 4-8 нед после рождения ребёнка (сроки дебюта заболевания — 32-34 нед после зачатия).
Тактика последующего наблюдения зависит от результатов первичного осмотра: при отсутствии признаков ретинопатии и наличии только аваскулярных зон последующий осмотр следует проводить через 2 нед и наблюдать ребёнка до завершения васкуляризации сетчатки или окончания периода риска развития заболевания (до 16 нед после рождения).
При выявлении I-II стадий (см. далее) осмотр надо проводить еженедельно, а при подозрении на злокачественное течение (ретинопатия недоношенных I зоны, молниеносная форма, «плюс»-болезнь) каждые 2-3 дня.
КЛАССИФИКАЦИЯ
Течение ретинопатии недоношенных подразделяют на активную и регрессивную (рубцовую) фазы.
Активная фаза
Активная фаза — период нарастания патологической вазопролиферации сетчатки. Согласно международной классификации (1984), её подразделяют по стадиям процесса, его локализации и протяжённости.
Стадии
0 стадия наличие аваскулярных зон сетчатки, существует потенциальная возможность развития заболевания.
I стадия — «демаркационная линия» на границе сосудистой и бессосудистой сетчатки.
II стадия — «вал или гребень» на месте демаркационной линии.
I и II сталии активной ретинопатии недоношенных отражают локализацию патологического процесса интраретинально. Изменения на этих стадиях могут спонтанно регрессировать без выраженных остаточных изменений.
III стадия — экстраретинальная фиброваскулярная пролиферация, исходящая из области вала и распространяющаяся в СТ.
IV стадия — частичная экссудативно-тракционная отслойка сетчатки. Данную стадию подразделяют на подстадии: IVa — без вовлечения в процесс макулярной зоны; IVб — с вовлечением в процесс макулы.
V стадия тотальная отслойка сетчатки, как правило, воронкообразная, подразделяемая на отслойку с широким, узким и закрытым профилем воронки.
Протяжённость. I-III стадии активной ретинопатии недоношенных классифицируют также но протяжённости, измеряемой числом часовых меридианов (от 1 до 12), и по локализации.
Локализация. По локализации процесса (т. е. по границе между васкуляризированной и аваскулярной сетчаткой) выделяют три зоны.
I зона — условный круг с центром в месте входа сосудов на ДЗН и радиусом, равным удвоенному расстоянию от диска до макулы.
II зона- кольцо, расположенное по периферии 1 зоны, с наружной границей, проходящей по зубчатой линии в носовом сегменте.
III зона — полумесяц на височной периферии, кнаружи от II зоны.
Локализация процесса соответствует степени незрелости сетчатки на момент преждевременного рождения, процесс расположен тем ближе к заднему полюсу глаза, чем больше степень недоношенности ребёнка.
Продолжительность активной фазы широко варьирует. Она завершается спонтанным или индуцированным регрессом или фазой рубцевания с остаточными изменениями на глазном дне разной степени выраженности.
Молниеносная форма. Особо выделяют молниеносную, или злокачественную форму активной ретинопатии недоношенных. Поражения при этой форме расположены, как правило, в I зоне. Для неё характерны раннее начало, быстрое течение и плохой прогноз.
Регрессивная фаза
Регрессивная (рубцовая) ретинопатия недоношенных — относительно стабильное состояние. Единой классификации этой фазы нет. Мы предлагаем следующую классификацию, отражающую степень остаточных нарушений после перенесённого активного процесса, и функциональный прогноз.
I степень — минимальные сосудистые (аномалии хода и ветвления сосудов) и интраретинальные изменения на периферии глазного дна, практически не влияющие на зрительные функции.
II степень- витреоретинальные изменения на периферии глазного дна с эктопией и/или деформацией макулы и нарушением хода магистральных сосудов сетчатки (смещение сосудистого пучка, изменение угла отхождения сосудов и др.).
III степень — грубая деформация ДЗН и сосудистого пучка с выраженной эктопией макулы тракционного характера, связанной с наличием остаточной фиброваскулярной ткани за пределами сетчатки.
IV степень — «серповидная складка сетчатки» с проминенцией в СТ и фиксацией кпереди от экватора, грубым нарушением функций.
V степень — тотальная воронкообразная тракционная отслойка сетчатки открытого, полуоткрытого или закрытого типа с различной степенью выраженности передней гиалоидной пролиферации.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Ретинопатия недоношенных — мультифакториальное заболевание, патогенез которого остаётся во многом неясным. В основе его развития лежит незрелость, несформированность глаза и сетчатки к моменту рождения.
Сетчатка плода бессосудиста до 16 нед. В это время начинается рост сосудов от ДЗН по направлению к периферии. Одновременно происходит и формирование сетчатки.
Ангиогенез сетчатки завершается к моменту рождения.
В период начального роста сосудов от ДЗН в слое нервных волокон перипапиллярно появляется скопление веретенообразных клеток, которые, возможно, выступают в качестве клеток-предшественниц сосудистого эндотелия.
В пользу этого предположения свидетельствует совпадение локализации и сроков формирования веретенообразных клеток с формированием и ростом сосудов сетчатки.
Обсуждается роль мезенхимных клеток и астроцитов в ходе ангиогенеза: известно, например, что астроциты in vitro могут индуцировать, формирование капилляроподобных структур из эндотелия.
В проценте васкулогенеза веретенообразные клетки мигрируют к периферии через пространства сетчатки, образованные мюллеровской нейроглией.
Источник: http://laski-glazkam.ru/stati/retinopatiya-nedonoshennyx
Ретинопатия недоношенных

Достижением современной медицины бесспорно является возможность спасения и выхаживания новорожденных младенцев даже с катастрофически низкой массой тела при рождении на ранних сроках беременности. Однако, у недоношенных детей велики риски развития различного рода патологий в силу не готовности к жизни вне утроба матери.
Одним из таких рисков является незрелость сетчатки глаз малыша. Она в свою очередь может привести к ретинопатии. Рассмотрим, что это такое.
Ретинопатия недоношенных – негативные изменения на сетчатке, вследствие неготовности структуры глаза ребенка, рожденного ранее предполагаемой даты родов. Ее код по мкб 10 – Н 35.1.
Для такой патологии характерно нарушение васкулогенеза, помутнение стекловидного тела. Это в свою очередь может привести к развитию косоглазия, глаукоме и потере сетчатки.
Диагноз ставиться после осмотра недоношенного ребенка врачом-офтальмологом и проведения необходимых обследований, таких как, УЗИ глаз, электротинография.
Причины
Формирование и развитие сетчатки глаза, иначе васкулогенез (рост сосудов) начинается внутри утроба матери во втором триместре, примерно с 15 недели беременности, и продолжается вплоть до самих родов. Именно поэтому ретинопатии подвержены именно дети, гестационный возраст появления которых на свет, меньше положенных 40 недель.
Парадокс заключается в том, что сейчас медики способны выходить глубоко недоношенного малыша, однако, практически все новорожденные с массой тела менее 800 грамм будут с подобной патологией. В развитых странах ретинопатия недоношенных является главной причиной детской слепоты. На процесс васкулязации сосудов сетчатки может оказать влияние множество негативных факторов.
Одним из важнейших является то, что в процессах, происходящих в сетчатке участвует глюкоза, расщепление которой должно происходить без участия кислорода. Находясь на аппарате ИВЛ недоношенный ребенок получает кислородотерапию, в силу незрелости и недоразвитости легких вследствие ранних родов.
Именно поэтому риск развития ретинопатии тесно связан со сроком гестации при появлении на свет.
Кроме того, существуют и дополнительные факторы, а именно:
- гипоксия;
- инфекции;
- родовые травмы;
- нехватка железа у новорожденного;
- низкая масса тела;
- кровотечение во время родов;
- многоплодная беременность;
- гестоз у матери во время вынашивания ребенка;
- заболевания, передающиеся половым путем, у роженицы.
Важной проблемой в выхаживании недоношенных детей является освещенность, которая так же оказывает негативное влияние на глаза, поскольку нормальный ангиогенез должен проходить при отсутствии воздействия света, как это заложено природой, а именно внутриутробно.
Негативные факторы могут оказывать влияние не только на становление новых сосудов сетчатки и их рост, но и на ранее сформированные сосудистые тракты, они начинают образовывать стекловидное тело.
Все это в последствие приводит к натяжениям, новообразованиям глиальной ткани и, в конечном итоге, к отслойке сетчатки, а соответственно слепоте.
Развитие ретинопатии
История болезни возникает с момента появления малыша на свет. От самого рождения и до полугода недоношенного ребенка проходит активный период ретинопатии.
В этот период сосуды сетчатки становятся извитыми, меняются артерии и вены, происходит образование и помутнение стекловидного тела, возможна отслойка сетчатки. Затем наступает регрессивный период.
В основном он приходиться на возраст ребенка от полугода до года.
После года проходит рубцовый период.
Симптомы ретинопатии недоношенных
Недоношенные дети находятся в группе риска по развитию ретинопатии, а вот заметить ее симптомы молодой маме очень сложно. Родителям стоит обратить внимание на то, как реагируют глаза ребенка на предметы и их движения.
При наличии следующих признаков следует обратиться к врачу для осмотра сетчатки и глазного дна:
- подергивание век;
- легкое косоглазие;
- ребенок не обращает внимания на то, что происходит вдали от него;
- поочередно закрывает глазки;
- подносит игрушки близко к глазам или видит предметы и людей только с близкого расстояния.
Лишь диагностические данные являются объективными проявлениями ретинопатии недоношенных детей, особенно при активной фазе заболевания, а значит именно они могут быть симптомами появления или развития патологии.
Разновидности ретинопатии недоношенных
Выделяют две фазы течения ретинопатии: активную и регрессивную (рубцовую). Активная фаза
Развитие заболевания начинается именно активной фазой, которая, в свою очередь, подразделяется на 4 стадии, в соответствии с выраженностью заболевания. Фото по стадиям.
1 стадия
Появление разделительной беловатой линии между нормально развитой сетчаткой и пораженными участками. При 1 степени показаны еженедельные осмотры детским врачом-офтальмологом для выявления динамики заболевания.
2 стадия
Возникновение бугорка на месте разделительной линии. При этом сосуды врастают в вал и образуют небольшие бессосудистые участки на сетчатке. На второй стадии у большинства новорожденных, а именно у 70-80%, происходит самопроизвольное оздоровление. Однако, на глазном дне могут оставаться незначительные изменения, требующие периодических осмотров специалистом.
3 стадия
В образовавшемся на сетчатке валу начинает происходить образование фиброзной ткани, стекловидное тело над ним начинает уплотняться. Ткань и сосуды разрастаются по поверхности сетчатки и проникают в стекловидное тело.
В результате происходит натяжение сетчатки и возникает высокий риск отслоения. Если на этой стадии происходит прогрессирование заболевания, обратить последствия ретинопатии уже практически невозможно, поэтому ее называют пороговой.
4 стадия
Подразделяется на две подстадии: IVа – без вовлечения центрального отдела и IVб – с отслойкой в центральной области. Ее называют терминальной, поскольку прогнозы для здоровья ребенка становятся негативными, а зрение резко ухудшается.
5 стадия Происходит полное отслоение сетчатки глаза ребенка воронкообразной формы.
Продолжительность активной фазы сильно варьируется, но в основном протекает в период от 3-х месяцев до полугода. Она может завершиться либо самопроизвольным регрессом либо фазой образования рубца с неизбежными остаточными изменениями на сетчатке глаза.
Отдельно выделяют разновидность ретинопатии – «плюс-болезнь» или молниеносная ретинопатия. Для нее характерно отсутствие стадий, изменения в сетчатке глаза происходят намного быстрее. Вследствие этого отслойка сетчатки происходит значительно раньше и можно говорить о терминальной стадии ретинопатии.
Локализация ретинопатии недоношенных
Важным моментом в постановке правильного диагноза, а, соответственно, и нужного лечения является определение зоны локализации пораженных участков сетчатки. В зависимости от локализации процесса (то есть по границе между зоной здоровой и пораженной сетчаткой) выделяют 3 зоны: 1 зона – окружность. 2 зона – кольцо, которое проходит по периферии 1-й зоны.
3 зона – полумесяц, кнаружи от 2-й зоны.
Регрессивная фаза
Является относительно стабильным состоянием, при котором можно выделить 5 степеней:
- 1 степень. Характеризуется минимальными изменениями сосудов на периферии глазного дна. Эти изменения, как правило, не влияют на зрительную функцию малыша.
- 2 степень. Существенные изменения на периферии глазного дна с эктопией или деформацией макулы и нарушениями в самих сосудах сетчатки.
- 3 степень. Грубые изменения, связанные с наличием фиброваскулярной ткани за пределами сетчатки глаза новорожденного.
- 4 степень. Характеризуется серьезным нарушением функции зрения.
- 5 степень. Тотальная отслойка сетчатки и потеря зрения.
Очень важно выявить симптомы заболевания как можно раньше. Для выявления ретинопатии на ранней стадии необходимы эпизодические осмотры детей, относящихся к группе риска, а именно родившихся ранее 35 недели.
Профилактические обследования сетчатки следует проводить с 3-4 недели жизни маленького пациента.
Инструментальные обследования
Для уточнения диагноза на 3—5 стадиях необходимо сделать УЗИ, которое позволит выявить проявления ретинопатии. Проведение УЗИ на первых стадиях не имеет смысла, поскольку они практически не дают ультразвуковой симптоматики, их можно выявить лишь офтальмологическим осмотром.
Современная медицина располагает возможностью изучения периферического пространства глазного дна посредством использования педиатрических камер RetCam.
Результаты проведенного обследования не только помогут поставить правильный диагноз, но и дают возможность дистанционного консультирования в сложных ситуациях.
В первую очередь, во время осмотров особое внимание нужно сконцентрировать на периферии глазного дна, поскольку именно на этом участке заметны клинические проявления и первую стадию процесса.
Допускается использование бинокулярной офтальмоскопии и аккуратных движений глазного яблока. Противопоказано применение склеральных депрессоров при осмотре недоношенных детей. Главное требование во время периодических осмотров – отсутствие травматичности.
Поскольку давящие на глаз воздействия могут привести к осложнениям со стороны легких и сердца (апноэ, аритмия, тахикардия). Для недоношенных детей применяют векорасширители и векоподъемники, специальные крючки для поворота глазного яблока.
В зависимости от состояния здоровья ребенка осмотры следует проводить в присутствии неонатолога, реаниматолога и медицинской сестры.
Для недоношенных детей характерна ригидность зрачка, что требует многократного закапывания лекарства (3 раза через каждые 15 минут до прихода врача).
Дифференциальная диагностика
К подобного рода диагностике прибегают, если:
- наблюдается стремительное развитие патологии;
- есть изменения со стороны заднего полюса глаза;
- наблюдается отек роговицы.
При проведении подобной диагностики следует учитывать факт наличия или отсутствия глубокой недоношенности, клинические проявления и фазу заболевания. При ретинобластоме необходимо проводить диафоноскопическое обследование и УЗИ.
Затруднения в постановке диагноза может вызвать отсутствие данных об активной фазе заболевания, это происходит, когда диагноз выявлен поздно.
Лечение
Эффективным может быть только лечение, проводимое на первом году жизни ребенка. Целью лечения является профилактика ухудшения состояния здоровья, избежание прогрессирования процесса и, по возможности, минимизация негативных последствий регрессивной ретинопатии.
Все методы лечения можно разделить на:
- Консервативные. Специалисты считают такой метод малоэффективным. Заключается он в использовании лекарственных средств, их закапывают в глаза.
- Хирургические. В большинстве случаев проводят именно оперативное вмешательство разного рода, как правило, после того как болезнь прогрессирует до пороговой 3 степени. Это может быть лазерное или криохирургическое лечение. Если есть серьезная угроза отслойки сетчатки или этот процесс уже начался, требуется серьезная операция по удалению стекловидного тела. Сделать ее смогут лишь профессионалы высокого уровня в специализированных клиниках.
В некоторых случаях требуется госпитализация ребенка:
- введение наркоза при плановой операции;
- для проведения более детального и глубокого обследования под наркозом;
- для лечения препаратами сложных стадий заболевания, реже рубцового периода.
Немедикаментозное лечение
Несмотря на то, что кислород является негативным фактором, влияющим на риск развития ретинопатии, на практике его используют и в качестве лечения.
Дозированная кислородотерапия применяется в ряде случаев и только в активном периоде заболевания, при условии его прогрессирования.
В период регрессивной фазы показаны процедуры, направленные на развитие зрения: физиотерапия (электрофорез, инфразвук) и стимулирующее процедуры (электростимуляция зрительного нерва).
Хирургическое лечение
Цели оперативного вмешательства:
- во избежание перехода ретинопатии в термальную стадию;
- для сохранения органа зрения;
- реабилитация в тяжелых случаях.
Коагуляция поврежденного участка сетчатки
Используется в профилактических целях для сохранения зрения. Обычно проводится при приближении ретинопатии к пороговой стадии. При этом коагуляцией должна быть охвачена вся зона аваскулярной сетчатки.
Оценку проведенной коагуляции сетчатки следует проводить на второй послеоперационной неделе. Лечение будет эффективным при наступлении регресса или стабилизации васкулязации сетчатки.
Эффективность проведения коагуляции в целях профилактики достаточно высока, и находится в пределах от 55 до 95%, несмотря на зависимость успех от множества факторов.
Уже давно у специалистов не вызывает сомнений необходимость использования коагуляции, поскольку самопроизвольный спонтанный регресс наблюдается лишь в 1/3 случаев.
Дополнительные консультации
К сожалению, довольно часто, ретинопатии сопутствуют нарушения центральной нервной системы, поэтому может понадобиться консультация профессионального невролога.
Наблюдение детей после ретинопатии
В случае проведения хирургического вмешательства, за недоношенным ребенком нужен особый уход, и обязательное наблюдение офтальмолога в течение месяц.
Недоношенные дети, перенесшие ретинопатию, должны с периодичностью, назначаемой врачом, приходить на осмотр. Период наблюдения обычно составляет от 15 до 20 лет, а в некоторых случаях и всю жизнь.
Родителям пациентов
Недоношенные дети, появившиеся на свет до 35 недели гестационного срока, и набравшие за период внутриутробного развития менее 2 кг, в обязательном порядке должны быть осмотрены офтальмологом. Причем лучше если этот специалист работает в неонатальном центре или отделении больницы, и имеет большой опыт работы именно с недоношенными детьми.
Первый осмотр должен быть проведен, когда малышу будет 1-2 месяца, эпизодичность наблюдений устанавливает врач.
Дети рожденные ранее установленной даты должны наблюдаться у врача-офтальмолога, даже при отсутствии такого серьезного заболевания, как ретинопатия, поскольку часто у таких пациентов развивается близорукость и другие аномалии.
Специалиста целесообразно посетить в полгода, годовалом возрасте и в 1,5 года.
Прогноз
У подавляющего большинства детей ретинопатия недоношенных не переходит дальше чем во 2 стадию, происходит регресс, функции глаза восстанавливаются и зрение сохраняется.
Однако к 5-10 годам могут возникнуть проблемы, такие как, астигматизм, дальнозоркость, близорукость, косоглазие. При ретинопатии последних двух стадий прогноз неблагоприятный.
Реабилитационный прогноз напрямую зависит от стадии заболевания и наличия или отсутствия нарушений со стороны нервной системы малыша.
Профилактика ретинопатии
Самой эффективной профилактикой ретинопатии служит эффективное сохранение осложненной беременности, ее максимальное продление, хотя бы до 35 недель. Помимо этого, в случае преждевременных родов правильное выхаживание недоношенных, под постоянным наблюдением неонатологов и офтальмолога.
В случаях, когда появились первые признаки заболевания, необходимо проведение частых осмотров офтальмологом, а именно каждую неделю. При постановке диагноза молниеносной ретинопатии состояние ребенка следует контролировать каждые 2-3 дня.
Наблюдения обязательны пока не начнется регресс или не потребуется оперативное вмешательство. При отступлении болезни осматривать малыша необходимо каждые 2 недели, для выявления положительной динамики.
Ретинопатия недоношенных состоит из нескольких стадий, тесно связных между собой, и плавно перетекающих одна в другую, в том числе и в обратную сторону при спонтанной регрессии.
Итогом заболевания может являться образование рубца на сетчатке глаза недоношенного ребенка или же полный регресс, при котором все проявления заболевания проходят сами собой. Однако, через несколько лет ретинопатия может дать о себе знать в качестве последствий заболевания, в форме близорукости, дальнозоркости или астигматизме.
Источник: http://linzi-dlya-glaz.ru/bolezni-glaz/retinopatiya-nedonoshenny-h.html
Ретинопатия недоношенных
 Госпиталь Ихилов / ПЕДИАТРИЯ / Ретинопатия недоношенных
Госпиталь Ихилов / ПЕДИАТРИЯ / Ретинопатия недоношенных
Ретинопатия недоношенных — тяжёлое заболевание глаз, развивающееся преимущественно у глубоко недоношенных детей, сопровождающееся изменениями в сетчатке и стекловидном теле.
Ретинопатия недоношенных детей связана с нарушением развития сетчатки (а иногда и стекловидного тела) у недоношенных младенцев.
Окончательное формирование сетчатки глаза происходит к 4-ому месяцу жизни малыша.
Поэтому различные нарушения физиологического процесса внутриутробного развития, несвоевременное рождение или внешние воздействия на организм младенца, неизбежно отражаются на глазной ткани.
Чем раньше родится малыш, тем более недоразвитой будет сетчатка.
Современная медицина позволяют выхаживать новорожденных даже с массой 500 г.
Изначально существовало мнение, что развитие ретинопатии недоношенных связано с использованием кувезов, которые содержат высокий процент кислорода для поддержания жизни младенцев. Кислород оказывает неблагоприятное воздействие на ткани глаза, вызывая активный рост сосудов сетчатки, что в последующем приводит к значительному снижению зрения.
В настоящее время считается, что ретинопатия недоношенных — это мультифакториальное заболевание, то есть оно может возникнуть под действием многих факторов.
Основные факторы риска развития ретинопатии недоношенных:
Малая степень зрелости плода (сроком гестации до 32 недель)
Низкая масса тела при рождении (< 1,5 кг)
Нарушение развития дыхательной, кровеносной или нервной системы
Нестабильное состояние после рождения
Продолжительная кислородотерапия
Внутриутробные инфекции
Вышеуказанные причины являются основным факторами, влияющими на нормальное развитие сетчатки, вернее, ее кровоснабжение.
Пытаясь компенсировать отсутствие сосудов в сетчатке при рождении, организм начинает формировать новые сосуды. Однако стенки этих новообразованных сосудов очень тонкие и часто рвутся, в результате чего происходят кровоизлияния в сетчатку и стекловидное тело. При недостаточности питания в сетчатке начинается рубцевание тканей, что приводит к разрывам и отслоению сетчатки.
Начало заболевания приходится на 4-ю неделю жизни, а пик — на 8-ю (время рождения доношенного ребенка). Заболевание поражает обычно оба глаза, но на одном может быть выражено в большей степени.
Родители, неонатологи и педиатры должны уделять повышенное внимание недоношенным детям, чтобы выявить симптомы ретинопатии недоношенных.
Наличие факторов риска возникновения заболевания должно заставить уделять особое внимание возможным патологиям его зрения.
Симптомы ретинопатии недоношенных:
Младенец не замечает либо не различает предметы, расположенные на расстоянии.
Подносит к лицу игрушки во время игры либо очень близко разглядывает картинки.
Не реагирует, когда ему рукой закрывают глаз с пониженным зрением либо, наоборот, сопротивляется при попытке закрыть хорошо видящий глаз.
Появляется внезапно возникшее косоглазие.
Новорожденные с высоким риском развития ретинопатии недоношенных обязательно должны находится под наблюдением офтальмолога.
Врач проведет осмотр глазного дна (офтальмоскопию) при расширенном зрачке.
Обследование недоношенного ребенка на ретинопатию начинают проводить, начиная с 32-34 недели развития (обычно через 3-4 недели после рождения).
Далее офтальмологи осматривают младенца каждые 2 недели вплоть до завершения васкуляризации (образования сосудов сетчатки).
При появлении первых признаков ретинопатии осмотр проводят еженедельно до полного регресса заболевания или стихания активности процесса.
Ретинопатия недоношенных имеет 5 стадий в своем течении.
Начинается оно постепенно, обычно на 4-10-й неделе жизни, и может прогрессировать быстро или медленно от 1-й до 5-й стадии.
3 стадия носит название «пороговой» и служит показанием для проведения коагуляции сетчатки. 5 стадия характеризуется тотальной отслойкой сетчатки и полной потерей зрения.
Как показывает медицинская статистика немало случаев, когда улучшение состояния детей с ретинопатией I–II стадии происходило без определенного лечения. В остальных случаях заболевание протекает более тяжело и прогрессирует до рубцовых стадий.
В 75% случаев РН течет по “классическому” типу проходя последовательно все 5 стадий, однако различают также такую форму ретинопатии как “плюс”-болезнь (или Rush-болезнь,молниеносная РН), характеризующуюся быстрым, злокачественным течением.
Ретинопатия «пороговой» (III стадии) требует оперативного лечения. IV–V стадии приводят к необратимой потере зрения.
ОСЛОЖНЕНИЯ РЕТИНОПАТИИ НЕДОНОШЕННЫХ
Отслоение сетчатки
Близорукость (миопия)
Астигматизм
Катаракта
Глаукома
Косоглазие
Аммблиопия
Полная потеря зрения
ЛЕЧЕНИЕ РЕТИНОПАТИИ НЕДОНОШЕННЫХ
На начальной стадии, если заболевание не имеет проявлений, рекомендован лишь регулярный осмотр у офтальмолога.
При начинающей прогрессировать ретинопатии проводят лазерную коагуляцию или криохирургию («замораживание».) При этом в зоне патологии сетчатки формируется рубец, который препятствует разрастанию новых сосудов, останавливая прогрессирование заболевания и сохраняя, таким образом, зрение малыша.
При неэффективности криотерапии и лазера, прогрессировании отслойки или переходе ретинопатии из 3-й в 4-ю и 5-ю стадии на помощь приходит хирургия.
Хирургическая техника, именуемая склеропломбировкой (циркулярное пломбирование склеры), достаточно эффективна при лечении отслойки сетчатки, особенно если отслойка небольшая.
При более тяжелой стадии ретинопатии показана витрэктомия – операция, в ходе которой из глазной полости удаляются сгустки крови, помутневшие части стекловидного тела, а в крайне тяжелых случаях, само стекловидное тело и даже хрусталик глаза.
Часто витрэктомия дополняется лазеркоагуляцией, однако до 5 месяцев жизни малыша данная операция не рекомендуется, т.к. болезнь может продолжать развиваться.
Чем тяжелее стадия ретинопатии, тем сложнее проведение витрэктомии, иногда она проводится в 2 этапа с интервалом в 1,5 – 2 месяца.
В случае частичной отслойки сетчатки операция дает шанс сохранить зрение. В случае полной отслойки — прогноз неблагоприятный.
Источник: https://ichilov.net/pediatrics/retinopathyofprematurity/